Астма, стероиды и другие противовоспалительные препараты
Лекарства от астмы

Бронхиальная астма представляет собой хроническую патологию, развитие которой могут спровоцировать различные факторы, как внешние, так и внутренние.
Люди, которым был диагностирован этот недуг, должны пройти комплексный курс медикаментозной терапии, которая позволит устранить сопровождающую симптоматику.
Любое лекарство от бронхиальной астмы должен назначать только узкопрофильный специалист, которым была проведена комплексная диагностика и выявлена причина развития этой патологии.
Методы лечения
Каждый специалист при терапии бронхиальной астмы использует различные медикаменты, в частности препараты нового поколения, которые не имеют слишком серьезных побочных эффектов, более эффективны и лучше переносятся больными. Для каждого пациента аллерголог в индивидуальном порядке подбирает схему лечения, которая включает не только таблетки от астмы, но и медикаменты, предназначенные для наружного применения.
Специалисты придерживаются следующих принципов при медикаментозной терапии бронхиальной астмы:
- Максимально быстрое устранение сопровождающей патологическое состояние симптоматики.
- Предупреждение развития приступов.
- Оказание помощи больному при нормализации дыхательных функций.
- Сведение к минимуму количества лекарственных средств, которые необходимо принимать для нормализации состояния.
- Своевременное проведение профилактических мероприятий, направленных на предупреждение рецидивов.
Базисные препараты от астмы
Такая группа медикаментов задействуется пациентами для ежедневного применения с целью купирования сопровождающей бронхиальную астму симптоматики, и предотвращения новых приступов. Благодаря проведению базисной терапии больные испытывают существенное облегчение.
К базисным медикаментам, которые способны купировать воспалительные процессы, устранить отечность и другие аллергические проявления, относятся:
- Ингаляторы.
- Антигистамины.
- Бронхолитики.
- Кортикостероиды.
- Антилейкотриеновые лекарства.
- Теофиллины, оказывающие продолжительное терапевтическое действие.
- Кромоны.
Группа антихолинергетиков
Такие медикаменты обладают большим количеством побочных эффектов, поэтому задействуются преимущественно при купировании острых астматических приступов. Специалисты прописывают больным в период обострения следующие лекарства:
- «Аммоний», неадсорбируемый, четвертичный.
- «Сульфат атропина».
Группа гормоносодержащих лекарств
Астматикам специалисты часто прописывают следующие лекарственные средства, в составе которых присутствуют гормоны:
- «Бекотид», «Ингакорт», «Беротек», «Сальбутамол».
- «Интал», «Альдецин», «Тайлед», «Беклазон».
- «Пульмикорт», «Будесонид».
Группа кромонов
Такие медикаменты назначаются больным, у которых на фоне бронхиальной астмы развились воспалительные процессы. Присутствующие в них компоненты способны тормозить процесс выработки тучных клеток, которые уменьшают размер бронхов и провоцируют воспаления. Их не задействуют при купировании астматических приступов, а также не применяют при лечении детей, не достигших шестилетнего возраста.
Астматикам прописываются следующие медикаменты из группы кромонов:
- «Интал».
- «Недокромил».
- «Кетопрофен».
- «Кетотифен».
- Кромгликат или Недокромил натрия.
- «Тайлед».
- «Кромгексал».
- «Кромолин».
Группа негормональных лекарств
При проведении комплексной терапии бронхиальной астмы врачи назначают больным негормональные лекарства, например таблетки:
- «Форадила».
- «Сальметера».
- «Формотерола».
- «Оксиса».
- «Серевента».
- «Сингуляра».
Группа антилейкотриеновых лекарств
Такие медикаменты применяются при воспалительных процессах, которые сопровождаются спазмами в бронхах. Специалисты прописывают астматикам следующие виды лекарств, в качестве дополнительной терапии (могут применяться при купировании астматических приступов у детей):
- Таблетки «Формотерола».
- Таблетки «Зафирлукаста».
- Таблетки «Сальметерола».
- Таблетки «Монтелукаста».
Группа системных глюкокортикоидов
При проведении комплексной терапии бронхиальной астмы специалисты прописывают больным такие медикаменты крайне редко, так как они имеют много побочных эффектов.
Каждое лекарство от астмы из этой группы способно оказать мощнейшее антигистаминное и противовоспалительное действие.
Присутствующие в них компоненты тормозят процесс выработки мокроты, максимально снижают чувствительность к аллергенам.
В эту группу лекарств включаются:
- Инъекции и таблетки Метипреда, Дексаметазона, Целестона, Преднизолона.
- Ингаляции Пульмикорта, Беклазона, Будесонида, Альдецина.
Группа Бета-2-адреномиметиков
Лекарственные средства, которые относятся к этой группе, специалисты применяют, как правило, при купировании астматических приступов, в частности удушья. Они способны снимать воспалительные процессы, а также нейтрализовывать спазмы в бронхах. Пациентам рекомендуется применение (полный список пациент может получить у лечащего врача):
- «Симбикорта».
- «Форадила».
- «Салметерола».
- «Вентолина».
- «Формотерола».
- «Сальбутамола».
- «Серетида».
Группа отхаркивающих лекарств
Если у человека наблюдается обострение патологии, то его бронхиальные пути заполняются массами, имеющими густую консистенцию, которые препятствуют нормальным дыхательным процессам. В этом случае врачи назначают медицинские препараты, которые способны быстро и эффективно вывести мокроту:
- «Бромгексин».
- «Ацетилцистеин».
- «Мукодин».
- «Сольвил».
- «Амброксол».
- «Бизолвон».
- «Лазолван».
Ингаляции
При проведении лечения бронхиальной астмы зачастую задействуются специальные приборы, предназначенные для проведения ингаляций:
- Ингалятор – приспособление, которое имеет компактные размеры. Его носят с собой практически все астматики, так как с его помощью можно быстро купировать приступ. Перед задействованием ингалятор необходимо перевернуть вверх ногами, чтобы мундштук оказался снизу. Его пациент должен вставить в ротовую полость и после этого нажать на специальный клапан, дозировано подающий лекарственный препарат. Как только медикамент поступает в дыхательную систему больного, у него происходит купирование астматического приступа.
- Спейсер – специальная камера, которую необходимо перед применением надеть на баллон с лекарственным аэрозолем. Пациент должен изначально впрыснуть медикамент в спейсер, после чего сделать глубокий вдох. При необходимости больной может надеть на камеру маску, через которую будет вдыхать медикамент.
Группа ингаляционных лекарств
В настоящее время купирование астматических приступов посредством ингаляций считается наиболее эффективной методикой терапии.
Это связано с тем, что сразу после вдоха все лечебные компоненты проникают непосредственно в дыхательную систему, благодаря чему оказывается лучший и более быстрый терапевтический эффект.
Для астматиков крайне важна именно скорость оказания первой помощи, так как при ее отсутствии для них может все закончиться фатально.
Многие специалисты прописывают своим пациентам ингаляции, при проведении которых должны задействоваться препараты из группы глюкокоркостероидов. Такой выбор обусловлен тем, что присутствующие в медикаментах компоненты способны оказывать положительное воздействие на слизистые органов дыхательной системы, посредством «Адреналина». Чаще всего рекомендуется применение:
- «Бекломеда».
- «Ингакорта».
- «Бенакорта».
- «Беклометазона».
- «Флутиказона».
- «Бекотида».
- «Фликсоида».
Лекарства из этой группы специалисты активно задействуют при купировании острых приступов бронхиальной астмы. Благодаря тому, что медикамент подается больному дозировано, в ингаляционной форме, исключается возможность передозировки. Таким способом могут проходить курс терапии и детки-астматики, которым еще не исполнилось и 3-х лет.
При лечении юных пациентов врачи должны более тщательно определять дозировку и контролировать ход терапии. Специалисты могут назначать малышам те же группы медикаментов, что и взрослым больным.
Перед ними ставится задача – купировать воспаление и устранить астматическую симптоматику.
Несмотря на то, что бронхиальная астма является неизлечимой патологией, посредством грамотно подобранной схемы лечения пациенты могут существенно облегчить свое состояние и перевести недуг в состояние стойкой ремиссии.Источник: https://allergiya-med.ru/preparatyi/lekarstva-ot-astmyi/
Стероидные противовоспалительные препараты: что это, список и описание средств
Стероидные противовоспалительные препараты (кортикостероиды) – это синтетические вещества, которые сходны со свойствами кортизола, гормона, вырабатываемого надпочечниками в организме человека.
На сегодняшний день, стероиды являются самыми мощными лекарственными средствами в борьбе с воспалительными процессами различных заболеваний. Они также обладают обезболивающим и противоотечным действием за счет быстроснимаемого воспалительного процесса того или иного участка тела.
Механизм действия стероидов
Кортикостероиды имеют несколько механизмов действия, а значит, выполняют различные функции.
Противовоспалительный механизм заключается в активном подавлении (ингибировании) всех фаз воспалительного процесса. Они стабилизируют стенки клеток и лизосомальных органел, препятствуя освобождению протеолитических ферментов, способных расщеплять между аминокислотами белка все пептидные связи.
Существенно замедляют появление свободных радикалов кислорода и окисей липидов в мембранах, предотвращают разрушение тканей.
Данные препараты способны снижать в месте непосредственного воспаления количество гранулоцитов, а именно тучных клеток, вырабатывающих гиалуроновую кислоту. Вследствие этого значительно уменьшается порозность стенок сосудов и экссудация жидкости, сокращаются небольшие сосуды.
Кортикостероиды не позволяют нейтрофилам и моноцитам прилипать к внутренней стенке сосудов и проникать глубоко в ткани. Значительно уменьшают макрофагальную активность и подавляют образование лимфоцитов, синтез белка и гликозаминогликанов в очаге воспаления, что в свою очередь препятствует полноценному протеканию фазы пролиферации.
Антигистаминный механизм стероидов основан на подавлении выработки антител на всех стадиях. Они уменьшают количество свободно мигрирующих базофилов, тормозят их созревание и освобождение из них аллергенных медиаторов (гистамина, брадикинина, серотонина, гепарина и прочих), препятствуя появлению иммунного ответа организма.
Угнетают образование и развитие соединительных и лимфоидных тканей, уменьшают количество тучных клеток, тормозят образование антител.
Противошоковый и антитоксический механизм основан на регуляции водно-электролитного баланса, нормализации сосудистого тонуса, а также активации ферментов печени (аспартатаминотрансфераза, аламинаминотрансфераза), которые принимают участие в биотрансформации веществ, поступающих как изнутри, так и извне.
Увеличивают чувствительность стенок сосудов к производным L-тирозина, а именно адреналину, норадреналину, дофамину, а также подкрепляют действие ангиотензина ІІ.
При этом значительно уменьшается проницаемость стенок сосудов, задерживается большее количество натрия и воды, что в свою очередь увеличивает объем плазмы крови, снижая риски возникновения гиповолемии.
Активно способствует нормализации артериального давления и сосудистого тонуса, сокращению миокарда.
Иммунодепрессивный механизм обусловлен существенным уменьшением количества циркулирующих в крови макрофагов и лимфоцитов, а также препятствием выработке и активному действию некоторых интерлейкинов и прочих цитокинов, которые имеют влияние на различные фазы иммунного ответа.Кортикостероиды также подавляют активную продукцию иммуноглобулинов и снижают объем комплемента в крови, что мешает образованию фиксированных иммунных комплексов.
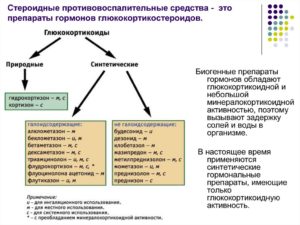
Классификация стероидных препаратов
Все кортикостероиды делятся на гормоны природного и синтетического происхождения. Гормоны природного происхождения, в свою очередь, делятся на глюкокортикоиды (гидрокортизон, кортизон) и минералокортикоиды (альдостерон).
Основными функциями природных гормонов в организме человека является нормализация всех видов обмена веществ, сопровождение и регулирование процессов полового созревания, а также контроль над стрессовыми состояниями организма, функционированием выделительной системы, протеканием беременности.
Среди синтетических глюкокортикоидов выделяют фторированные (дексаметазон, триамцинолон, бетаметазон и другие) и нефторированные (преднизолон, метилпреднизолон, преднизон) гормоны. Они широко применяются в медицинской практике, поскольку предельно сходны с природными стероидами, но начинают действовать гораздо раньше.
Способы применения стероидных препаратов
Стероидные лекарственные средства зачастую принимаются перорально или вводятся путем инъекций. Допустимы внутривенные, внутримышечные, а также интраартикулярные (внутрисуставные) инъекции.
Следует сказать, что инъекции стероидных препаратов являются более эффективными, по сравнению с пероральным их приемом. Во время инъекции необходимая доза препарата вводится непосредственно в очаг воспаления, а при пероральном их приеме лишь незначительное количество вещества доходит до места назначения, да и доза при приеме внутрь, как правило, гораздо выше.
Кроме того, медики отмечают тот факт, что при пероральном приеме стероидных средств риск возникновения побочных эффектов гораздо выше, чем при введении путем инъекций. К таким нежелательным реакциям относят:
- Появление лишнего веса.
- Чрезмерный рост волос на теле.
- Повышенное кровяное давление.
- Нарушения сна и зрения.
- Образование гематом.
- Частые смены настроения.
- Сбои в работе желудка и кишечника.
- Кожные высыпания.
- Скопление жидкости в различных полостях организма и другие.
Для снижения рисков возникновения побочных явлений, врачи рекомендуют принимать стероидные препараты только по мере надобности и в минимальных дозах, способных обеспечить терапевтический эффект.
Кроме того необходимо тщательно следить за появлением нежелательных симптомов и принимать немедленные меры по их купированию. Стероидные препараты рекомендуют применять не более 5-7 дней, постепенно уменьшая вводимую дозу.
Противопоказания к применению стероидных средств
Применение кортикостероидов (как инъекций, так и внутреннего приема) категорически противопоказано при:
- Заболеваниях инфекционной природы (поскольку стероиды снижают иммунную активность организма).
- Артериальной гипертензии (тяжело контролируемый уровень кровяного давления).
- Язвенной болезни.
- Тяжелой форме сахарного диабета.
- Глаукоме.
- Остеопорозе.
Дексаметазон
Дексаметазон – оказывает противовоспалительное, иммунодепрессивное, антигистаминное, противошоковое, противоотечное, антитоксическое действие, обладает способностью проникать в центральную нервную систему.
Предназначен для перорального и парентерального применения при тяжелых шоковых состояниях, острых недостаточностях систем организма и аллергических реакций, при заболеваниях суставов различной этиологии и других проблем.
Единственным противопоказанием к применению дексаметазона является индивидуальная его непереносимость. Детям разрешено применение данного средства только в случае наличия абсолютных показаний.
Кортизон
Кортизон – оказывает противовоспалительное, иммунодепрессивное, а также липолитическое действие, увеличивая количество жирных кислот в организме. Стимулирует работу ферментов печени, активируя при этом глюконеогенез. Применяют в комплексной терапии надпочечниковой недостаточности хронического характера. Принимают перорально или путем внутримышечного введения.
Противопоказан пациентам, имеющим заболевания эндокринной, сердечно-сосудистой и пищеварительной систем, инвазионными, инфекционными или грибковыми заболеваниями, а также в случае наличия иммунодефицитных состояний (СПИД, ВИЧ-инфекция). Можно использовать для лечения детей по абсолютным показаниям, контролируя динамику их роста и развития.
Гидрокортизон
Гидрокортизон – проявляет активное антигистаминное действие. Имеет выраженный противовоспалительный эффект, подавляя все фазы воспалительного процесса. Характеризуется медленным, но более длительным эффектом. Его используют для системного и внутрисуставного введения, а также для лечения местных очагов воспаления в офтальмологической и дерматологической практике.
Противопоказаниями являются: гипертония, недостаточность кровообрашения III типа, реакции гиперчувствительности к гидрокортизону или кортикостероидам в общем, болезни пищеварительного тракта и эндокринной системы, психозы различной этиологии.
Детям, не достигшим 2-летнего возраста, препарат разрешено использовать только для периартикулярного введения.
Альдостерон
Альдостерон – повышает артериальное давление, существенно увеличивает объем циркулирующей крови. Регулирует водно-солевой обмен и гемодинамику в организме. Назначается только в виде внутримышечных инъекций для облегчения шоковых состояний, также в случае недостаточной продукции этого гормона надпочечниками.
Введение данного гормона необходимо проводить только под тщательным контролем специалиста, поскольку превышение его дозировок может приводить к тяжелым последствиям.
Противопоказаниями являются почечная/печеночная недостаточность, кровотечения, длительное голодание, болезни эндокринной системы. Применение препарата детям возможно только по достижении ими 12 лет.
Синалар
Синалар – комплексное средство для местного использование, которое оказывает антигистаминное, противовоспалительное и антиэксудативное действие, а также быстро снимает зуд. Применяется для лечения таких дерматологических проблем как: себорея, псориаз, дерматиты различной этиологии, экземы. Выпускается в форме геля, крема и мази.
Использование мази противопоказано при наличии инфекции кожи, околоанального зуда, акне, воспаленной угревой сыпи, а также в случае появления аллергической реации на компоненты препарата. Не применяют детям до 2 лет.
Бетаметазон
Бетаметазон – имеет противовоспалительный, сосудосуживающий эффект, а также снимает зуд. Используется для местного применения при таких дерматологических проблемах как: дерматиты различной этиологии, экзема, лишай, нейродермит, микседема и другие. Данный препарат предназначен для наружного применения.
Противопоказаниями являтся наличие у пациентов реакций гиперчувствительности к основному или дополнительным компонентам препарата, поствакцинальных кожных проявлений, инфекционных заболеваний кожи, розацеаподобного покраснения, розацеа.
Данное средство не применяют больше 4 недель. При отсутствии терапевтического эффекта проводят повторное обследование с последующей сменой лекарственного средства. Не используют в офтальмологии. Детям бетаметазон применяют только в случае острой необходимости.
Медрол
Медрол – синтетический глюкокортикоид, который имеет выраженное антигистаминное, противоотечное, противовоспалительное и иммунодепрессивное действие.
Применяют для лечения эндокринных патологий, кожных заболеваний, ревматологических и офтальмологических проявлениях.
Лекарственное вещество предназначено для перорального приема, поэтому выпускают его в виде таблеток с различным содержанием действующего вещества.
Препарат не применяют в случае наличия системных заболеваний грибковой природы, а также при реакциях гиперчувствительности.
При длительном использовании данного средства может отмечатся возникновение остиопороза, глаукомы, аллергий, язвы желудка, а у детей – задержка в росте и развитии.
Беременным и кормящим женщинам препарат назначают только в том случае, когда терапевтическая польза для матери будет большей, нежели вред для плода.
Отмена мендрола проводится только путем постепенного уменьшения принимаемых пациентом доз.
Момат
Момат – стероидный препарат для местного применения в дерматологической практике. Применяют при лечении псориаза и атопического дерматита. Можно использовать в терапии детей, возрастом от 2 лет при условии использования средства на небольших участках кожи, непродолжительное время.
Противопоказания: розовая угревая сыпь, инфекционные, вирусные и грибовые кожные инфекции, дерматит вокруг полости рта, туберкулез и сифилис, реакции, возникающие после прививок, гиперчувствительность к стероидам. Использование рема и мази беременным и кормящим женщинам разрешено только не небольших проблемных очагах, короткое время.
Данное лекарственное средство следует с осторожностью применять на потресканную, шелушащуюся кожу, а также на кожу лица. Предварительно необходимо провести аллергопробу. Для этого ватным тампоном нужно нанести небольшое количество мази или крема на кожу за мочкой уха. При отсутствии негативных реакций на протяжении часа, средство можно использовать по назначению.
Берликорт – препарат системного действия, который имеет выраженный иммунодепрессивный и антигистаминный эффект, поэтому его часто назначают для профилактики отторжения трансплантатов.Зачастую применяют при заболеваниях дыхательной системы (бронхиальная астма, хронических бронхиты, фиброз легких, аллергические и вазомоторные риниты), кожных (крапивница, дерматозы, аллергического характера), а также болезнях крово- и лимфопоэза (лимфолейкоз, лимфосаркома, тромбоцитопеническая пурпура, гемолитическая анемия и другие).
Препарат не следует принимать пациентам с почечной недостаточностью, язвенной болезнью желудка и кишечника, при инфекционных и вирусных заболеваниях в острый период, остеопорозе, сахарном диабете, нервных растройствах в анамнезе, а также при повышенном артериальном давлении.
Берликорт не применяют одновременно с нестероидными противовоспалительными препарата, поскольку в этом случае возможно возникновение кровотечений и язв в желудочно-кишечном тракте.
Урбазон
Урбазон – применяют для лечения тяжелых шоковых состояний, отеках мозга, а также астматическом статусе. Выпускают данный препарат только в инъекционной форме.
Терапевтическое действие его основано на улучшении микроциркуляции, а также уменьшения порозности сосудов и стабилизации мембран клеток.
Прямым противопоказанием для использования урбазона является только гиперчувствительность на компоненты препарата. В случае, когда угрозы для жизни нет, препарат не используют при: язвенной болезни, вирусных и инфекционных болезнях, нервных расстройствах, тяжелых остеопорозах, а также системных грибковых заболеваниях.
Во время беременности или вскармливания младенцев, препарат применяют с особой осторожностью и только по абсолютным показаниям. Грудное вскармливание при этом недопустимо.
Не следует комбинировать прием урбазона с сердечными гликозидами, поскольку при этом резко увеличивается токсичекое воздействие последних.
Источник: https://sustavos.ru/steroidnye-protivovospalitelnye-preparaty-chto-eto-spisok-i-opisanie-sredstv/
Что такое стероидные и нестероидные препараты и в чем их отличие?

Для лечения суставов используются различные группы лекарственных средств. Одни необходимы для купирования болевого синдрома, другие — для восстановления хрящевой ткани, третьи — для снятия воспалительного процесса.
К противовоспалительным средствам относятся стероидные и нестероидные препараты, их отличие между собой — вот что нужно знать для правильного назначения курса лечения.
Глюкокортикостероиды (гормоны коры надпочечников) начали использоваться для терапии суставов более 50 лет назад, когда стало известно их положительное влияние на выраженность суставного синдрома, длительность утренней скованности.
Самыми популярными средствами из группы стероидов в ревматологии являются:
- Преднизолон (Медопред);
- Триамцинолон (Кенакорт, Кеналог, Полькортолон, Триамсинолол);
- Дексаметазон;
- Метилпреднизолон (Метипред);
- Бетаметазон (Целестон, Дипроспан, Флостерон).
Стоит отметить, что нестероидные гормоны в лечении заболеваний суставов не используются.
Не пропустите: Преднизолон при ревматоидном артрите
Механизм действия
Выраженный противовоспалительный эффект лекарств стероидной структуры достигается несколькими путями:
- препятствием движения нейтрофилов (основных клеток воспаления) из сосудов в ткани, к пораженной области;
- снижением проницаемости биологических мембран, что тормозит выход протеолитических ферментов;
- подавлением образования цитокинов;
- влиянием на эпителиальные клетки;
- стимуляцией образования липокортина.
Такой механизм действия, замедляющий все фазы воспалительной реакции, приводит к быстрому снятию симптомов и улучшению состояния пациентов.
Показания
Все противовоспалительные стероидные лекарства обладают строгим перечнем показаний к назначению. Это связано с тем, что гормоны обладают большим количеством побочных эффектов. Поэтому они являются группой резерва при лечении болезней суставов.
Стероидные препараты назначают при таких состояниях, как:
- Высокая активность заболевания.
- Системные проявления патологии.
- Слабая эффективность противовоспалительных средств нестероидной структуры.
- Наличие противопоказаний к назначению НПВС, которые препятствуют их использованию.
Побочные эффекты
Как и любые другие препараты, стероидные гормоны обладают рядом нежелательных эффектов. К их числу относятся:
- диспепсические явления (чувство тошноты, боли в животе, позывы к рвоте, вздутие живота, икота, потеря аппетита, извращение вкуса);
- повышение pH желудочного содержимого;
- развитие недостаточности миокарда, при ее наличии — усугубление состояния;
- повышение цифр артериального давления;
- увеличение печени;
- образование тромбов;
- ожирение;
- усиление выведения калия и кальция, задержка ионов натрия;
- остеопороз;
- мышечная слабость;
- кожные высыпания;
- усиленное потоотделение;
- слабость;
- депрессивные состояния;
- аллергические местные и системные реакции;
- ослабление иммунитета, снижение сопротивляемости организма к инфекциям, обострение хронических заболеваний;
- повышение уровня сахара крови;
- ухудшение заживления ран;
- нарушения менструального цикла и др.
Практически все стероиды в большей или меньшей степени обладают перечисленными побочными эффектами. Их количество и сила действия зависят от способа введения препарата, дозировки и длительности использования.
Противопоказания
Противовоспалительные препараты стероидные нужно назначать с осторожностью при следующих состояниях:
- язвы и воспаления в любом отделе ЖКТ;
- перенесенные эпизоды тромбоэмболии, наличие тромбов;
- сердечная недостаточность, инфаркт;
- высокое артериальное давление;
- грибковая инфекция системного характера;
- бактериальные инфекции или паразитарные инвазии;
- герпетическая инфекция;
- туберкулез;
- ВИЧ, СПИД;
- нарушение функций щитовидной железы;
- воспаление лимфоузлов;
- почечная и печеночная недостаточность тяжелой формы;
- ожирение;
- остеопороз;
- отхождение камней из почек;
- глаукома, катаракта.
Перечисленные противопоказания не означают, что стероидные препараты нельзя применять. Однако сопутствующие патологии всегда должны учитываться при назначении лекарств.
Нестироидные препараты(НПВП, НПВС)
Медикаменты группы нестероидных противовоспалительных средств относятся к препаратам первой линии при терапии заболеваний суставов. Они используются для лечения ревматоидных артритов, реактивного системного артрита, псориатического артрита, болезни Бехтерева, подагры, остеоартроза любой локализации, остеохондропатий, остеохондрозов, других системных патологий.
Не пропустите: Подагрический артрит суставов или подагра
История создания нестероидных средств уходит глубоко в древность. Еще нашим предкам было известно, что при повышении температуры нужно сделать отвар из веточек дерева ивы.
Позже выяснилось, что в составе коры ивы содержится вещество салицил, из которого позднее был создан салицилат натрия. И только в 19 веке из него была синтезирована салициловая кислота, или аспирин.
Именно это лекарство стало первым нестероидным средством от воспаления.
Не пропустите: Все что нужно знать о ревматоидном артрите
Патогенетический механизм, эффекты
Нестероидные противовоспалительные препараты способны угнетать синтез простагландинов (основных медиаторов воспаления) из арахидоновой кислоты. Это возможно путем блокирования действия фермента циклооксигеназы (ЦОГ).
Было установлено, что нестероидные средства воздействуют на 2 вида фермента: ЦОГ-1 и ЦОГ-2. Первый влияет на деятельность тромбоцитов, целостность оболочки ЖКТ, простагландины, почечный кровоток. ЦОГ-2 преимущественно действует на воспалительный процесс.
Нестероидные препараты, ингибирующие ЦОГ-1, обладают большим количеством нежелательных свойств, поэтому более предпочтительно использование селективных НПВС.
С лечебной целью в традиционной медицине используют следующие свойства нестероидных противовоспалительных препаратов:
- Анальгезирующее: средства хорошо снимают болевой синдром слабой и средней интенсивности, который локализуется в связках, суставных поверхностях, скелетных мышечных волокнах.
- Жаропонижающее: острые стадии воспалительных заболеваний суставов часто сопровождаются повышением общей температуры тела. НПВС хорошо справляются с ее снижением, при этом не влияют на нормальные температурные показатели.
- Противовоспалительное: отличие НПВП от стероидов заключается в силе эффекта. Последние обладают иным механизмом действия и более мощным влиянием на патологический очаг. С целью лечения суставных проявлений чаще всего используются Фенилбутазон, Диклофенак, Индометацин.
- Антиагрегационное: более характерно для аспирина. Его используют не только для лечения заболеваний суставов, но и при сопутствующей патологии в виде ишемической болезни сердца.
- Иммуносупрессивное: нестероидные противовоспалительные средства несколько угнетают иммунитет. Это происходит из-за уменьшения проницаемости капилляров и снижении возможности взаимодействия антигенов с антителами чужеродных белков.
Не пропустите: Все о псориатическом артрите суставов
Показания
В отличие от стероидных средств, НПВП для лечения суставов назначаются в следующих случаях:
- необходимость длительного приема препаратов;
- пожилой и старческий возраст пациентов (более 65 лет);
- тяжелые соматические патологии;
- возникновение побочных эффектов от приема гормональных медикаментов;
- язвенная болезнь (только для ингибиторов ЦОГ-2).
Лечение практически всех болезней суставов связано с использованием нестероидных противовоспалительных средств. Терапевтические курсы отличаются длительностью, дозировкой, способом введения лекарства.
Важно помнить, что НПВС не влияют на патогенез ревматических заболеваний. Препараты значительно облегчают состояние пациентов, снимая боль и скованность. Но они не способны остановить патологический процесс, предупредить деформацию суставов или вызвать ремиссию.
Побочные эффекты
Основными негативными симптомами, которые отмечаются при использовании нестероидных медикаментов, являются желудочно-кишечные расстройства.
Они проявляются в виде диспепсических расстройств, развития эрозийно-язвенных нарушений и прободения слизистых оболочек желудка и двенадцатиперстной кишки.
Более всего побочные эффекты характерны для ингибиторов ЦОГ-1 (Аспирина, Кетопрофена, Индометацина, Ибупрофена, Диклофенака).
К другим нежелательным явлениям можно отнести следующие:
- обеднение почечного кровотока и почечная недостаточность;
- анальгетическая нефропатия;
- развитие анемии;
- кровотечения из поврежденных поверхностей кожи и слизистых оболочек;
- гепатиты;
- аллергические реакции;
- спазм мускулатуры бронхов;
- ослабление родовой деятельности и удлинение беременности.
Данные побочные эффекты нестероидных препаратов должны учитываться при выборе схемы лечения пациентов с заболеваниями суставов.
Противопоказания
Нельзя назначать НПВС больным с такими сопутствующими патологиями, как:
- Язвы желудочно-кишечного тракта, особенно в стадии обострения заболевания.
- Значительное снижение функциональной способности почек и печени.
- Беременность.
- Цитопенические состояния (анемия, тромбоцитопения).
- Наличие аллергической реакции на компоненты препаратов.
С осторожностью следует использовать нестероидные средства пациентам с бронхиальной астмой, артериальной гипертензией. Больным пожилого возраста должны назначаться индивидуальные короткие курсы
Отличия стероидных и нестероидных средств, их сравнительная характеристика
Основные различия между препаратами двух групп при лечении заболеваний суставов заключаются в следующих моментах:
- Патогенетический механизм воздействия. В отличие от НПВС, стероидные лекарства оказывают не только местный, но и системный эффекты. Их влияние более сильное, многокомпонентное.
- Применение в лечении суставов. Спектр использования нестероидных медикаментов шире, они применяются не только в терапии воспалительных патологий (артриты), но и при болевом синдроме, связанном с остеохондрозом любой локализации.
- Побочное действие. Спектр нежелательных явлений значительно шире у стероидных гормональных препаратов. Это связано с тем, что лекарства имеют сродство с эндогенными соединениями организма.
- Противопоказания. Стероиды влияют практически на все системы тела человека. Невозможно добиться избирательности действия, используя гормоны надпочечников. Поэтому многие состояния исключают применение этой группы медикаментов. Селективные НПВС (ингибиторы ЦОГ-2), напротив, могут оказывать влияние только на воспалительный компонент, что значительно расширяет терапевтические возможности этой группы лекарств. С другой стороны, у стероидных препаратов слабее негативное влияние на слизистую желудка и кишечника. Именно этот фактор зачастую является решающим при выборе лекарства.
- Особенности курсов лечения. Как правило, препаратами первой линии для лечения суставного синдрома являются НПВС. Если средство подобрано правильно, возможно его длительное использование. Только в случае недостаточной эффективности назначаются стероидные медикаменты. Их не применяют в течение длительного времени, всегда стараются возобновить прием НПВС. Важно помнить, что отмена стероидов может губительно отразиться на состоянии организма, возникает синдром отмены. Этим качеством не обладают нестероидные препараты.
- Формы выпуска. Стероидные и нестероидные препараты выпускаются в виде мазей, растворов для внутримышечного, внутривенного, внутрисуставного введения, гелей, свечей, таблеток для приема внутрь. Это позволяет избежать местных реакций и подобрать нужную форму для максимального воздействия на воспалительный очаг.
Стероидные и нестероидные средства необходимы для проведения максимально эффективного курса лечения ревматических заболеваний. Нельзя самостоятельно их использовать без предварительной консультации со специалистом. Только строгое соблюдение предложенной схемы терапии может обеспечить стойкое избавление от суставных проявлений и избежать нежелательных эффектов.
Загрузка…
Источник: https://diartroz.ru/preparaty/steroidnye-i-nesteroidnye-preparaty.html
Противовоспалительные средства и терапия при бронхиальной астме
Терапия бронхиальной астмы включает в себя препараты пролонгированного действия и средства для неотложной помощи.
Лекарственные препараты длительного применения делятся на несколько категорий: гормональные средства, стабилизаторы тучных клеток, антибактериальные средства.
Ингаляционные и системные глюкокортикоиды
Гормональные средства при бронхиальной астме обладают наибольшей противовоспалительной активностью. Лекарства в форме ингаляций, спреев, таблеток применяются для лечения астмы средней степени тяжести. Глюко- и адренокортикоиды улучшают вентиляцию в легких, снижают гиперчувствительность бронхиальной стенки, снижают частоту астматических приступов удушья.
Гормональные средства необходимо принимать ежедневно по схеме, которую определяет лечащий врач. Самостоятельная отмена препаратов или корректировка дозы грозит ухудшением самочувствия.
Пациенты, принимающие гормональные противовоспалительные средства, должны усвоить правила:
- эффективность гормонов зависит от дозировки: чем больше, тем лучше себя чувствует пациент (700-1000 мкг);
- минимальный срок терапии: 8 месяцев;
- эффект от глюкокортикоидов наступает не сразу: улучшение состояния заметно спустя 5 дней от начала приема, максимальный срок стабилизации здоровья наблюдается по прошествии 3 месяцев;
- после использования прибора для ингаляции необходимо прополоскать рот и горло теплой кипяченой водой.
Наиболее популярные лекарства:
- Беклометазон. Разрешен для лечения детей после 4 лет. Дозировка препарата: от 2 до 4 раз в день. Большинство препаратов на основе Беклометазона производится в форме аэрозоля: Беклазон, Альцедин, Кленил, Бекотид, Бекодиск, Беклоджет. С осторожностью используют для лечения беременных, пациентов с циррозом печени, эпилепсии, остеопорозе, нарушениях головного мозга.
Будесонид. Эффективность с будесонида в 3 раза превышает эффективность беклометазона. Действующее вещество быстро всасывается в печень, что снижает риск побочных реакций. В минимальной дозировке разрешен беременным и кормящим женщинам, детям старше 6 мес.
Производится в суспензии и аэрозолях. Применяется в индивидуальной дозировке дважды в сутки. Препараты:
- Буденит;
- Пульмикорт;
- Будесонид Форте;
- Пульмикорт Турбухалер.
- Флутиказон (Фликсотид). Применяется при бронхиальной астме у детей после 12 месяцев. Относится к новому поколению глюкокортикостероидов. Производится в ингаляционной форме по 60 и 120 доз.
- Альвеско. Аэрозоль компании Никомед. Одна из последних разработок в лечении астмы у детей и взрослых. Оказывает лечебный эффект на мельчайшие стенки дыхательных путей. Имеет минимум побочных явлений за счет быстрого впитывания в легочную ткань. Действующий компонент – Циклесонид.
Глюкокортикостероидные препараты имеют огромный недостаток – постоянное увеличение дозы. С повышением концентрации гормонов, увеличивается риск побочных эффектов:
- гипертония;
- остеопороз;
- развитие катаракты;
- повышение массы тела;
- задержка роста у детей;
- стрии на коже.
В случае улучшения состояния больного дозировку гормональных препаратов могут снизить или перейти на другие виды лекарств.
к оглавлению ↑
Недокромил натрия: препараты
При астме происходит воспаление стенки бронхиального дерева.
Во время воспаления эозинофилы и тучные клетки высвобождают медиаторы аллергии, которые приводят к отеку слизистой оболочки, продукции большого количества слизи.
В результате выброса медиаторов аллергии, воспаление в бронхах становится хроническим, на слизистой оболочке формируются рубцы, возникает спазм и удушье, как ответная реакция на аллерген.
Стабилизаторы мембран тучных клеток, к которым относится недокромил натрия, предназначены удержать выброс медиаторов аллергии. Соединение недокромила натрия открыто в 1986 году. Коммерческое название вещества – Недокромил натрия, Тайлед и Тайлед Минт.
Преимущество вещества в том, что оно оказывает противовоспалительное действие на тучные клетки. Кроме того, Тайлед тормозит активность других клеток, участвующих в образовании аллергической астмы (нейтрофилы, макрофаги).Противовоспалительная терапия недокромилом натрия показана при аллергической астме, неаллергической форме заболевания. Разрешен в лечении детей от 2 лет. Краткое описание инструкции:
Тайлед производится в форме аэрозоля на 56 и 112 доз. Дозировка препарата для взрослых и детей: от 2 до 4 раз в сутки.
Активный компонент аэрозоля уменьшает приступы бронхиального кашля, уменьшает отек бронхиальных стенок. Терапевтический эффект наблюдается на 7 день после начала курса. Тайлед не применяется для устранения приступа удушья.
Тайлед минт. В состав лекарства добавлена мята, поэтому при аллергии на растение препарат противопоказан.
Форма выпуска аналогична Тайледу: спрей на 56 и 112 доз. Для достижения лечебной цели достаточно 2 вдохов с раствором в день.
Препараты недокромила натрия используются не только при астме, но и для лечения аллергического ринита или фарингита. Вещество снижает чувствительность нервных окончаний дыхательных путей, тем самым нивелирует реакции на резкие запахи, перемену погодных условий.
Несмотря на все преимущества, лекарство может спровоцировать побочные эффекты:
- тошнота;
- головная боль;
- рвота;
- кашель;
- сыпь;
- боли в животе.
Подобные симптомы обычно проходят самостоятельно, а сам препарат хорошо переносится пациентами.
к оглавлению ↑
Кромогликат натрия: список лекарств
Лекарственные средства на базе кромогликата натрия применяются в лечении бронхиальной астмы более 30 лет. Противовоспалительные препараты этой группы не вызывают привыкания, не требуют постепенного увеличения дозы.
Кромогликат натрия рекомендуется употреблять не менее 4 месяцев, тогда будет виден терапевтический эффект. Желательно, так нужно применять все противовоспалительные лекарства при аллергической астме.
Лекарства используются и в качестве профилактики обострений астмы. К примеру, кромогликат натрия необходимо начать принимать за 14 дней до начала цветения растений, если астматический синдром вызван поллинозом.
Препараты назначаются:
- если бронхоспазм спровоцирован холодным воздухом;
- если приступ удушья возникает после физической нагрузки;
- для лечения аллергического ринита.
В основном, лекарства на основе кромогликата натрия прописываются пациентам молодого и среднего возраста, у которых в легких еще не произошли необратимые изменения. В список наиболее популярных препаратов входят:
- Интал.
- Кромолин.
- Кромоген.
- Талеум.
- Кропоз.
- Кромогексал.
- Бикромат.
- Ифирал.
- Налкром.
- Кромоглин.
Побочные эффекты встречаются редко, даже после длительного приема лекарственных средств. Препараты выпускаются в форме капсул, водных растворов, ингаляций. Именно эту группу лекарств чаще всего назначают детям.
К противопоказаниям относятся:
- первый триместр беременности;
- дети младше 5 лет;
- индивидуальная непереносимость компонентов препарата;
- кормящие матери.
С осторожностью кромогликат натрия назначают пациентам с печеночной или почечной недостаточностью. Судя по отзывам больных, чаще всего препараты кромогликата вызывают такие побочные эффекты:
- першение в горле;
- сухость во рту;
- неприятный привкус (аэрозольная форма);
- раздражение носоглотки;
- головная боль;
- головокружение;
- тошнота;
- высыпания.
У некоторых детей сразу после ингаляции появляется кашель, поэтому до использования препарата рекомендуется употребление средств, расширяющих просвет бронхов (Беродуал, Сальбутамол). Производители также советуют после процедуры ингаляции выпить немного воды, чтобы успокоить кашель.
Препараты кромогликата натрия облегчают приступы удушья, безопасны в использовании и не вызывают привыкания. Отмена средства происходит постепенно.
к оглавлению ↑
Антибиотики
Антибактериальные средства не являются базовыми в лечении бронхиальной астмы. Бактерии очень редко становятся причиной воспаления бронхиальной стенки.
Показанием для назначения антибиотиков может быть:
- Гнойный бронхит.
- Пневмония.
- Гнойный синусит.
- Высокая температура, гнойная мокрота.
- Признаки воспаления в анализе крови.
Без серьезных оснований антибиотики при астме принимать нельзя. Особенно это правило касается группы пенициллинов, которые чаще других антибиотиков вызывают аллергическую реакцию и могут усилить приступ удушья.
Больным с бронхиальной астмой могут назначаться антибактериальные противовоспалительные средства из ряда макролидов. Этот ряд антибиотиков наименее токсичен, обладает легким противовоспалительным и иммуностимулирующим свойством.
Для лечения осложнений бронхиальной астмы применяются:
- Эритромицин;
- Азитромицин;
- Джозамицин;
- Кларитромицин;
- Спирамицин;
- Рокситромицин.
В качестве альтернативного средства в терапии осложнений бронхиальной астмы могут использоваться цефалоспорины. Меньше всего побочных эффектов наблюдается при пероральном приеме: Цефалексин, Цефикс, Цефотаксим.
Продолжительность противовоспалительной терапии антибиотиками не должна превышать 7 дней, иначе состояние больного может ухудшиться.
Кроме антибиотиков, для скорейшего выздоровления назначаются:
- Средства, разжижающие мокроту: Амброксол, ингаляции с содой;
- Отхаркивающие препараты: Бромгексин, Бронхолитин, препараты с алтеем и термопсисом.
Лечение антибиотиками всегда проводиться под контролем врача, увеличивать, уменьшать дозировку, отменять прием антибиотиков категорически запрещено. Детям с бронхиальной астмой нельзя назначать тетрациклины, поскольку они разрушают ткань зубов, приводят к задержке роста и развития костной системы.
Во время лечения обострения астмы необходимо максимально избавиться от аллергенов в помещении: убрать мягкие игрушки, закрыть книги в шкафу, отнести домашних питомцев к знакомым, очистить ванную и туалет от грибковых отложений, плесени.
До настоящего момента врачи не нашли способа победить бронхиальную астму. Задача противовоспалительных препаратов – поддерживать стадию ремиссии и препятствовать развитию приступов удушья.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Источник: http://OPnevmonii.ru/astma/terapiya-03/protivovospalitelnaya-terapiya-i-astma.html


