Варфариновый некроз
Передозировка Варфарина — побочные действия, симптомы и лечение
Варфарином называют вещество, которое относится к антикоагулянтам с непрямым механизмом действия. Впервые он был выделен из сладких сортов клевера. Было обнаружено, что коровы, евшие испорченное сено из этого растения, погибали от кровотечений, возникавших даже после незначительных ран.
Исследователи данной эпидемии быстро нашли причину, и занялись изучением свойств клевера. Они установили, что его употребление приводит к снижению функции протромбина, однако, долго не удавалось выделить действующее вещество, дающее такой эффект. Лишь в середине 20-го века были получены первые миллиграммы чистого антикоагулирующего препарата, который был назван дикумаролом.
Он являлся продуктом превращения кумарина, который метаболизируется разнообразными грибами, и превращается в антикоагулянт. Кумарин же присутствует во многих растениях, имеющих сладковатый запах, и особенно много его в доннике, или сладком клевере. Позже было начато применение этого вещества в медицине, с целью препятствования образованию тромбов и эмболии сосудов.
Механизм действия препарата
Препарат Варфарин относится к антикоагулянтам, которые имеют непрямой механизм действия. Это означает, что он не влияет на факторы свертывания непосредственно в крови, зато выступает как антагонист фермента в их синтезе.
Механизм действия заключается в том, что препарат ингибирует действие фермента эпоксил редуктазы, в следствии чего он подавляет синтез биологически активных факторов свертывания крови, в котором принимает участие витамин К.
В ходе активации системы гемостаза, в норме происходит карбокслирование остатков глутаминовых кислот, что позволяет факторам свертывания взаимодействовать с фосфолипидами, расположенным на эндотелии кровеносных сосудов. В случае применения Варфарина снижается уровень печеночного синтеза протромбина и проконвертина, а также ряда других факторов.
Эта реакция происходит благодаря ферменту гамма-глутамил карбоксилазе. Однако превращение идет лишь до тех пор, пока фермент присутствует восстановленный витамин К, который является кофактором этой реакции. Он отвечает за синтез полноценных, с функциональной точки зрения, факторов свертывания. В ходе превращения он окисляется, образовывая неактивную форму К-эпоксид.Именно его обратному восстановлению и препятствуют антикоагулянты непрямого действия, блокируя фермент эпоксил редуктазу, и блокируя его обратное превращение.
Снижение концентрации факторов свертывания в плазме наступает не сразу, у них имеется определенный латентный период.
Это объясняется тем, что после введения этих лекарств в крови продолжают циркулировать синтезированные ранее нормальные факторы свертывающей системы.
| Препарат | Мишень | Механизм действия | Путь введения | Быстрота действия | Длительность действия | Длительность назначения | Антагонисты |
| Антикоагулянты прямые | Кровь | Нарушение превращения протромбина в тромбин | Парентеральный | Секунды | Часы | Часы, дни | Протаминсульфат |
| Антикоагулянты непрямые | Печень | Нарушение синтеза протромбина | Ентеральный, парентеральный | Часы | Дни | Недели | Витамин К |
Цели применения лекарства
Основной целью, с которой применяют препараты данного ряда, является длительная профилактика и снижение риска развития тромбоза или тромбоэмболии. Причем их используют и в хирургической и в терапевтической практике. Хорошие результаты дает лечение Варфарином инфаркта миокарда и рецидивирующих тромбозов.
Важно понимать, что препарат действует на многие белки, и затрагивает и другие процессы в организме. Из этого вытекает что побочные эффекты Варфарина могут быть крайне разнообразны, и, иногда, не связанны с свертываемостью крови.
Показания к применению
Показания к применению этого вещества разнообразны. Наиболее часто назначение Варфарина происходит при:
- Тромбофлебит
- Тромбоэмболия легочной артерии
- Инфаркты миокарда
- Стенокардия, особенно нестабильная
- Ревматические пороки сердца
- Послеоперационные тромбозы
- Трепетание предсердий
- Показан пациентам с протезированными клапанами сердца или сосудов
При назначении нужно учитывать тот факт, что варфарин, как и другие непрямые антикоагулянты, обладает «отложенным действием». Его эффект наступает через 2-4 дня после начала применения.
Поэтому в тех случаях, когда необходимо быстро снизить свертываемость крови (инфаркт, тромбоэмболия, стенокардия с подозрением на тромбоз коронарных артерий) целесообразно применять гепарин или другой прямой антикоагулянт, в сочетании с кумаринами.
Противопоказания к назначению Варфарина
Данные препараты противопоказаны при любых болезнях и патологических состояниях, которые несут риск развития кровотечения, опасность которых возрастает, если возникнет передозировка Варфарина:
- Гематурия любого генеза
- Язвенная болезнь желудка и двенадцатиперстной кишки
- Язвенный колит
- Мочекаменная болезнь
- Мочекаменный диатез
- Беременность (кроме высокого риска маточных кровотечений опасаться стоит тератогенного эффекта, которым обладает Варфарин)
С осторожностью следует применять это лекарственно средство у пациентов с патологией печени. Во-первых, оно само по себе снижает ее функцию, может вызывать повреждения печени. Во-вторых, на фоне печеночной патологии может иметься недиагностированная недостаточность витамина К, что затрудняет подбор дозы препарат, и увеличивает риск передозировки.
Побочные эффекты Варфарина
Побочные действия Варфарина типичны для этой группы препаратов. Чаще всего могут возникать спонтанные кровотечения, увеличиваться кровоточивость десен. Увеличивается время до прекращения кровотечения.
При этом их локализация может быть чрезвычайно разнообразной, они могут быть связаны с предшествующими патологиями, или возникать без видимых причин. Наиболее часто они наблюдается в желудочно-кишечном тракте, мочеполовом тракте и центральной нервной системе:
- Могут развиваться диспепсические расстройства, и изменения вкуса;
- Стул может приобретать черный цвет, становится похожим на деготь;
- Возможно угнетение функции печени, что отображается в биохимических анализах крови таких пациентов;
- Может развиваться лейкопения, аллергические реакции и даже некроз кожи.
Очень важно помнить, что Варфарин способен проходить сквозь гематоплацентарный барьер, и обладает тератогенным действием.
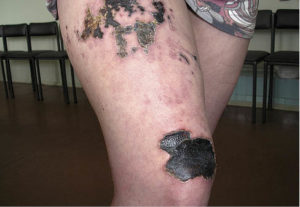
Варфариновый некроз
Это достаточно редкое осложнение, которое, чаще всего, обнаруживается у женщин. Развивается оно через несколько суток после введения препарата. На коже выявляется бляшка красного цвета и округлой формы, имеющая плотную консистенцию и четкие границы.
Довольно быстро развивается ее некротизация, она становится фиолетовой или черной. На этом фоне могут появляться пузыри, имеющие геморрагическое содержимое, язвы или струпы, которые очень медленно заживают.
Наиболее часто поражается кожа на ягодицах, молочных железах и бедрах. Причиной такого явления врачи называют дефицит протеинов С, который является противосвертывающим белком, зависящим от витамина К.
Варфарин же – его антагонист.
Такая патологическая реакция наблюдается у лиц, с наследственным снижением уровня данного белка, так как его время полураспада быстрее чем у других факторов свертывания, поэтому его недостаточность развивается еще до начала действия Варфаринов. По этой же причине отмена препарата не помогает в случае некроза.
В сосудах развивается кратковременная гиперкоагуляция, что приводит к тромбозу мелких капилляров и ишемии кожи с последующим ее инфарктом.
Варфарин индуцированный остеопороз
Учеными была выявлена связь между применением Варфарина, и последующим развитием остеопороза у таких больных. Связано это явление с тем, что препарат вызывает нарушение минерализации костей.
Путем анализа множества историй болезней было подтверждено, что при применении антикоагулянтов возрастал риск перелома ребер, хребта и других костей. Это связано с снижением уровня витамина К, что приводит к недостаточному карбкосилированию некоторых белков, отвечающих за процессы минерализации.
Синдром фиолетового пальца
Эта патология относится к ранним осложнениям лечения, возникает в течении первых недель лечения препаратом.
Согласно теории, происходит множественное отложение мелких гранул холестерина в капиллярных сосудах кожи нижних конечностей, из-за чего она приобретает характерный синюшно-фиолетовый цвет, становится болезненной и отечной. Чаще всего изменения затрагивают большой палец и собственно стопу.
Передозировка препаратом
Варфарин, как лекарство, может быть довольно опасен, если использовать его без контроля, и не проверять правильность исполнения врачебных назначений.
Передозировка Варфарином развивается если доза вещества рассчитана неправильно, нарушены правила его введения, и неправильном контроле за свертываемостью крови.
При небольшом превышении дозы могут развиваться маленькие кровотечения – из носа, из десен, в кишечнике. Больной может не замечать их, или не придавать этому значения. Это ведет к появлению анемии постгеморрагического типа.
Лечебная тактика в случае передозировки
При назначении Варфарина необходимо проводить контроль свертывающей функции крови. С этой целью должна проводиться регулярная оценка коауголграммы, в частности – протромбинового индекса и протромбинового времени. Последнее должно держаться на уровне до 5%. При этом если данные показатели выходят за пределы нормы, то следует отменить лекарство.
В случае развития кровотечений при передозировке нужно немедленно вводить главный антагонист варфарина – витамин К, что позволит восстановить активность коагуляцию крови.
Обеспечив поступление в организм восстановленной формы данного вещества можно восстановить синтез нормальных факторов свертывания, и улучшить реологическое состояние крови. Нужно помнить о том, что для этого может потребоваться определенное время.
Обычная кровеостанавливающая терапия бывает малоэффективна, но применять ее все равно необходимо.Источник: https://vseotravleniya.ru/himicheskie/lekarstva/peredozirovka-varfarina.html
Некроз кожи
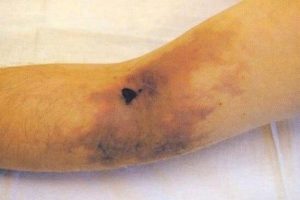
В наш век технологического и медицинского прогресса, человек по-прежнему вынужден сталкиваться с некрозом кожных покровов. Некроз кожи имеет и другое название – гангрена. Некроз – это частичное омертвение кожи и находящихся рядом внутренних органов.
Этот процесс считается необратимым и чреват тяжелыми последствиями, так как его развитие происходит внутри живого и еще функционирующего организма. При своевременном обнаружении некроза, есть большие шансы приостановить его формирование и сберечь внутренние органы. Однако для этого следует знать, какие причины и симптомы предшествуют развитию заболевания.
Причины
Некроз кожи пальцев ног
Для предотвращения формирования некроза каждый человек должен знать, что плохое кровообращение может спровоцировать отмирание тканей и его близлежащих органов. И чем дальше находятся кровеносные сосуды, тем больше увеличивается вероятность заражения тканей и органов.
Причины, предшествующие гангрене:
- Биологические. Заражение внутренних органов бактериологическими или вирусными инфекциями.
- Токсикологические. Различные яды и токсические вещества могут вызвать отмирание тканей и внутренних органов.
- Физические. Травмы, ушибы, обморожение или воздействие ультрафиолетовых лучей провоцируют формирование гангрены.
- Аллергические реакции могут вызвать фиброидный некроз.
- Трофоневротические. При долгом обездвиживании нарушается микроциркуляция крови, которая является сильнейшим провокатором формирования гангрены.
Кроме того, эндокринные заболевания, сахарный диабет, повреждения спинного мозга и крупных нервных окончаний способствуют быстрому отмиранию тканей и внутренних органов.
Симптомы
Язвы при некрозе кожи
Основной симптом, на который следует обратить внимание – полная или частичная потеря чувствительности тканей. Если некроз затрагивает только кожные покровы, то на месте поражения можно обнаружить изменение их оттенка. Кожа становится излишне бледной, практически синей, затем цвет меняется, приобретая коричневато-черные тона. Возможно появление незаживающих язв.
Если некроз затрагивает нижние конечности, то пациент может ощущать судороги и боли, приводящие к невозможности стать на ногу или вызывающие хромоту.
При некротических изменениях внутренних органов может возникнуть нарушение пищеварительной, нервной, мочеполовой или дыхательной систем.
Между тем, при некрозе увеличивается температура тела, появляется сильная слабость, отечность, учащается сердцебиение.
Стадии
Омертвение конечностей считается наиболее страшным заболеванием. Тем не менее, если его своевременно диагностировать, оно успешно поддается лечению. В процессе формирования, некроз проходит несколько стадий:
- Паранекроз. Первая стадия болезни не должна вызывать большого беспокойства. При правильном лечении, пациент быстро и без особых для него последствий идет на поправку.
- Некробиоз. Он считается необратимым процессом. В это время происходит полное нарушение обмена веществ в тканях, что приводит к предотвращению формирования новых клеток.
- Гибель клеток. Клетка погибает в результате некроза.
- Выделение ферментов. После своей смерти, клетка начинает выделять вредные ферменты, которые способствуют разложению тканей. Эта стадия носит название аутолиз.
Диагностика
В первую очередь, медицинский работник делает визуальный осмотр, выслушивает жалобы пациента и методом пальпации обследует место повреждения. Если некроз затрагивает нижние конечности, его выявление не составляет проблемы, так как кожные покровы полностью изменяют свой оттенок.
В случае, если некроз затрагивает внутренние органы или медики имеют некоторые сомнения, назначается ряд дополнительных исследований. К ним относятся:
- КТ и МРТ;
- рентгенографическое исследование;
- радиоизотопное сканирование.
Благодаря одному из вышеперечисленных методов можно установить точное месторасположение пораженного некрозом участка, а также его величину и стадию заболевания.
Терапия
Тяжелая стадия некроза
Лечение заболевания проводится в стенах медицинского учреждения. Сразу хотим отметить, что в домашних условиях, а также одними народными методами, некроз излечить не удастся. Некроз опасен тем, что он имеет летальный исход, поэтому после постановки диагноза нужно неукоснительно соблюдать рекомендации специалистов.
Медикаментозная
Лечение некроза будет зависит от того, на какой стадии находится заболевание. В первую очередь, врач назначает медикаментозное лечение, которое позволит восстановить микроциркуляцию крови в пораженных тканях или органах. Для снятия воспалительного процесса назначаются противовоспалительные препараты, а для уничтожения вредных бактерий – антибиотики.
Народная
Не менее полезными будут мази, приготовленные собственными руками, которые нужно прикладывать к пораженному участку: для приготовления смеси понадобится воск, хозяйственное мыло, мед, канифоль, масло растительное и жир свиной в равных пропорциях. Все ингредиенты следует прокипятить, а затем остудить. В полученную массу добавляются натертые на мелкой терке алое, чеснок, лук и перемешиваются. Полученная смесь накладывается в виде теплого компресса на пораженный участок.
Следующий рецепт потребует меньше составляющих. В небольшую посуду следует положить в равных пропорциях:
- смалец;
- пепел дубовой коры;
- гашеную известь.
Все тщательным образом нужно перемешать. Полученную смесь следует накладывать на ночь, на пораженный некрозом участок тела.
Хирургическая
Если медикаментозное лечение не дает положительного результата, тогда пациенту можно помочь только операционным методом. Следует отметить, что ампутация конечности или удаление омертвевших тканей – это самое последнее средство.
Перед тем как приступить к операции, медики проводят ряд манипуляций:
- Подготовка к оперативному вмешательству. Проводится антибактериальная терапия и инфузия.
- Оперативные манипуляции. Направленные на удаление омертвевших тканей или конечностей.
- Реабилитационный период, во время которого крайне необходимым бывает консультация психолога, а также медикаментозное лечение.
Некроз кожных покровов или конечностей – не приговор. Следует помнить, если вам поставили такой диагноз, не нужно замыкаться в себе и впадать в панику, а лучше четко соблюдать указания специалистов.
Источник: https://nogi.guru/zabolevaniya/nekroz-kozji.html
Тромбофилии
extra_toc
Тромбофилии — это состояния с повышенной свертываемостью крови, предрасполагающие к тромбозам. Они могут быть наследственными и приобретенными. Сейчас они распознаются чаще, чем раньше.
Лейденская мутация и мутация гена протромбина
Активированный протеин С разрушает факторы Va и VIIIa и тем самым участвует в поддержании равновесия между свертывающей и противосвертываюшей системами. Точечная мутация белка фактоpa V (лейденская мутация) вызывает устойчивость фактора V к активированному протеину С.
У гомозигот по лейденской мутации риск тромбозов повышен в 50—100 раз, а у гетерозигот — в 3—7 раз. Лейденская мутация чаще встречается у лиц европейского (особенно скандинавского) происхождения. Мутация гена протромбина G20210A тоже наследуется аутосомно-доминантно и вызывает повышение уровня протромбина в крови.
Эта мутация чаше встречается у белых и повышает риск венозных тромбозов в 2,8 раза.
Насколько эти мутации повышают риск повторных венозных тромбозов и артериальных тромбозов, неясно. Показано, что лейденская мутация и мутация гена протромбина повышают риск артериальных тромбозов у молодых больных при наличии других факторов риска, в частности курения.Кроме того, эти мутации повышают риск венозных тромбозов во время беременности и на фоне приема пероральных контрацептивов. Лейденскую мутацию можно выявить по устойчивости плазмы к активированному протеину С, а также методами генодиагностики с помощью ПЦР. Мутацию гена протромбина определяют методами генодиагностики.
Надежных данных о лечении больных с этими мутациями нет. Острый тромбоз лечится так же, как обычно. Основные вопросы вызывает продолжительность антикоагулянтной терапии. Здесь, как и всегда, требуется взвешивать риск и возможную пользу длительного приема антикоагулянтов.
При бессимптомных мутациях следует проводить профилактику в ситуациях, сопровождающихся повышенным риском тромбоза.
Дефицит естественных антикоагулянтов — протеина С, протеина S и антитромбина III
Дефицит любого из этих факторов сопровождается повышенным риском венозных тромбозов. Все эти состояния наследуются аутосомно-доминантно, может наблюдаться в разной степени выраженное снижение их уровня или активности.
Протеин S служит кофактором протеина С при инактивации факторов свертывания Va и VIIIa.
В плазме он частично связан с С4b-связывающим белком (белком острой фазы). Уровни протеинов С и S снижаются при ДВС-синдроме, воспалении, остром тромбозе и заболеваниях печени. Кроме того, их уровень может падать при беременности и приеме пероральных контрацептивов.
Варфарин подавляет синтез протеинов С и S, поэтому определять их уровень на фоне приема варфарина нельзя. Назначение варфарина без прямых антикоагулянтов иногда вызывает варфариновый некроз кожи, преимущественно в местах отложения жира. В основе варфаринового некроза лежит более быстрое по сравнению с факторами свертывания истощение протеина С.
Лечение заключается в отмене гепарина, назначении витамина К и переливании свежезамороженной плазмы для повышения уровня протеина С, а также во введении прямых антикоагулянтов.
Антитромбин III синтезируется в печени, а также эндотелиальными клетками; он инактивирует тромбин, факторы Ха и IХа. Гомозиготы по дефициту антитромбина III встречаются очень редко, они нежизнеспособны.
Уровень антитромбина III снижается при ДВС-синдроме, сепсисе, заболеваниях печени, нефротическом синдроме, приеме пероральных контрацептивов, во время беременности.
Поскольку гепарин оказывает свое действие через антитромбин III, при дефиците последнего возможна устойчивость к гепарину; при этом в ответ на введение гепарина АЧТВ не удлиняется. Выпускаются концентраты антитромбина III, которые можно использовать для временной коррекции его дефицита.
Гомоцистеинемия
Гомоцистеинемия — фактор риска венозных и артериальных тромбозов. В основе наследственной гомоцистеинемии могут лежать дефекты цистатионинсинтетазы или метилентетрагидрофолатредуктазы.
Приобретенная гомоцистеинемия развивается при дефиците витамина В12, В6 и фолиевой кислоты, при курении, при почечной и печеночной недостаточности.
Фолиевая кислота в дозе 0,5—5 мг/сут внутрь обычно позволяет снизить уровень гомоцистеина в крови, но влияет ли это на риск тромбозов, неизвестно.
Гепариновая тромбоцитопения
Гепариновая тромбоцитопения — это опасное, но часто недиагностируемое осложнение гепаринотерапии. В ее основе лежит образование антител (обычно IgG) к комплексу гепарина с тромбоцитарным фактором 4. Тромбоцитарный фактор 4 — это цитокин, который обнаруживается в альфа-гранулах тромбоцитов.
Образующиеся при гепариновой тромбоцитопении антитела способствуют тромбообразованию за счет активации тромбоцитов и эндотелиальных клеток, а также образования тромбина, что ведет к тромбозу микроциркуляторного русла и крупных сосудов. При первом введении гепарина тромбоцитопения обычно развивается на 5—14-е сутки (сутки, когда начато введение гепарина, считаются нулевыми).
Диагноз гепариновой тромбоцитопении ставится при снижении числа тромбоцитов на 50% после начала гепаринотерапии или снижении их числа на 30% в сочетании с новым тромбозом на фоне лечения гепарином. Новый тромбоз на фоне лечения гепарином уже сам по себе с большой вероятностью указывает на гепариновую тромбоцитопению, однако этот признак не патогномоничен.
Гепариновая тромбоцитопения развивается у 3—5% больных, получающих нефракционированный гепарин. Низкомолекулярный гепарин вызывает ее намного реже. После отмены гепарина, если не назначены другие антикоагулянты, у 36—50% больных развиваются тромбозы (обычно в течение первого месяца).При подозрении на гепариновую тромбоцитопению следует исключить попадание гепарина в кровь больного, в частности не следует использовать покрытые гепарином катетеры и оставлять гепарин в катетере для сохранения его проходимости.
Гепариновая тромбоиитопения может быть изолированной или же сопровождаться венозными и артериальными тромбозами, в том числе инсультами, тромбозами периферических артерий и инфарктами миокарда.
К другим проявлениям гепариновой тромбоцитопении относятся артериальная гипотония, вызванная тромбозом надпочечниковой вены и инфарктом надпочечника, некрозы кожи в местах инъекций и венозная гангрена конечностей.
В диагностике используется проба с агрегацией тромбоцитов под действием гепарина, реакция высвобождения серотонина и иммунный анализ на антитела к комплексу гепарина с тромбоцитарным фактором 4. Наибольшей чувствительностью и специфичностью обладает реакция высвобождения серотонина.
Лечение заключается в отмене гепарина и, в отсутствие противопоказаний, назначении других антикоагулянтов. Вначале используют прямые ингибиторы тромбина — лепирудин или аргатробан. Лепирудин действует дольше и выводится почками, а аргатробан — печенью. Целевое значение АЧТВ при лечении лепирудином составляет 45—60 с, аргатробаном — 42—84 с.
Антидотов ни для того, ни для другого средства нет. Переливание тромбоцитарной массы может только усугубить ситуацию. После того как количество тромбоцитов превысит 100 000 мкл-1, можно в низких дозах назначить варфарин. Раннее назначение больших доз варфарина может привести к влажной гангрене конечностей. Продолжительность антикоагулянтной терапии зависит от локализации и других характеристик тромбоза. Какова должна быть длительность антикоагулянтной терапии в отсутствие тромбоза, неясно, однако, учитывая, что риск тромбоза наиболее велик в течение первого месяца, лечение следует проводить не менее этого срока. Аргатробан вызывает ложное повышение MHO, поэтому, если MHO не превышает 4, отменять аргатробан не следует. После отмены аргатробана MHO следует перепроверить в течение нескольких часов, чтобы убедиться, что оно находится в диапазоне от 2 до 3.
Антифосфолипидный синдром
Антифосфолипидный синдром характеризуется появлением в крови антифосфолипидных антител. Клиническое значение имеют антитела к кардиолипину и волчаночный антикоагулянт. Этот синдром может быть первичным, но чаше встречается при других аутоиммунных заболеваниях. Он может вызывать привычный аборт, венозные и артериальные тромбозы.
Иногда при антифосфолипидном синдроме отмечается тромбоцитопения. Антитела к кардиолипину могут быть класса IgG, IgM и IgA, их определяют количественно с помощью ИФА. Титр антител класса IgG коррелирует с риском тромбоза. Волчаночный антикоагулянт увеличивает время свертывания крови в реакциях с тромбопластином. Риск тромбозов при этом повышается примерно в 5 раз.
При тромбозе на фоне волчаночного антикоагулянта показана длительная вторичная профилактика с помощью варфарина. При этом MHO должно быть высоким (около 3), поскольку риск повторных тромбозов при этом ниже, чем при обычном терапевтическом уровне MHO от 2 до 3. Другой способ контроля антикоагулянтной терапии — поддерживать MHO таким, чтобы уровни факторов II и X составляли 20—30% исходного.При привычных абортах назначают аспирин и низкомолекулярный гепарин во время беременности.
Злокачественные новообразования
Злокачественные новообразования часто сопровождаются повышением свертываемости крови. При идиопатическом тромбозе глубоких вен ног следует исключить злокачественные новообразования, наиболее вероятные для данного возраста и пола.
Другие причины
В настоящее время изучаются такие причины повышения свертываемости крови, как повышение уровня фактора VIII, нарушение системы фибринолиза (дефицит плазминогена и тканевого активатора плазминогена), дисфибриногенемии и полиморфизм фактора XIII. Наши представления о тромбофилиях расширяются.
Выявление тромбофилии в некоторых ситуациях влияет на лечебную тактику (например, при гепариновой тромбоцитопении и антифосфолипидном синдроме).
Об этих состояниях следует думать при идиопатическом тромбозе глубоких вен, тромбозах в молодом возрасте, необычной локализации тромбоза, рецидивирующих тромбозах, а также при тромбозах в семейном анамнезе.
Литература:Б.Гриффин, Э.Тополь «Кардиология» Москва, 2008
Рекомендуем: Современная медицина становится все более технологичной. Медицинское обрудование постоянно совершенствуется. Чтобы не отстать от прогресса, покупайте медицинское оборудование в России на сайте http://medbuy.ru/
Источник: https://cardiolog.org/cardiologia/tromboz/trombophylii.html


