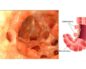
Болезнь Гиршпрунга (аганглионарный мегаколон)
Мегаколон
Мегаколон – это врожденное либо приобретенное увеличение всей толстой кишки или ее отдельной части. Клиника мегаколона включает упорные запоры, метеоризм, увеличение живота, каловую интоксикацию, приступы преходящей кишечной непроходимости.
Заболевание диагностируется с помощью рентгеновских методов (обзорной рентгенографии, ирригоскопии), эндоскопических исследований (ректороманоскопии, колоноскопии, биопсии), манометрии. Лечение хирургическое, заключается в резекции расширенного участка толстой кишки.
Мегаколон в проктологии встречается при таких заболеваниях как болезнь Шагаса, болезнь Гиршпрунга, идиопатический мегадолихоколон и др. При мегаколоне отмечается увеличение просвета, утолщение стенок, удлинение части или всей толстой кишки.
Вследствие патологической гипертрофии происходит развитие очагового воспаления и атрофии слизистой, нарушение пассажа и эвакуации содержимого толстого кишечника.
При мегеколоне изменения чаще касаются сигмовидной кишки: происходит ее расшиерение (мегасигма) в сочетании с одновременным удлинением (мегадолихосигма).
Причины мегаколона
Врожденная патология обусловлена отсутствием или дефицитарностью периферических рецепторов, нарушением проводимости по нервным путям, которые развиваются в результате нарушения миграции нейронов в процессе эмбриогенеза.
Причинами приобретенного мегаколона могут выступать токсические поражения нервных сплетений в стенке толстой кишки, дисфункция ЦНС при болезни Паркинсона, травмы, опухоли, свищи, рубцовые сужения, лекарственные запоры, коллагенозы (склеродермия и др.), гипотиреоз, амилоидоз кишечника и пр.
Данные факторы вызывают нарушение двигательной функции толстой кишки на том или ином протяжении и органическое сужение ее просвета.
Патогенез
Нарушение иннервации или механические препятствия затрудняют пассаж каловых масс по суженной части кишки, вызывая резкое расширение и увеличение отделов, расположенных выше.
Активизация перистальтики и гипертрофия верхних отделов является компенсаторной и формируется для продвижения кишечного содержимого через аганглионарную или стенозированную зону.
В дальнейшем в расширенном отделе происходит гибель гипертрофированных мышечных волокон и их замещение соединительной тканью, что сопровождается атонией измененного отдела кишки.
Замедляется продвижение кишечного содержимого, возникают длительные запоры (стул отсутствует по 5-7, иногда 30 суток), угнетаются позывы на дефекацию, происходит всасывание шлаков, развитие дисбактериоза и каловой интоксикации. Подобные процессы при мегаколоне неизбежно сопровождаются задержкой развития ребенка или резким снижением трудоспособности взрослых.Мегаколон может иметь врожденное или приобретенное происхождение. Врожденный мегаколон (болезнь Гиршпрунга) характеризуется аганглиозом — отсутствием нервных сплетений внутри стенок ректосигмоидального отдела толстой кишки. Деиннервированный участок кишки сужен, лишен перистальтики и является органическим препятствием для прохождения каловых масс.
Кроме болезни Гиршпрунга, врожденный мегаколон может быть обусловлен идиопатическими причинами (хроническими запорами любого происхождения) либо наличием механического препятствия в дистальных отделах толстого кишечника (стеноза прямой кишки, свищевой формы атрезии заднего прохода и др.). Клиника врожденного мегаколона развивается уже в раннем детстве.
Формирование приобретенного мегаколона может быть связано с вторичными изменениями толстой кишки в результате опухолей, травм, свищей, перегибов, колитов с последующим рубцовым изменением слизистой и пр.
Кроме того, причиной приобретенного мегаколона может выступать поражение парасимпатических ганглиев вследствие гиповитаминоза В1.
По этиологическому фактору выделяют различные формы мегаколона: аганглионарный (болезнь Гиршпрунга), идиопатический (35 %), обструктивный (8-10 %), психогенный (3-5 %), эндокринный (1 %), токсический (1-2 %), нейрогенный (1%) мегаколон.
По локализации и протяженности участка гипертрофии в клинической проктологии различают ректальную, ректосигмоидальную, сегментарную, субтотальную и тотальную форму мегаколона. При ректальной форме заболевания поражается промежностный отдел прямой кишки, ее ампулярная и надампулярная части.
Ректосигмоидальная форма мегаколона характеризуется частичным или полным поражением сигмовидной кишки. При сегментарной форме мегаколона изменения могут локализоваться в одном сегменте ректосигмоидного перехода или сигмовидной кишки либо двух сегментах, между которыми расположен участок неизмененной кишки.
Субтотальный вариант мегаколона включает поражение нисходящего и части ободочного отдела толстой кишки; при тотальной форме поражается вся толстая кишка.Клиническое течение мегаколона может быть компенсированным (хроническим), субкомпенсированным (подострым) и декомпенсированным (тяжелым).
Симптомы мегаколона
Тяжесть течения и особенности клиники заболевания напрямую связаны с протяженностью пораженного отдела и компенсаторными возможностями организма. При врожденном мегаколоне с первых дней или месяцев жизни отсутствует самостоятельный стул, развивается метеоризм, увеличивается окружность живота, нарастает хроническая каловая интоксикация.
Периодически возникает рвота с примесью желчи. Опорожнение кишечника наступает только после введения газоотводной трубки, выполнения очистительной или сифонной клизмы. Для испражнений характерен гнилостный запах, содержание слизи, крови, частиц непереваренной пищи.
У детей с мегаколоном наблюдается истощение, отставание физического развития, анемия.
Прогрессирующие хронические запоры и вздутие кишечника при мегаколоне приводят к истончению и дряблости брюшной стенки, формированию, так называемого, «лягушачьего живота». Сквозь переднюю брюшную стенку можно наблюдать перистальтику в раздутых петлях кишечника.
Расширение и вздутие толстой кишки при мегаколоне сопровождается высоким стоянием купола диафрагмы, уменьшением дыхательной экскурсии легких, смещением органов средостения, изменением размера и формы грудной клетки (бочкообразная грудная клетка).
На этом фоне развивается цианоз, одышка, тахикардия, регистрируются изменения на электрокардиограмме, создаются условия для рецидивирующих пневмоний и бронхитов.
Частыми осложнениями мегаколона служат дисбактериоз и развитие острой кишечной непроходимости. При дисбактериозе в кишечнике развивается вторичное воспаление, происходит изъязвление слизистой, что проявляется «парадоксальными» поносами.
Развитие обтурационной непроходимости кишечника сопровождается неукротимой рвотой и болями в животе, в тяжелых случаях – прободением толстой кишки и каловым перитонитом.При завороте или узлообразовании кишки может возникать странгуляционная кишечная непроходимость.
При диагностике мегаколона учитываются данные клинической симптоматики, объективного осмотра, результатов рентгеновской и эндоскопической диагностики, лабораторных анализов (кала на дисбактериоз, копрограммы, гистологии).
В ходе осмотра проктолога выявляется увеличенный, асимметричный живот. При пальпации петли кишечника, заполненные каловыми массами, имеют тестоватую консистенцию, а в случае каловых камней – плотную.
При мегаколоне отмечается симптом «глины» — надавливание пальцами на переднюю брюшную стенку оставляет на ней следы вдавления.
Обзорная рентгенография брюшной полости при мегаколоне выявляет раздутые и расширенные кишечные петли толстой кишки, высоко расположенный купол диафрагмы. Рентгеноконтрастная ирригоскопия позволяет определить аганглионарную зону – участок сужения толстой кишки с расширением ее вышележащих отделов, сглаженность их контуров, отсутствие складчатости и гаустр.
При этом может преобладать расширение прямой (мегаректум), сигмовидной (мегасигма) или всей ободочной кишки (мегаколон). С помощью ректороманоскопии и колоноскопии производится осмотр толстого кишечника, выполняется трансанальная эндоскопическая биопсия.
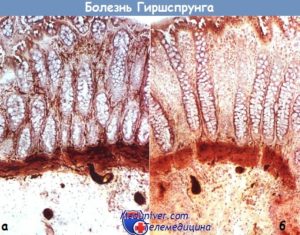
Отсутствие в биоптате мышечной оболочки прямой кишки нервных клеток ауэрбаховского сплетения подтверждает диагноз болезни Гиршпрунга.
Проведение аноректальной манометрии при мегаколоне необходимо для оценки ректального рефлекса и дифференциации врожденного и приобретенного мегаколона.Сохранность рефлекса свидетельствует о неповрежденности ганглиев и отсутствии болезни Гиршпрунга.
Дифференциальная диагностика при мегаколоне проводится с опухолями толстой кишки, хроническим колитом, синдромом раздраженного кишечника, дивертикулярной болезнью, привычными запорами, вызванными анальными трещинами.
Лечение мегаколона
Лечебная тактика зависит от клинического течения и формы болезни. При компенсированном и субкомпенсированном течении, а также неорганических формах мегаколона предпринимается консервативный подход.
Терапия мегаколона включает диету с высоким содержанием клетчатки, клизмы (очистительные, вазелиновые, гипертонические, сифонные), массаж живота, назначение бактериальных препаратов, нормализующих кишечную микрофлору, ферментных препаратов, модуляторов моторики толстой кишки, проведение ЛФК и электростимуляции прямой кишки.
При болезни Гиршпрунга требуется оперативное лечение – выполнение резекции аганглионарной зоны и расширенной части толстой кишки, которая проводится в возрасте 2-3 лет. В случае возникновения обструктивного мегаколона требуется экстренное наложение колостомы и подготовка к радикальному вмешательству.
Объем резекции толстой кишки при мегаколоне определяется протяженностью поражения и может включать переднюю резекцию прямой кишки, брюшноанальную резекцию с низведением ободочной кишки, ректосигмоидэктомию с наложением колоректального анастомоза, субтотальную резекцию толстой кишки с формированием илеоректального анастомоза и др. В ходе радикального вмешательства или после него отдельным этапом производится закрытие колостомы.
Лечение других форм мегаколона заключается в устранении причин – механических препятствий (свищевой атрезии заднего прохода, рубцового стеноза, спаек), хронических запоров, гиповитаминоза, воспалений кишечника (колита, ректосигмоидита). Дальнейший прогноз определяется формой и причинами мегаколона, правильностью объема и метода операции.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_proctology/megacolon
Болезнь Гиршпрунга — что это такое? Симптомы и лечение
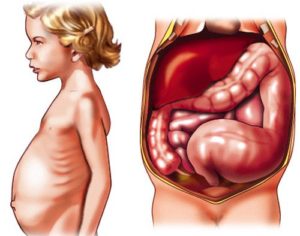
Болезнь Гиршпрунга относится к достаточно редким заболеваниям. Она проявляется чаще всего, в 95% случаев, у новорожденных, но может встречаться у старших детей и у взрослых.
При данном недуге у пациента наблюдается патология нервной системы толстого кишечника. В здоровой толстой кишке на стенках расположены особые нервные сплетения, которые обеспечивают способность толстой кишки проталкивать содержимое в нужном направлении.
Подобные нервные сплетения располагаются в мышечном слое кишки и ее подслизитой части.
Болезнь Гиршпрунга проявляется у пациентов мужского пола по статистике в 4 раза чаще, чем у девочек. Данная болезнь не передается по наследству, но риск проявления ее симптомов у детей больных родителей выше в среднем на три процента.
Что это такое?
Болезнь Гиршпрунга — аномалия развития толстой кишки врождённой этиологии, приводящая к нарушению иннервации фрагмента кишки (врождённый аганглиоз) — проявляется упорными запорами.
У новорождённых клиническая картина своеобразна и разнообразна — связана с протяжённостью и высотой расположения (по отношению к анальному отверстию) зоны аганглиоза. Частота встречаемости болезни Гиршпрунга: 1:5 000 новорождённых.
Патогенез
Ганглионарные (либо ганглиозные) клетки – общее название некоторых видов крупных нейронов, которые в кишечнике отвечают за связь между нервными структурами. В период онтогенеза ганглиозные клетки мигрируют из верхних отделов кишечника к его дистальному отделу.
Нарушение миграции приводит к формированию аганглионарного участка кишки (зоны функционального сужения) со сниженной или полностью отсутствующей иннервацией (способность совершать поступательно-сокращательные движения). В некоторых случаях аганглионарный участок может аномально расшириться, формируя мегаколон, что является одним из серьезных осложнений болезни Гиршпрунга.
Местом локализации аганглионарного участка, как правило, является дистальный отдел толстого кишечника. В редких случаях встречаются формы болезни Гиршпрунга, при которых аганглионарный сегмент формируется на участке от селезеночного столба, либо развивается аганглиоз всего толстого кишечника. При такой форме заболевания у пациентов наблюдается тотальный паралич перистальтики.
Симптомы болезни Гиршпрунга
Выраженность признаков болезни Гиршпрунга зависит от возраста, протяженности поражения и анамнеза.
Характерные симптомы:
- Периодически появляется диарея.
- Наблюдается метеоризм. В кишечнике скапливаются газы.
- Запоры. Это самый основной признак заболевания. У некоторых детей стул может не наблюдаться несколько недель. При тяжелом протекании заболевании процесс дефекации вообще невозможен без клизмы.
- У новорожденных малышей меконий (первые испражнения) отходит поздно (ко 2-3 дню) либо совсем не отходит.
- Малыш испытывает боль в кишечнике. Он капризен, плачет, подтягивает колени к животику.
- Живот приобретает вздутую форму. Пупок сглажен либо вывернут наружу. Живот приобретает ассиметричную форму.
- Интоксикация организма. Ребенок отказывается от еды, не прибавляет в весе. Может наблюдаться повышение температуры.
- При акте дефекации отходят «каловые камни» (плотные твердые испражнения). Полного опорожнения не происходит. Испражнения отличаются неприятным запахом. По виду они напоминают тонкую ленту.
Если аномалия не охватывает всю кишку, то симптомы у новорожденных достаточно размыты. У ребенка на грудном вскармливании каловые массы отличаются полужидкой консистенцией. Они без затруднений способны выводиться организмом.
Первые проблемы возникают в тот момент, когда в рацион крохи начинают вводить прикорм. Взрослая еда приводит к уплотнению каловых масс. Появляется кишечная непроходимость, наблюдается симптоматика интоксикации. На первых порах с такой клиникой помогает справиться клизма. В дальнейшем это мероприятие уже не приносит облегчения.
Стадии болезни Гиршпрунга
Учитывая динамику заболевания и видоизменяющиеся симптомы, врачи выделяют такие стадии недуга:
- Компенсированная — запор отмечают с детства, очистительные клизмы без труда его устраняют на протяжении длительного времени
- Субкомпенсированная — постепенно клизмы становятся всё менее результативными, состояние больного ухудшается: масса тела уменьшается, беспокоят тяжесть и боли в животе, одышка; отмечают выраженную анемию, нарушение обмена веществ. Состояние субкомпенсации возникает у больных с декомпенсацией на фоне консервативного лечения
- Декомпенсированная — очистительные клизмы и слабительные редко приводят к полному опорожнению кишечника. Остаются ощущение тяжести в нижних отделах живота, метеоризм. Под влиянием различных факторов (резкое изменение питания, тяжёлая физическая нагрузка) у больных развивается острая кишечная непроходимость. У детей декомпенсацию часто наблюдают при субтотальной и тотальной формах поражения.
- Острая форма болезни Гиршспрунга проявляется у новорождённых в виде низкой врождённой кишечной непроходимости.
Для болезни Гиршпрунга, в отличие от других причин запоров (опухолевых, атонических запоров у пожилых, при неспецифическом язвенном колите), характерно появление запоров с рождения или раннего детства.
Часто у родителей отмечают наличие эндокринных, психических и неврологических отклонений. Заболевание может сопровождаться другими врождёнными аномалиями: болезнью Дауна, незаращением мягкого нёба.
Осложнения
Врожденная аномалия Гиршпрунга часто приводит и развитию всевозможных осложнений. К их группе относят:
- Анемию.
- «Каловую» интоксикацию. Данное осложнение является результатом отравления организма скапливающимися токсическими веществами.
- Развитие острого энтероколита. При быстром прогрессировании подобного воспаления возможен летальный исход.
- Образование «каловых камней». При этом образуются такие твердые массы, что они могут нарушить целостность стенок кишечника.
Нельзя считать, что врожденная аномалия развития кишечника пройдет сама. Дальнейшее качество жизни ребенка и отсутствие у него изменений во всем организме зависит от своевременного лечения патологии.
Лечение болезни Гиршпрунга
Терапия заболевания консервативными методами неэффективна, такие лечебные мероприятия обычно назначают в качестве подготовки к оперативному вмешательству. Единственный результативный метод лечения болезни Гиршпрунга – хирургическая операция. В каждом случае применяется индивидуальный подход и рассматриваются три варианта лечения:
- Применение консервативных методов лечения хронического запора до тех пор, пока не будет решен вопрос целесообразности оперативного вмешательства.
- Отсрочка операции, для чего применяют метод наложения временной колостомы
- Экстренное хирургическое вмешательство
Основываясь на многолетнем опыте, хирурги считают, что для подобной операции оптимальным является возраст 12-18 месяцев. Но если при консервативном лечении наблюдается стойкий компенсационный процесс, вмешательство можно отложить до 2 -4-х летнего возраста.
Также стоит учитывать, если перенести операцию и затягивать с ее выполнением, в организме больного начинаются неблагоприятные вторичные изменения: увеличивается угроза развития энтероколита, дисбактериоза, нарушений белкового обмена. Поэтому врачу важно уловить ту грань, когда наступает оптимальный возрастной рубеж для операции, и еще нет ярких проявлений вторичных изменений.
Консервативное лечение
Основная цель данной терапии – это постоянное очищение кишечника. Для этого врачи рекомендуют предпринимать следующие мероприятия:
- Диета. Она назначается только врачом. Выбор останавливают на продуктах, обладающих слабительным воздействием: овощи (морковь, свекла), фрукты (сливы, яблоки), каши (овсянка, гречка), молокопродукты (ряженка, кефир).
- Физические упражнения. Врач порекомендует специальную лечебную гимнастику. Она стимулирует перистальтику и способствует укреплению пресса.
- Массаж. Ежедневно проводится массаж нижней области живота. Он стимулирует естественную перистальтику и очищение кишечника.
- Витамины. Укрепляют организм и защищают от негативного воздействия токсических веществ.
- Очистительные клизмы. Ребенку необходимо постоянное очищение кишечника.
- Пробиотики. Лекарства стимулируют функционирование кишечника и насыщают его полезной микрофлорой.
- Белковые препараты. Электролитные растворы вводятся внутривенно. Они рекомендованы при ярко выраженных симптомах нарушенного питания.
В случае, когда методы консервативного лечения не дают нужного эффекта или болезнь находится в запущенной стадии, больному назначают оперативное лечение.
Хирургическое лечение
После ряда обследований хирург принимает решение, в какие сроки и как делать операцию. Она должна проводиться в самый благоприятный период, а не во время обострений. В чем суть хирургического метода? Устраняется пораженный сегмент, после чего соединяются здоровые участки толстого кишечника. Операция может быть двух видов:
- Одномоментная. Усекается аганглионарная зона толстой кишки. Здоровая часть толстого кишечника сразу же соединяется с прямой кишкой.
- Двухмоментная. Сначала проводится усечение, затем колостомия (участок кишки выводится на поверхность живота). Каловые массы отводятся в специальную емкость — калоприемник. После адаптационного периода проводится вторая часть операции: соединяются здоровые участки усеченного кишечника.
Все больные, перенесенные операцию должны проходить диспансерное наблюдение, для оценки функциональных результатов лечения и выявление, и коррекции поздних осложнений, вызванных операцией. Рекомендовано каждую неделю в течении месяца после операции проходить медицинский осмотр и консультацию врача. Потом, на протяжении года осмотры можно проводить раз на 3 месяца.
Болезнь Гиршпрунга у детей имеет достаточно благоприятный прогноз. Большинство операций на удаление дефектного участка толстой кишки проходят без дальнейших осложнений, но только если родители или сам ребенок будут следить за соблюдением рекомендаций врача и периодически проходить осмотры.
Источник: https://medsimptom.org/bolezn-girshprunga/
Болезнь Гиршпрунга
Болезнь Гиршпрунга представляет собой один из видов мегаколон — группы заболеваний, характеризующихся расширением и утолщением части или всей ободочной кишки. В настоящее время различают несколько видов мегаколон.
Классификация причин мегаколон.
Врожденные аномалии:
— аномалия развития интрамуральной нервной системы (болезнь Гиршпрунга);
— анорекгальные пороки.
Приобретенные заболевания:
— психогенный запор;
— эндокринные нарушения (гипотиреоз);
— поражения центральной нервной системы;
— влияние медикаментов;
— механические причины (стриктуры и стенозы после травм и т. п.).
Идиопатический мегаколон:
— мегаректум (инертная прямая кишка);
— мегадолихоколон, мегадолихосигма;
— долихомегаколон, долихомегасигма.
Болезнь Гиршпрунга это врожденное заболевание и чаще проявляется у детей, реже — у взрослых. Болезнь Гиршпрунга связана с нарушением развития нервной системы толстой кишки, недоразвитием (гипоганглиоз) или отсутствием (аганглиоз) ганглионарных клеток межмышечного и подслизистого нервных сплетений.
Распространение аганглиоза в толстой кишке колеблется от незначительного в дистальном отделе прямой кишки до тотального поражения толстой кишки; по этому признаку различают следующие анатомические формы болезни Гиршпрунга: ректальную, ректосигмоидальную, сегментарную, субтотальную, тотальную.
Наиболее часто аганглиоз захватывает ректосигмоидный отдел толстой кишки (у 90 % больных). Во всех случаях агганглионарная зона достигает внутреннего сфинктера заднепроходного канала.
Аганглионарный участок кишки постоянно спастически сокращен, не деристальтирует, что приводит к постепенному прогрессированию хронической толстокишечной непроходимости, гипертрофии и расширению вышележащих отделов кишки.
Симптомы болезни Гиршпрунга
Ведущим симптомом болезни Гиршпрунга является отсутствие самостоятельного стула. Практически у всех больных нарушение дефекации отмечается с рождения или раннего детства. Длительность запоров от нескольких дней до месяцев. Степень выраженности зависит от длины аганглионарной зоны.
Полного освобождения кишки от кала масс с помощью очистительных клизм не всегда удается добиться. Постоянная задержка кала в ободочной кишке приводит к образованию «каловых камней», которые нередко пальпируются через переднюю брюшную стенку. У части больных на фоне запора иногда появляется понос, продолжающийся по нескольку дней.
Эти парадоксальные поносы обусловлены воспалительными процессами в толстой кишке и нарастающим дисбактериозом. Постоянным симптомом есть метеоризм, который так же, как и запор, проявляется с раннего детства. В результате продолжительной задержки каловых масс наступает брожение с образованием большого количества газов.
Живот приобретает «лягушачью», бочкообразную форму, отмечается увеличение объема живота, высокое внутрибрюшное давление, затруднение экскурсий легких, уменьшение их дыхательной поверхности.Большинство больных отмечают боли в животе, нарастающие с увеличением продолжительности запора. При длительной задержке стула появляется тошнота, иногда рвота. После опорожнения кишечника рвота сразу прекращается.
У 20 % больных происходит непрерывное медленное прогрессирование заболевания.
Запор, отмечающийся с рождения, становится более выраженным, однако выраженность его вначале не столь значительна, чтобы определить необходимость хирургического лечения.
У 50—55 % больных появившийся в детстве упорный запор (практически отсутствие стула) с возрастом становится менее выраженным. Срыв компенсации чаще происходит в возрасте 15—18 лет и проявляется развитием острой кишечной непроходимости в виде копростаза или заворота кишечника.
В некоторых случаях заболевание характеризуется длительным скрытым периодом, во время которого отмечается периодически появляющийся запор, не привлекающий внимания ни больных, ни их родителей. Постоянное нарушение функции толстой кишки у таких больных наблюдается с юношеского возраста.
Диагностика болезни Гиршпрунга
Она основывается на данных анамнеза, клинической картине заболевания, данных рентгенологического исследования, аноректальной баллоно-миографии и результатах трансанальной биопсии прямой кишки.
Для болезни Гиршпрунга характерно появление запоров с рождения или детства. При осмотре обращает на себя внимание умеренная гипотрофия, растянутый живот, развернутый реберный угол, иногда видна на глаз перистальтика кишечника. При пальцевом исследовании ампула прямой кишки пуста, тонус сфинктера повышен.
Пальцевое исследование является обязательным, так как позволяет исключить опухоль таза, наличие или отсутствие каких-либо стриктур, рубцов. При ректороманоскопии, как правило, имеется затруднение при прохождении тубуса аппарата через дистальные отделы прямой кишки, повышенная складчатость слизистой и отсутствие содержимого в ампуле даже без специальной подготовки кишки.
Очень характерен переход из несколько суженной дистальной части прямой кишки в резко расширенные проксимальные отделы, в которых имеются каловые массы или «каловые камни». При рентгенологическом исследовании определяется сужение в прямой кишке или ректосигмоидном отделе и расширение вышележащих отделов толстой кишки.В отличие от детей, у большинства взрослых больных на рентгенограммах прямая кишка имеет нормальный диаметр, и только резкое отличие ее от вышележащих расширенных отделов заставляет заподозрить болезнь Гиршпрунга. Аганглионарная прямая кишка теряет характерную ампулярность, приобретает цилиндрическую форму.
Большое дифференциально-диагностическое значение имеет изучение ректо-анального рефлекса. По точности диагностики у взрослых этот метод может конкурировать только с биопсией стенки прямой кишки. В прямую кишку выше анального канала вводят резиновый баллон, а в канале, в проекции наружного и внутреннего сфинктеров, укрепляют электроды.
При раздувании баллона в норме оба сфинктера расслабляются, а при аганглиозе прямой кишки внутренний сфинктер не расслабляется. В сомнительных случаях для дифференциальной диагностики болезни Гиршпрунга от идиопатического мегаколон используют трансанальную биопсию прямой кишки по Свенсону. Биопсию производят в операционной под наркозом.
В положении больного на спине после девульсии ануса на 3—4 см выше зубчатой линии иссекают участок 1—0,5 см, при этом необходимо, чтобы в пробу попали все слои кишечной стенки. Рану ушивают в два слоя. Отсутствие ганглиев межмышечного нервного сплетения в препарате или их значительное уменьшение свидетельствуют в пользу болезни Гиршпрунга.
Лечение болезни Гиршпрунга
Диагноз болезни Гиршпрунга практически является показанием к операции, имеющимися консервативными средствами улучшить функцию аганглионарной зоны и расширенных, склерозированных вышележащих отделов ободочной кишки не представляется возможным.
Удаление аганглионарной зоны возможно различными методами, например в виде передней резекции прямой кишки, брюшно-анальной экстирпации.
Однако после передней резекции остается большая аганглионарная зона (8—9 см), которая в дальнейшем становится причиной рецидива мегаколон. Брюшно-анальная резекция с низведением функционирующих участков ободочной кишки является более радикальной операцией.
Но отдаленные результаты его нередко оказываются неудовлетворительными из-за большого числа осложнений (ретракция низведенной кишки, нарушение функции анального жома и др.).Поэтомусреди методов хирургического лечения болезни Гиршпрунга у детей есть другие операции: Свенсона, Соаве, Дюамеля. У взрослых использование методов детской хирургии трудно из-за изменений толстой кишки, анатомических особенностей.
Лучшей для лечения болезни Гиршпрунга у взрослых есть операция Дюамеля в модификации НИИ проктологии, заключающейся в оставлении короткой (не больше 8 см) культи прямой кишки, формировании анастомоза над внутренним сфинктером прямой кишки и двухэтапном формировании коло-ректального анастомоза с выведением на первом этапе избытка толстой кишки через «окно» в культе прямой кишки. Второй этап хирургического вмешательства выполняют через 12—14 дней. Поэтапно иссекают избыток толстой кишки по линии срастания стенок прямой и толстой кишки с восстановлением непрерывности слизистой оболочки отдельными кетгутовыми швами.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи — здесь.
При тотальном поражении и выраженной декомпенсации болезни Гиршпрунга единственно возможной оказывается субтотальная резекция толстой кишки с формированием илео- или асцендоректального анастомоза. Оставление короткой аганглионарной зоны служит фактором удерживания кишечного содержимого.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Источник: http://surgeryzone.net/info/informaciya-po-koloproktologii/bolezn-girshprunga.html
Болезнь Гиршпрунга у взрослых
АХЭ – ацетилхолинэстераза
д.м.н. – доктор медицинских наук
ЖКТ – желудочно-кишечный тракт
к.м.н. – кандидат медицинских наук
МКБ – международная классификация болезней
РАИР – ректоанальный ингибиторный рефлекс
РКИ – рандомизированное клиническое исследование
РФП – радиофармпрепарат
ТТГ – тиреотропный гормон
1.1 Определение
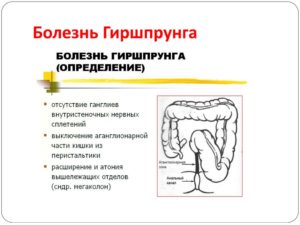
Болезнь Гиршпрунга – это аномалия развития толстой кишки, характеризующаяся отсутствием ганглиев подслизистого и межмышечного нервных сплетений всей толстой кишки или ее части.
Синонимы: аганглиоз толстой кишки.
1.2 Этиология и патогенез
В настоящее время болезнь Гиршпрунга считается полиэтиологичным заболеванием.
На 7-12 неделе беременности происходит нарушение формирования нервных структур на определенном участке прямой кишки. Происходят значительные изменения в нервных сплетениях Ауэрбаха (мышечный слой) и Мейснера (подслизистый слой). Эти изменения состоят, главным образом, в отсутствии ганглиев мышечно-кишечного и подслизистого сплетений [1, 2].
На месте ганглиев определяются лишь нервные волокна и мелкие клетки с ядрами, богатыми хроматином – элементы глии [13, 14].
В некоторых случаях не определяются и глиальные клетки, а вместо узлов имеются лишь нервные стволики, ориентированные в одном направлении. Они распадаются на несколько ветвей и не образуют типичных сплетений. В отдельных случаях отсутствуют не только ганглии, но и нервы.
В настоящее время основная теория, объясняющая отсутствие ганглиев в толстой кишке, — нарушение миграции нейробластов из вагусного нервного гребешка в процессе эмбриогенеза, и чем раньше прекращается миграция, тем длиннее аганглионарный сегмент [6, 7, 8].
Исследования в области молекулярной генетики указывают на значительную роль в патогенезе болезни Гиршпрунгамутаций 4 генов: RET (рецептор тирозинкиназы), GDNF (нейтрофический фактор глиальных клеток), ENDRB (ген рецептора эндотелина-В), EDN3 (эндотелин-3) и их определяющее влияние на процесс миграции нейробластов [3, 4, 5].
Кроме этого существует гипотеза, согласно которой аганглиоз развивается вследствие нарушения дифференцировки нервных клеток, уже достигших кишечной стенки. Влиять на созревание клеток могут различные факторы, такие, как гипоксия, воздействие химических агентов, повышенная радиация, вирусная инфекция [9, 10].
Сочетание генетических нарушений с патологическим влиянием внешней и внутренней среды определяет характер поражения не только интрамурального нервного аппарата. По данным разных авторов, сочетание болезни Гиршпрунга с другими пороками развития происходит в 29–32,7% случаев [10, 11, 12].
Накопление ацетилхолинэстеразы в слизистой оболочке наряду с отсутствием медиаторов, обеспечивающих тормозящий эффект в кишечной стенке, вызывает стойкий спазм, который служит патогенетическим признаком болезни Гиршпрунга [15, 16].Вероятно, аганглионарный участок кишки не участвует в перистальтической активности и является таким образом зоной функционального препятствия для пассажа кишечного содержимого. В результате происходит хроническая задержка каловых масс в вышележащем отделе кишки, последний с течением времени расширяется и формируется мегаколон – основной клинический признак болезни Гиршпрунга.
1.3 Эпидемиология
Болезнь Гиршпрунга является достаточно распространенной аномалией развития. Частота возникновения болезни Гиршпрунга на протяжении нескольких десятилетий колеблется от 1:30 тыс. до 1:2000 к общему числу новорожденных [11, 17, 18].
У мальчиков заболевание встречается в 5 раз чаще, чем у девочек [9, 10, 19].
Распространенность аганглиоза толстой кишки варьирует среди этнических групп. Данное заболевание встречается в Европе у 1 из 4500 новорожденных, а в Японии — у 1 из 4697 родившихся детей. Болезнь Гиршпрунга регистрируется у 1,5 из 10 тыс. человек, родившихся в кавказском регионе, у 2,1 из 10 тыс. новорожденных афроамериканцев и у 2,8 из 10 тыс. детей азиатского происхождения [20, 21].
Существует разница в частоте различных форм заболевания в зависимости от протяженности зоны аганглиоза. Случаи с коротким сегментом встречаются гораздо чаще и составляют до 80% общего числа. Остальные 20% наблюдений приходятся на пациентов, у которых аганглионарный сегмент распространяется проксимальнее прямой кишки [2, 22, 23].
Болезнь Гиршпрунга часто является семейным заболеванием. Риск возникновения этого заболевания у родственников значительно выше по сравнению с остальным населением. Из всех регистрируемых семейные случаи аганглиоза составляют 20% [20, 24].
1.4 Коды по МКБ-10
Другие врожденные аномалии (пороки развития) органов пищеварения (Q 43):
Q43.1 – Болезнь Гиршпрунга
1.5.1 Анатомические формы заболевания.
Выделяют следующие анатомические формы:
- наданальная форма — зона аганглиоза локализуется в нижнеампулярном отделе прямой кишки;
- Ректальная форма — недоразвитие интрамурального нервного аппарата распространяется на всю прямую кишку;
- Ректосигмоидная форма — аганглиоз занимает всю прямую кишку и часть или всю сигмовидную кишку;
- Субтотальная форма — в аганглионарный сегмент включена поперечная ободочная кишка;
- Тотальная форма — поражение всей толстой кишки, выявляется расширение подвздошной кишки.
1.5.2 По локализации расширения кишечника.
- Мегаректум;
- Мегасигма;
- Левосторонний мегаколон;
- Субтотальный мегаколон;
- Тотальный мегаколон;
- Мегаилеум.
1.5.3 По степени компенсации.
- Компенсированное состояние кишки — на протяжении многих лет у больного отмечается редкий, но самостоятельный стул или имеются запоры от 3 до 7 дней, которые легко разрешаются с помощью слабительных препаратов и клизм;
- Субкомпенсированное состояние, в отличие от предыдущего, требует интенсивных мероприятий по опорожнению кишки. В таких случаях без применения слабительных препаратов и клизм самостоятельный стул может отсутствовать свыше 7 дней;
- Декомпенсированное состояние характеризуется отсутствием позыва на дефекацию и самостоятельного стула. У многих пациентов толстая кишка бывает заполнена плотным кишечным содержимым или каловыми камнями. Зачастую даже интенсивные мероприятия не позволяют адекватно опорожнить толстую кишку. В подобных случаях показано срочное хирургическое лечение.
1.5.4 По клиническому течению заболевания.
- Типичный («детский») вариант — интенсивный запор развиваетсядостаточно быстро, практически отсутствует самостоятельный стул, быстро нарастают явления кишечной непроходимости;
- Пролонгированный вариант — медленное течение заболевания, когда с запором удается длительное время справляться с помощью консервативных мероприятий;
- Латентный вариант — впервые запор появляется после 14 лет, и как правило, быстро развивается хроническая толстокишечная непроходимость. Появившийся запор нарастает, слабительные средства совершенно неэффективны, и для опорожнения кишки приходится прибегать к ежедневным клизмам.
2.1 Жалобы и анамнез
- Рекомендовано при опросе пациента обратить внимание на жалобы, длительность заболевания, характер стула и т.д. […]
Уровень убедительности рекомендации С (уровень достоверности доказательств – 4)
Источник: https://medi.ru/klinicheskie-rekomendatsii/bolezn-girshprunga-u-vzroslykh_13885/
Болезнь Гиршпрунга: симптомы и лечение
Болезнью Гиршпрунга называется врожденная (иногда наследственная) аномалия формирования толстого кишечника, которая заключается в недостаточном количестве либо вовсе отсутствии ганглий (скопления множества нейронов (нервные клетки), обеспечивающих сокращение кишечных стенок), регулирующих работу кишечника. Ввиду этой особенности недуг также именуют аганглиоз толстого кишечника, или врожденный аганглионарный мегаколон.
Заболевание диагностируется у 1 малыша из 5000 новорожденных, причем каждый 4 из них – мальчик. Первые симптомы недуга появляются практически сразу же после рождения ребенка (уже на 5-7 сутки). Все это время малыш беспокойный, отмечаются запоры, при отсутствии адекватного лечения возможен недобор массы тела.
Очень редко болезнь выявляется в подростковом (12-15 лет) возрасте. Однако в этом случае наблюдается быстрое прогрессирование, а потому возможны очень тяжелые осложнения.
Симптомы заболевания
Общая симптоматика определяется степенью поражения кишечных стенок с отсутствующими ганглиями, а потому чем меньше протяженность этого участка, тем в более старшем возрасте проявится недуг.
Основным и наиболее ранним признаком аганглионарного мегаколона является запор, причем трудности с дефекацией у таких пациентов, как правило, с детских лет.
Обычно больные, чтобы опорожниться, делают очистительные клизмы.
Помимо этого, также наблюдаются следующие симптомы:
- нет позывов к дефекации;
- крайне редко длительной запор может смениться диареей, которая быстро проходит;
- боль в кишечнике (в нижней части живота);
- сильное газообразование;
- вздутие;
- постепенное увеличение окружности живота, так называемый «лягушачий живот» (особенно заметно у маленьких детей);
- «каловые камни» в кишечнике;
- неестественное изменение грудной клетки.
В зависимости от присущих больному симптомов выделяют 4 формы недуга:
компенсированная: проблемы с дефекацией начинаются еще в младенчестве, устранить запор помогают клизмы;
субкомпенсированная: с течением времени клизмы начинают помогать все меньше, а состояние такого больного стремительно ухудшается (снижается вес, появляется ноющая боль и тяжесть в животе, наблюдаются признаки анемии и нарушения обменных процессов);
декомпенсированная: слабительные препараты и клизмы практически неэффективны, больной отмечает постоянное ощущение тяжести в кишечнике, сильный метеоризм, возможно развитие острой непроходимости кишечника;
острая: часто встречается у новорожденных малышей и проявляется кишечной непроходимостью.
Возможные причины
Первый триместр беременности считается одним из самых важных, ведь именно в это время происходит «закладывание» всех органов и систем. Так, в период с 5 по 12 недели формируются нервные окончания и ганглии, которые в будущем будут регулировать работу ЖКТ.
Формирование таких скоплений начинается в слизистой ротовой полости и постепенно спускается в желудок, а оттуда в другие кишечные отделы.
Однако по невыясненным до сих пор причинам процесс этот может прерываться, что и приводит к развитию болезни Гиршпрунга.
Протяженность «бесконтрольного» участка кишечника может варьироваться от 2-3 см и охватывать полностью толстую кишку. Именно эта длина и определяется степень выраженности симптомов.Некоторые генетики считают, что патологии формирования нервной системы в толстой кишке могут быть спровоцированы мутациями (аномальные изменения, которые вызываются внутренними или внешними факторами) в генной структуре человеческой ДНК.
Так как недуг является врожденным, а иногда и наследственным, то вероятность развития его выше в той семье, в анамнезе которой уже есть такие больные. Исследования в этой области еще продолжаются, а пока назвать точную причину возникновения аганглиоза толстого кишечника невозможно.
Диагностика
Диагностические мероприятия включают инструментальные методы и функциональные исследования.
Сбор анамнеза больного, его ближайших родственников.
Визуальный осмотр и ректальное пальцевое обследование прямой кишки: отсутствие каловых масс даже при длительном запоре. Врач отмечает повышенный тонус внутреннего сфинктера.
УЗД органов ЖКТ позволяет обнаружить дополнительную кишечную петлю, что указывает на сниженную либо вовсе отсутствующую моторику кишечника.
Рентгеноскопия кишечника выявляет аномальное расширение толстой кишки и подтверждает отсутствие каловых масс в ней выше ануса. Однако этот метод не подходит для новорожденных, поскольку увидеть разницу даже на рентген-снимках самого высокого качества между нормально развивающимся кишечником и аномальными участками практически невозможно.
Ирригография, или ирригоскопия с взвесью бария, позволяет визуально оценить состояние кишечных стенок и увидеть участки сужения и расширения.
Биопсия по Суонсону необходима для подтверждения поставленного диагноза. Для этого берут небольшой кусочек слизистой (1Ч3 см) и проверяют наличие и развитие нервных ганглиев. Подходит для диагностирования недуга у взрослых пациентов.
Колоноскопия, как правило, подтверждает результаты рентген-обследования.
Нужно помнить, что диагноз «болезнь Гиршпрунга» ставится при наличии триады проявлений (длительный запор, сильный метеоризм и специфические изменения кишечника, выявленные во время УЗД или рентгенологическом обследовании).
Лечение болезни Гиршпрунга
Консервативная терапия малоэффективна, однако она может быть использована для подготовки пациента к оперативному вмешательству:
- следование определенной диете: кисломолочные продукты, свежие овощи и фрукты, кроме тех, которые могут вызвать повышенное газообразование;
- стимулирование работы кишечника с помощью массажей, гимнастики;
- очистительные клизмы для очищения кишечника;
- применение пробиотиков для улучшения кишечной микрофлоры;
- внутривенное введение растворов электролитов и белковых составов;
- введение витаминных препаратов (особенно аскорбиновой кислоты, витаминов В6 и В12).
После подтверждения диагноза сразу же назначается дата проведения операции, целью которой является полностью удалить пораженный участок кишечника, сохранив при этом нормально работающую часть.
Однако не всегда можно провести операцию одномоментно, то есть соединить оставшийся здоровый участок кишечника с конечным участком прямой кишки. В этом случае проводят 2-моментную операцию.
На первой стадии хирург удаляет аганглионарный участок и выводит конец здорового кишечника наружу посредством операционного разреза (называется этот процесс колостомия).
Испражнения выводятся в специальный мешочек, который пациент всегда держит при себе. Как только больной привыкнет к таким условиям пищеварения, проводят 2-ой этап операции – реконструкцию кишечника. Конец кишки соединяют с прямой кишкой, а разрез на животе зашивают.Через 7-14 дней после проведения операции дефекация нормализуется. Однако иногда пациенты все же жалуются на запор, который легко «ликвидируется» с помощью приема слабительных препаратов.
После операции также следует придерживаться диеты, которая должна включать продукты, богатые клетчаткой.
Если болезнь Гиршпрунга поражает небольшой участок кишечника, можно обойтись и без оперативного вмешательства, остановившись на очистительных и сифонных клизмах, которые придется делать постоянно в течение всей жизни.
Прогноз и профилактика
Аганглиоз толстого кишечника является врожденным недугом, а потому методов специфической профилактики попросту нет.
Наиболее эффективными профилактическими мерами можно считать раннее выявление заболевания и назначение правильного лечения.
Ведь только в этом случае прогноз будет благоприятным и удастся избежать множества серьезных осложнений, да и качество жизни пациентов после операции существенно улучшиться.
К методам неспецифической профилактики можно отнести:
- регулярные занятия спортом (особенно полезными в данном случае являются плавание и бег трусцой);
- сбалансированная диета (больше свежих овощей и фруктов, зелени, цельнозернового хлеба и исключение из рациона жареных и консервированных блюд, острых приправ и специй);
- питаться следует дробно, небольшими порциями;
- в день нужно выпивать минимум 2-3 литра чистой воды.
Придерживание простых профилактических мер поможет заметно упростить жизнь пациентам. Главное, своевременно выявить недуг и провести правильное лечение!Начало формыКонец формы
Источник: http://kishechnikzdorov.ru/bolezn-girshprunga/