Диагностика болезни Крона
Болезнь Крона
Болезнь Крона — хроническое воспалительное заболевание кишечника, затрагивающее все его слои.
Наиболее частыми осложнениями являются необратимые изменения (сужение кишечных сегментов, свищи). Также для этого заболевания характерны многочисленные внекишечные поражения.
Распространенность болезни Крона в разных странах мира колеблется в пределах 50—150 случаев на 100 000 населения.
Первые проявления заболевания, как правило, появляются в молодом возрасте (15—35 лет), причем это могут быть как кишечные, так и внекишечные проявления.
Причины возникновения болезни Крона
Причинный фактор заболевания не установлен. Предполагается провоцирующая роль вирусов, бактерий (например, вируса кори, микобактерии паратуберкулеза).
Вторая гипотеза связана с предположением, что какой-то пищевой антиген или неболезнетворный микробный агент способен вызвать аномальный иммунный ответ.Третья гипотеза утверждает, что роль провокатора в развитии болезни играют аутоантигены (т. е. собственные белки организма) на стенке кишечника больного.
Симптомы болезни Крона
При болезни Крона слизистая толстой кишки воспалена, покрыта поверхностными изъязвлениями, что вызывает
- боль в животе,
- примеси крови и слизи в кале,
- диарею, часто сопровождаемую болями при дефекации.
Кроме того, часто наблюдаются общее недомогание, потеря аппетита и похудение.
Наличие болезни Крона можно заподозрить при постоянных или ночных поносах, боли в животе, кишечной непроходимости, похудании, лихорадке, ночной потливости.
Поражаться может не только толстая, но и тонкая кишка, а также желудок, пищевод и даже слизистая оболочка рта.
Встречаемость свищей при болезни Крона составляет от 20 до 40 %.
Часто развиваются сужения кишки с последующей кишечной непроходимостью, псевдополипоз.
К внекишечным проявлениям болезни Крона относятся:
- кожные проявления,
- поражения суставов,
- воспалительные заболевания глаз,
- заболевания печени и желчевыводящих путей,
- васкулит (воспаление сосудов),
- нарушения гемостаза и тромбоэмболические осложнения,
- заболевания крови,
- амилоидоз,
- нарушения метаболизма костной ткани (остеопороз — разрежение костной ткани).
Болезнь Крона — это рецидивирующее или непрерывнотекущее заболевание, которое в 30% случаев дает спонтанное затихание без лечения.
Бывает, что больные жалуются на боли в различных отделах живота, вздутие, нередко рвоту.
Это вариант заболевания с преимущественным развитием синдрома тонкокишечной недостаточности, протекающий с поражением тонкой кишки.
Диагностика
Диагностика болезни Крона основана на данных рентгенологического и эндоскопического исследования с биопсией, которые выявляют воспалительное поражение одного или нескольких участков желудочно-кишечного тракта, обычно распространяющееся на все слои кишечной стенки.
О воспалении кишечной стенки свидетельствуют лейкоциты в кале. При поносе (в начале заболевания или при рецидиве) кал исследуют на возбудителей кишечных инфекций, простейших, яйца гельминтов и клостридий.
В диагностике болезни Крона важная роль принадлежит рентгенологическим исследованиям с контрастированием (ирригоскопия с двойным контрастированием, исследование пассажа бария, интубационная энтерография — исследование тонкой кишки с барием, который вводят через назогастральный зонд в двенадцатиперстную кишку).
Сцинтиграфия с мечеными лейкоцитами позволяет отличить воспалительное поражение от невоспалительного; ее используют в тех случаях, когда клиническая картина не соответствует данным рентгена.
Эндоскопия верхних или нижних отделов желудочно-кишечного тракта (при необходимости — с биопсией) позволяет подтвердить диагноз и уточнить локализацию поражения.
При колоноскопии у больных, перенесших операцию, можно оценить состояние анастомозов, вероятность рецидива и эффект лечения, проводимого после операции.
Биопсия может подтвердить диагноз болезни Крона, в частности отличить ее от неспецифического язвенного колита, исключить острый колит, выявить дисплазию или рак.
Лечение болезни Крона
Важное значение имеет образ жизни больного. Очень трудно добиться того, чтобы у него стало меньше стрессов, но следует помнить, что стресс может играть значительную роль в развитии рецидивов болезни Крона.
Курение значительно ухудшает прогноз, поэтому таким пациентам рекомендуется бросить курить.
Выбор метода лечения болезни Крона зависит прежде всего от тяжести заболевания. Оценить ее по какому-либо одному показателю невозможно, необходимо учитывать характер поражения желудочно-кишечного тракта, системные проявления, наличие истощения и общее состояние.
Лечение зависит от локализации, тяжести поражения и наличия осложнений. Препараты подбирают индивидуально, оценивая их эффективность и переносимость в динамике.Хирургическое лечение болезни Крона показано при сужении кишечника, гнойных осложнениях и неэффективности медикаментозного лечения.
Легкое течение
При поражении подвздошной и ободочной кишки назначают производные аминосалициловой кислоты внутрь (месалазин, 3,2—4 г/сут, или сульфасалазин, 3—6 г/сут в несколько приемов).
При неэффективности сульфасалазина может помочь метронидазол (10—20 мг/кг/сут).
Ципрофлоксацин (1 г/сут) столь же эффективен, как и месалазин.
Эффективность каждого препарата оценивают через несколько недель лечения. Если препарат эффективен, лечение продолжают до достижения ремиссии или максимально возможного улучшения, после чего переходят на поддерживающее лечение.
Если препарат неэффективен, его меняют на другой из перечисленных выше либо переходят на одну из схем, показанных при среднетяжелой форме болезни.
Среднетяжелое течение
Назначают преднизон, 40—60 мг/сут внутрь, до исчезновения симптомов и начала прибавки в весе (обычно это происходит через 7—28 суток).
В случае инфекции (например, абсцесса) проводят антибиотикотерапию, открытое или чрескожное дренирование.
Если кортикостероиды неэффективны либо противопоказаны, нередко помогает инфликсимаб в виде инфузии; его можно использовать и как дополнение к кортикостероидной терапии.
Тяжелое течение
Если, несмотря на прием преднизона и инфузию инфликсимаба, состояние при болезни Крона не улучшается или имеется высокая лихорадка, частая рвота, кишечная непроходимость, симптомы раздражения брюшины, истощение, признаки абсцесса, то показана госпитализация. Консультация хирурга требуется при кишечной непроходимости и наличии болезненного объемного образования в брюшной полости.В последнем случае для исключения абсцесса проводят УЗИ или компьютерную томографию. При абсцессах показано чрескожное или открытое дренирование.
Если абсцесс исключен или больной уже принимал кортикостероиды, то их назначают внутривенно (в виде инъекций или длительной инфузии) в дозе, эквивалентной 40—60 мг преднизона.
Зондовое питание элементными смесями или парентеральное питание назначают, если больной не может есть через 5—7 дней после начала лечения.
При абсцессе показано открытое дренирование. При свищах и трещинах заднего прохода назначают антибиотики, глюкокортикоиды, инфликсимаб.
Показания к хирургическому лечению
Хирургическое лечение болезни Крона показано при развитии осложнений (рубцовые стриктуры, абсцессы) и неэффективности медикаментозного лечения.
Прогноз
Болезнь Крона протекает довольно непредсказуемо, тем не менее остается верным правило, что у большинства пациентов тип и тяжесть заболевания остаются такими же, как и при постановке диагноза.
Источник: https://www.diagnos.ru/diseases/jekat/kron
Диагностика болезни Крона
Болезнь Крона — пока недостаточно изученное заболевание, характеризующееся хроническим сегментарным воспалением желудочно-кишечного тракта и различных органов. Отсутствие уверенности в причинах патологии вызывает трудности в диагностике. Обследование затягивается, что негативно отражается на результатах лечения пациентов.
Диагностика болезни Крона базируется на современных знаниях о механизмах развития и причинах патологии.Тест на болезнь Крона предлагается пройти всем людям с симптомами длительного заболевания желудочно-кишечного тракта. Он включает ответы на вопросы по фактическим признакам и подсчет вероятности заболевания.
Первый этап диагностики — расспрос пациента
Люди встречаются на приеме у врача со специалистом, пришли со своими жалобами на здоровье, подозрениями, сомнениями, «секретами», о которых невозможно говорить с другими. Поскольку болезнь Крона входит в класс воспалительных заболеваний кишечника, то имеются общие симптомы. Их предстоит выяснить при опросе пациента.
Имеют значение:
- потеря аппетита;
- появления стоматита с язвами во рту;
- кожные высыпания;
- снижение веса;
- боли в животе острого и тупого характера, связанные с пищей или стрессами;
- поносы или запоры, наличие в каловых массах видимой слизи, гноя, крови.
Необходимо выяснить были ли среди кровных родственников случаи заболеваний, аналогичных болезни Крона, возможно с летальным исходом. Эти признаки не являются точными критериями болезни Крона, но помогают в составлении плана дифференциальной диагностики.
Второй этап — осмотр пациента
Проводя осмотр пациента, врач обращается внимание на изменения кожи (эритема, гнойничковые высыпания), наличие язвочек на деснах, губах и слизистой оболочке рта, неясное повышение температуры. При пальпации живота определяется локализация максимальной болезненности по ходу кишечника, в подреберьях, выступающие края печени и селезенки.
Возможна реакция больного на дотрагивание в зоне максимального воспаления, выявление спастического сокращения, раздутого кишечника
Проверка анального отверстия необходима при болезненной дефекации, кровавых и гнойных примесях в кале.Детей осматривает педиатр, с вопросами обращается к родителям. Ребенок не в состоянии рассказать о симптомах, часто стесняется. Учитывая большую подверженность болезни мальчиков в подростковом периоде, на откровенность не приходится рассчитывать.
Тест на болезнь Крона можно пройти без направления врача. Достаточно собственных подозрений при длительном течении заболеваний кишечника. Есть возможность воспользоваться интернетовской версией. Она представляет собой ответы на несложные вопросы (в форме «да» или «нет»).
Каждый ответ оценивается в баллах по вероятной связи с заболеванием. При наборе 8 и более баллов, человек признается возможным кандидатом на выявление болезни Крона.Диагностированием болезни Крона занимаются врачи: терапевты, гастроэнтерологи, педиатры, хирурги, проктологи, гинекологи, гистологи. Возможно понадобится консультация дерматолога и окулиста. Полное представление о заболевании можно получить после проведения лабораторного и инструментального обследования.
Симптомы атонии кишечника
Результаты анализов крови показывают:
- лейкоцитоз, эозинофилию, тромбоцитоз;
- ускорение СОЭ;
- снижение уровня эритроцитов, гемоглобина, железа, ферритина (хроническая железодефицитная анемия);
- наличие С-реактивного белка;
- нарушение соотношения белковых фракций за счет роста гаммаглобулинов и снижения альбуминов;
- рост фибриногена.
Обязательно проверяются биохимические тесты на трансаминазы (аланиновую и аспарагиновую) и щелочную фосфатазу. В иммунологическом исследовании фиксируют повышение IgG и дефицит IgA, обнаружение антител типа ASCA считается серологическим маркером болезни.
В анализе кала проверяется:
- копрология — при большом количестве непереваренных остатков, жира, слизи можно судить о нарушении процесса всасывания;
- наличие скрытой крови подтверждается реакцией Грегерсена;
- бактериологический посев проводится для исключения природы воспаления, вызванного шигеллами, сальмонеллами, иерсиниоза, клостридий, туберкулезной микобактерии, дизентерийной амебы, паразитов и различных гельминтозов.
К специфическим и чувствительным показателям относят определение в кале уровня кальпротектина. Это белок, синтезируемый нейтрофилами слизистой оболочки кишечника.
Он растет на фоне болезни Крона, инфекционных поражений, язвенного колита, злокачественных опухолей.
Его повышение рассматривают как показатель высокой активности воспаления, предшественника скорого обострения (если у пациента стадия ремиссии).
На обзорной рентгенограмме брюшной полости видимы раздутые петли кишечника. После проведения рентгеноконтрастного исследования с непременной подготовкой можно выявить незаполненные контрастным веществом зоны сужения, ассиметричные участки, глубокое изъязвление, вздутие, кишечную непроходимость.
Большие надежды возлагаются врачами на внедрение видеокапсульной эндоскопии, проводимой с помощью проглатывания специальной «капсулы», оснащенной записывающим устройством.
Пока исследование с видеокапсулой возможно только в частных клиниках и относится к дорогостоящим
Компьютерная, магниторезонансная томография, ультразвуковое исследование полезны в диагностике для выявления внутрибрюшных абсцессов, увеличенных лимфатических узлов в брыжейке.
Существует методика магниторезонансной томографии с гидроконтрастированием.
Она позволяет выявить протяженность патологии кишечника, свищевые ходы, сужения. Контраст скапливается в воспаленном участке и дает возможность определить отличительные признаки сужения в связи с воспалением (отеком) и рубцами.
Значение эндоскопического исследования и оценка биопсии
В диф. диагностике ничто не может заменить визуального осмотра желудочно-кишечного тракта с помощью эндоскопической техники. Современные аппараты дают возможность вывести изображение на экран, провести запись для последующего сравнения и контроля (до и после лечения). При необходимости диагностики поражения в области пищевода и желудка проводят фиброгастроскопию.
Илеоколоноскопия — способ осмотра всех отделов толстого кишечника, конечной части подвздошной кишки. Проводится под наркозом. Обязательно сопровождается забором материала с множества участков для последующего проведения биопсии. Записанная картина является бесспорным доказательством болезни Крона.
Для сравнения берутся пробы с пораженных и здоровых тканей
Эндоскопическими критериями болезни служит выявление:
- явного поражения различных зон кишечника;
- отсутствие в них четкого сосудистого рисунка;
- наличие продольных язв;
- измененный рельеф в виде «булыжной мостовой»;
- обнаружение фистул и свищевых ходов в стенке кишки;
- сужение просвета;
- обильное содержание слизи и гноя.
Гистологическое исследование взятых биоптатов из слизистой оболочки показывает типичные саркоидные гранулемы только в 9% от всех проведенных биопсий.
Для постановки правильного диагноза необходимо исключить:
- саркоидоз — чаще поражает легкие, печень, кожу, глаза, биопсия подтверждает специфическую картину;
- туберкулез кишечника — дает положительные пробы на туберкулин, результативна терапия противотуберкулезными средствами, обычно проявляется как вторичное поражение на фоне легочного процесса;
- болезнь Бехчета — системный васкулит с изъязвлением слизистых оболочек и кишечника сосудистой природы;
- колит радиационный — прослеживается связь с лучевой терапией, дозой облучения;
- желчекаменную болезнь — механическое препятствие вызывает сдавление протоков желчного пузыря и поджелудочной железы, симптомы связаны с нарушением пищеварения из-за задержки поступления ферментов;
- злокачественные опухоли кишечника;
- системные заболевания соединительной ткани (красная волчанка, дерматомиозит, склеродермия) — фактором поражения желудочно-кишечного тракта являются васкулиты, ишемия участков снабжения в русле мезентериальных сосудов, клинически выражается в абдоминальных кризах;
- кишечные инфекции — подтверждаются бактериологическим исследованием;
- хронический энтерит.
В диагностике учитывается локализация поражения
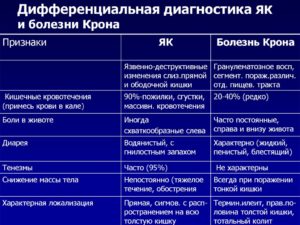
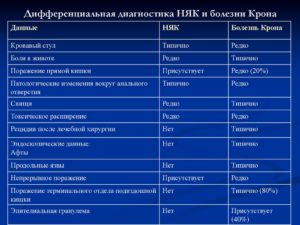
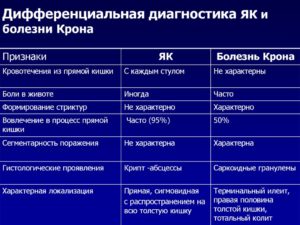
Болезнь Крона и язвенный неспецифический колит входят в класс воспалительной патологии кишечника. Симптомы часто одинаковы. Дифференциальная диагностика считается наиболее сложной, проводится по нескольким отличительным признакам, приведенным в таблице.
| Признаки | Болезнь Крона | НЯК |
| локализация воспаления | в 2/3 случаев в месте соединения тонкой и толстой кишки, реже в других отделах | в ободочной и прямой кишке |
| эндоскопическая картина | участки воспаления чередуются со здоровыми тканями, имеются свищевые ходы, сужения, изъязвления | отечность, рыхлость слизистой оболочки, большая кровоточащая поверхность, окруженная воспалением, разрастанием грануляционной ткани, полипов |
| рентгенологические признаки | несимметричное чередование пораженных участков и нормальных, сужения, язвы | изменения распространены на всю кишку, крупные язвы, грануляции |
Каждый десятый случай остается невыясненным, классифицируется как «неуточненный колит». Все приведенные виды исследования позволяют не только диагностировать болезнь Крона, но и выявить степень активности процесса. Это помогает назначить адекватную терапию.
Источник: https://jktguru.ru/diagnostika/krona
Проблемы диагностики и классификации болезни Крона
Болезнь Крона — это пожизненное и хроническое рецидивирующее воспалительное заболевание кишечника, потенциально влияющее на любую часть желудочно-кишечного тракта от рта до ануса.
Подобно неспецифическому язвенному колиту, другому основному воспалительному заболеванию кишечника, болезнь Крона чаще всего проявляется во втором и третьем десятилетии, но начало заболевания может происходить в любом возрасте.
У 25% всех пациентов болезнь Крона начинается до 18 лет.
Болезнь Крона и неспецифический язвенный колит являются наиболее часто диагностируемыми воспалительными заболеваниями кишечника. Хотя точный этиопатогенез болезни Крона до конца не определён, было выявлено несколько иммунологических, генетических и экологических факторов, способствующих заболеванию.
Основная причина, по всей видимости, относится к дисбалансу между толерантностью к комменсальной кишечной микробиоте, пищевым антигенам и иммунным ответам на патогены.
Таким образом, воспаление слизистой оболочки, наблюдаемое при болезни Крона, запускается у генетически предрасположенных людей с помощью нерегулярных врожденных и адаптивных иммунных реакций.
В последнее время в метаанализе исследований ассоциации генома количество локусов риска для воспалительных заболеваний кишечника было увеличено до 163; из которых 110 связаны как с болезнью Крона, так и с язвенным колитом.
Среди наиболее важных генов восприимчивости для болезни Крона — рецептор NOD2, гены аутофагии ATG16L1 и IRGM и транскрипционный фактор XBP1.Кроме того, было показано, что мутации в IL-10 и в рецепторе IL-10 вызывают моногенетическое восаление кишечника с тяжелым трудноразрешимым энтероколитом у младенцев.
Из-за роста заболеваемости в промышленно развитых странах считается, что факторы окружающей среды, такие как западная диета, способствуют развитию болезней.
Исследования взаимодействия микробиоты кишечника выявили корреляцию между ответами на микобактериальные инфекции и восприимчивость человека к воспалениюкишеяника.
Также предполагается, что аутоиммунитет является еще одним важным фактором патогенеза.
Диагностические критерии
Болезнь Крона — это, в основном, клинический диагноз, основанный на истории болезни пациента и его исследовании и подтвержденный лабораторными, серологическими, рентгенологическими, эндоскопическими и гистологическими данными. Никаких патогномоничных (характерных) маркеров для болезни Крона не существует, поскольку любые данные (например, гранулемы в биопсии) также могут быть обнаружены при других заболеваниях.
Наиболее важные диагностические критерии болезни Крона.
Симптомы — должны присутствовать в течение 4-6 недель
Диарея с кровью и/или слизью Ночная диарея Явное или скрытое ректальное кровотечение Боль в животе Потеря веса Задержка полового созревания, задержка роста (у детей и подростков) Семейная история воспалительных заболеваний кишечника (родственники первой степени у пациентов с болезнью Крона имеют 10-15-кратный риск возникновения заболевания)
Симптомы, вызывающие подозрение на внеуниверсальные проявления болезни Крона (суставы, глаза, кожа)
Физическое обследование
Абдоминальные массы — пальпируемые образования в брюшной полости ( возможная илеоцекальная инфильтрация или абсцесс) Перианальные заболевания (трещины, фистулы, абсцессы) Афтозный стоматит Орофациальный гранулематоз
Внеуниверсальные признаки (боль в суставах, отек, покраснение или жесткость, узловатая эритема, покраснение глаз). Экстрагинальные проявления, такие как: периферический артрит, анкилозирующий спондилит, увеит и узловатая эритема, выявляются почти у половины пациентов.
Лабораторные данныеПовышенный С-реактивный белок Повышенная скорость оседания эритроцитов малокровие Дефицит железа (низкий ферритин) Дефицит витамина В12 Тромбоцитоз Гипоальбуминемия Повышенный фекальный кальпротектин Антитела к пекарским дрожжам Saccharomyces cerevisiae (ASCA) (антитела к сахаромицетам)
Радиологическая и эндоскопическая диагностика
Ультразвуковое исследование трансабдоминальной области часто является первым методом визуализации, используемым для определения утолщения стенки кишечника и брыжеечного лимфаденита.
У всех пациентов должна выполняться колоноскопия с интубацией конечной подвздошной кишки и гастродуоденоскопия.
В отличие от неспецифического язвенного колита, связанные с болезнью Крона поражения тканей не ограничиваются толстой кишкой, а могут быть обнаружены во всем пищеварительном тракте, часто с участием конечной подвздошной кишки и слепой кишки.
Полное и адекватное исследование тонкой кишки должно проводиться с помощью не излучающих методов, таких как магниторезонансная энтерография, которая также может обнаруживать внемагистральное распространение воспаления и осложнения (препятствия, фистулы, абсцессы).
Лабораторные и серологические маркеры
Основные лабораторные данные болезни Крона не являются маркерами, специфичными для болезни. Что касается неинвазивных процедур, наиболее изученными маркерами являются C-реактивный белок, а также фекальный кальпротектин и лактоферрин.
Они могут указывать на активное заболевание и могут прогнозировать рецидив, но являются неспецифическими маркерами воспаления. Наиболее часто изучаемыми серологическими маркерами при воспалении кишечника являются антитела к Saccharomyces cerevisiae (ASCA) и антинейтрофильные цитоплазматические антитела — АНЦА.
Распространенность ASCA при болезни Крона колеблется между 45 и 60%, однако также может достигать 15% и при язвенном колите.Положительность ASCA и отрицательный тест на АНЦА или антитела к b-клеткам поджелудочной железы показывают, что болезнь Крона более вероятна, чем неспецифический язвенный колит. Для комбинаций АНЦА отрицательный, а ASCA положительный и и АНЦА положительный, а ASCA отрицательный достигается специфичность 92-97% при болезни Крона и 81-98% для язвенного колита соответственно.
Классификация болезни Крона
Болезнь Крона может быть классифицирована в соответствии с Монреальской классификацией относительно возраста начала заболевания, локализации заболевания и симптомов.
Монреальская классификация используется главным образом в исследованиях, но имеет некоторые двусмысленности: не существует консенсуса относительно того, является ли микроскопическое воспаление в макроскопически нормальной слизистой оболочке болезненным проявлением и является ли подвздошное заболевание с ограниченным вовлечением слепой кишки в L1 или L3. Педиатрическая модификация Монреальской классификации, Парижская классификация, пытается преодолеть эти проблемы. У 5-10% пациентов с воспалительным заболеванием кишечника и при поражении только толстой кишки не может быть поставлен конкретный диагноз болезнь Крона или язвенный колит. Для этих конкретных случаев используется термин неклассифицированное воспалительное заболевание кишечника.
Показатели активности болезни
Активность заболевания может быть определена как легкая, умеренная и тяжелая, даже если нет точной классификации самого заболевания.
Чаще всего при оценке используется индекс активности болезни Крона (CDAI), но большинство врачей считают CDAI слишком сложным для клинической практики.
Этот индекс представляет собой балльную оценку и включает в себя восемь пунктов, а именно: частота стула, боль в животе, общее состояние здоровья, наличие осложнений и абдоминальной массы, гематокрит, потеря веса.
В отличие от CDAI, индекс Харви-Брэдшоу состоит только из клинических параметров: общего состояния здоровья, боли в животе, количества жидкого стула, абдоминальной массы и осложнений с одной балльной точкой для каждого положительного параметра. Для педиатрии был разработан детский индекс активности болезни Крона (PCDAI).
Лечение
На данный момент в лечении болезни Крона существует не только почти идеологическое противоречие в отношении цели терапии, клинической ремиссии или исцеления слизистой оболочки, но также и в способе достижения ремиссии.
Кортикостероиды, аминосалицилаты, иммуномодуляторы, анти-TNF-антитела, антибиотики и другие новые биологические препараты используются в зависимости от тяжести заболевания, локализации, поведения и предшествующей или планируемой операции.
При остром течении болезни Крона у детей исключительно энтеральное питание должно быть предпочтительным не только из-за отсутствия побочных эффектов, но и из-за положительного влияния на рост и увеличение веса ребёнка.
Оригинал статьи
Источник: http://empedokl.ru/crohn-class.html
Диагностика болезни крона: дифференциальная и лабораторная

Диагностика болезни Крона проводится с учетом данных анамнеза заболевания, клинических проявлений, эндоскопических и гистологических изменений, характерных для этой патологии.
Для уточнения диагноза применяются различные лабораторные исследования, включающие и серологические тесты.
Раннее выявление патологии необходимо для назначения своевременного лечения и предупреждения тяжелых инвалидизирующих осложнений.
Этапы выявления болезни Крона
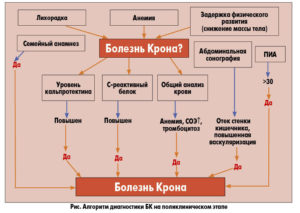
Алгоритм диагностических мероприятий по определению диагноза гранулематозного колита начинается с выяснения:
- жалоб;
- анамнеза;
- объективного осмотра пациента с выявлением характерных клинических симптомов заболевания;
- анализа на болезнь Крона;
- лабораторной диагностики;
- инструментальных исследований.
В диагностике важны все перечисленные этапы.
Поскольку однозначных специфических критериев диагностирования болезни Крона (БК) не существует, распознавать заболевание приходится в первую очередь на основании анамнеза, жалоб и симптомов на момент осмотра.
Трудности в постановке правильного диагноза и назначении соответствующей терапии заключаются в том, что патология до конца не изучена, не установлены точные причины ее возникновения.
Считается, что в развитии БК играет роль генетический фактор и наследственность: если у близкого родственника выявлено это заболевание, риск появления в следующем поколении возрастает в 10 раз, а частота составляет 17%. Поэтому необходимо тщательно выяснять семейный анамнез и наследственность.
Необходимо также уточнить имеющиеся в анамнезе у ребенка и у взрослого человека:
- непереносимость пищевых продуктов, аллергологические реакции в прошлом;
- корь, острые кишечные инфекции в недавнем прошлом;
- поездки в южные страны;
- длительный прием медикаментов, особенно НПВП (увеличивают риск развития БК) и антибактериальных препаратов;
- аппендэктомию;
- вредные привычки (курение).
После изучения анамнеза жизни и заболевания переходят к следующим шагам диагностики — второму этапу (осмотру).
При осмотре обращают внимание на следующее:
- состояние кожных покровов (бледность или желтушность, наличие эритемы, высыпаний, сухость, трещины и язвы в углах рта);
- болезненность живота при пальпации (область максимальной болезненности, увеличение печени, селезенки, пальпаторное состояние кишечника);
- состояние прямой кишки и ее сфинктеров при пальцевом исследовании, наличие крови на перчатке.
Третий этап — тест на болезнь Крона. Тестирование заключается в заполнении специального опросника и подсчете общего количества баллов по результатам ответов. Если их набралось 8 и более — необходимо продолжать обследование болезни Крона из-за высокой вероятности ее наличия.
Распознавание симптомов
Симптомы болезни Крона напоминают проявления целого ряда других заболеваний, протекающих с поражением стенки кишечника: как органическим, так и функциональным (неспецифический язвенный колит, синдром раздраженного кишечника, аппендицит).
БК имеет хроническое течение с чередованием обострений и ремиссий. Длительность этих стадий зависит от адекватности проводимого лечения, диеты, образа жизни. При правильно назначенной терапии период ремиссии может быть длительным.
Пациент чувствует себя в это время относительно удовлетворительно.
При обострении появляются основные симптомы БК:
- Понос от 10 до 20 раз в сутки (в зависимости от тяжести и продолжительности процесса) с примесью крови. Частый стул вызывает нарушение всасывания и обезвоживание. Кровь появляется при Крон-колите, когда поражается толстый кишечник. При другой локализации (желудок, пищевод, тонкий кишечник) кровь в стуле отсутствует.
- Боль в животе с различной локализацией и интенсивностью отмечается в 85-90% случаев. Зависит от глубины патологических изменений, распространенности болезни и тех отделов пищеварительного тракта, где развиваются гранулемы (узелки).
- Снижение или отсутствие аппетита.
- Резкая потеря массы тела — связана с нарушением всасывания питательных веществ в стенке кишечника.
- Метеоризм.
Выраженный воспалительный процесс в период обострения сопровождается:
- Постоянный изматывающий фебрилитет (повышение температуры до 38°С, в тяжелых случаях — до 39°С).
- Анемия с ее характерными проявлениями (нарастающей резкой слабостью, немотивированной усталостью, головокружением, тахикардией, одышкой при незначительных физических нагрузках и ходьбе). Анемия связана с нарушением всасывания в кишечнике железа, витамина В12, фолиевой кислоты. Если заболевание продолжается много месяцев или лет, признаки нехватки железа – В12 – фолиеводефицитной анемии нарастают. Появляется выраженная бледность или желтушность кожи, ее сухость, ломкость ногтей и волос, увеличение селезенки. Нарастает слабость — пациент чувствует себя разбитым даже после полноценного длительного отдыха, исчезает аппетит, развиваются депрессивные состояния и психические отклонения.
- Значительное отставание физического и полового развития от сверстников у детей с БК.
Если патология поражает верхние отделы пищеварительного тракта, наблюдается:
- афтозный стоматит;
- тошнота;
- рвота;
- желудочные кровотечения.
Помимо перечисленных признаков болезни, возникают внесистемные проявления:
- поражения кожи (дерматит, крапивница, узловая эритема);
- сосудов (васкулит);
- суставов (моноартртриты, артралгии);
- глаз (увеит, конъюнктивит);
- почек (МКБ за счет усиленного всасывания оксалатов).
В связи с многообразием симптомов со стороны практически всех органов и систем организма заболевание отнесено к аутоиммунным. Это затрудняет его диагностику и лечение.
Радиологическая и эндоскопическая диагностика
Эндоскопические и радиологические (МРТ, КТ, рентгенодиагностика) обследования — это методики, направленные на уточнение локализации и протяженности заболевания для подбора оптимальной терапии.
К эндоскопическим методам относятся:
- ЭФГДС (эзофагофиброгастроскопия) — исследование верхних отделов пищеварительного тракта, включая луковицу ДПК;
- илеоколоноскопия (КС) — для оценки конкретных участков поражения и их распространенности в кишечнике. Это метод первой линии для выявления терминального илеита и мелких дефектов слизистой. По информативности он сопоставим с лучевыми методами (КТ, МРТ).
С помощью ЭФГДС и КС выявляются все патологические изменения в слизистой пищеварительного тракта:
- воспаление в виде участков гиперемии и отека — их может быть несколько в разных отделах пищеварительного тракта;
- эрозии;
- язвы;
- рубцы;
- характерный вид измененной слизистой оболочки кишечника — «булыжная мостовая»;
- участки стеноза;
- свищи;
- обильное количество гноя и крови.
Оба эндоскопических метода позволяют при необходимости взять биопсийный материал для гистологического исследования.
При имеющихся противопоказаниях к этим исследованиям применяются лучевые способы:
- МРТ (магнитно-резонансная энтерография);
- КТ (компьютерная томография);
- контрастная рентгенография.
Это стандарт обследования в диагностике БК. Перечисленные методы дополняют результаты эндоскопии, но нередко используются как самостоятельные обследования. Благодаря им можно определять:
- локализацию повреждения;
- его протяженность;
- толщину и повреждения кишечной стенки, окружающих органов;
- вовлечение в процесс регионарных лимфатических узлов.
МРТ основана на явлении ядерно-магнитного резонанса. По сравнению с КТ, метод более безопасен, поскольку отсутствует воздействие ионизирующего излучения. Относится к исследованиям первого ряда. Проводится с применением пероральных контрастных препаратов.
КТ — золотой стандарт лучевой терапии для определения внекишечных изменений при БК и осложнений.
Обзорная рентгенограмма брюшной полости с предварительным контрастированием может показывать:
- раздутые петли кишечника;
- стриктуры;
- асимметричные участки;
- глубокое изъязвление;
- кишечную непроходимость.
Источник: https://MojGemorroj.ru/diagnostika-bolezni-krona.html
Болезнь Крона


Болезнь Крона – это гранулематозное воспаление различных отделов пищеварительного тракта, характеризующееся хроническим рецидивирующим и прогрессирующим течением. Болезнь Крона сопровождается абдоминальными болями, диареей, кишечными кровотечениями.
Системные проявления включают лихорадку, снижение массы тела, поражение опорно-двигательного аппарата (артропатии, сакроилеит), глаз (эписклерит, увеит), кожи (узловатая эритема, гангренозная пиодермия). Диагностику болезни Крона проводят с помощью колоноскопии, рентгенографии кишечника, КТ.
Лечение включает диетотерапию, противовоспалительную, иммунодепрессивную, симптоматическую терапию; при осложнениях – хирургическое вмешательство.
Болезнь Крона – хроническое заболевание желудочно-кишечного тракта воспалительного характера.
При болезни Крона воспалительный процесс развивается во внутренней слизистой оболочке и подслизистых слоях стенки желудочно-кишечного тракта.
Поражаться может слизистая на любых участках: от пищевода до прямой кишки, но наиболее часто встречается воспаление стенок конечных отделов тонкого кишечника (подвздошная кишка).
Заболевание протекает хронически, с чередованием острых приступов и ремиссий. Первые признаки болезни (первый приступ), как правило, возникают в молодом возрасте – у лиц 15-35 лет. Патология встречается одинаково часто как у мужчин, так и у женщин.
Выявлена генетическая предрасположенность к болезни Крона — если родственники прямой линии страдают этим заболеванием, риск развития его возрастает в 10 раз. Если болезнь диагностирована у обоих родителей, заболевание у таких больных возникает ранее 20 лет в половине случаев.Риск развития болезни Крона повышается при курении (практически в 4 раза), отмечается связь заболевания с оральной контрацепцией.
Причины
Причины развития болезни Крона окончательно не определены.
Согласно самой распространенной теории, в возникновении заболевания основную роль играет патологическая реакция иммунитета на кишечную флору, пишу, поступающую в кишечник, другие субстанции.
Иммунная система отмечает эти факторы как чужеродные и насыщает стенку кишечника лейкоцитами, в результате чего возникает воспалительная реакция, эрозия и язвенное поражение слизистой. Однако, достоверных доказательств эта теория не имеет.
Факторы, способствующие развитию болезни Крона:
- генетическая предрасположенность;
- склонность к аллергиям и аутоиммунным реакциям;
- курение, злоупотребление алкоголем, лекарственными средствами;
- экологические факторы.
Кишечные проявления заболевания: диарея (при тяжелом течении частота дефекаций может мешать нормальной деятельности и сну), боль в животе (выраженность в зависимости от степени тяжести заболевания), расстройство аппетита и снижение веса.
При выраженном изъязвлении стенки кишечника возможно кровотечение и обнаружение крови в кале. В зависимости от локализации и интенсивности кровь может обнаруживаться ярко-алыми прожилками и темными сгустками.
Нередко отмечается скрытое внутреннее кровотечение, при тяжелом течении потери крови могут быть весьма значительны.
При длительном течении возможно формирование абсцессов в стенке кишки и свищевых ходов в брюшную полость, в соседние органы (мочевой пузырь, влагалище), на поверхность кожи (в районе ануса). Острая фаза заболевания, как правило, сопровождается повышенной температурой, общей слабостью.
Внекишечные проявления болезни Крона: воспалительные заболевания суставов, глаз (эписклерит, увеит), кожи (пиодермия, узловатая эритема), печени и желчевыводящих путей. При раннем развитии болезни Крона у детей отмечают задержку в физическом и половом развитии.
Осложнения
Осложнениями болезни Крона могут быть следующие состояния.
- Изъязвление слизистой, прободение кишечной стенки, кровотечение, выход каловых масс в брюшную полость.
- Развитие свищей в соседние органы, брюшную полость, на поверхность кожи. Развитие абсцессов в стенке кишечника, просветах свищей.
- Анальная трещина.
- Рак толстой кишки.
- Похудание вплоть до истощения, нарушения обмена вследствие недостаточности всасывания питательных веществ. Дисбактериоз, гиповитаминозы.
Диагностика
Диагностику болезни Крона осуществляют с помощью лабораторных и функциональных исследований. Максимально информативные методики – компьютерная томография и колоноскопия.
На томограмме можно обнаружить свищи и абсцессы, а колоноскопия дает представление о состоянии слизистой (наличие воспаленных участков, эрозий, изъязвлений стенки кишечника) и позволяет при необходимости взять биопсию. Дополнительные методы диагностики – рентгенография кишечника с бариевой смесью.
Можно получить снимки как тонкого, так и толстого кишечника – контрастная бариевая смесь заполняет полость кишки и выявляет сужения просвета и язвенные дефекты стенки, свищи.
Лабораторные методы исследования: общий анализ крови, в котором отмечаются воспалительные изменения, возможна анемия, как следствие регулярных внутренних кровотечений; копрограмма, исследование кала на скрытую кровь. Иногда применяют капсульную эндоскопию пищеварительного тракта – пациент глотает капсулу с мини-видеокамерой и передатчиком. Камера фиксирует картину в пищеварительном тракте по мере продвижения.Поскольку причины заболевания неизвестны, патогенетическое лечение не разработано.
Терапия направлена на уменьшение воспаления, приведение состояния пациента к продолжительной ремиссии, профилактика обострений и осложнений.
Лечение болезни Крона – консервативное, проводится врачом-гастроэнтерологом или проктологом. К хирургическому вмешательству прибегают только в случае угрожающих жизни осложнений.
Всем больным прописана диетотерапия. Назначают диету №4 и ее модификации в зависимости от фазы заболевания.
Диета помогает уменьшить выраженность симптоматики – диареи, болевого синдрома, а также корректирует пищеварительные процессы.
У больных с хроническими воспалительными очагами в кишечнике присутствуют нарушения всасывания жирных кислот. Поэтому продукты с большим содержанием жиров способствуют усилению диареи и развитию стеатореи (жирный стул).
В диете ограничено употребление продуктов, оказывающих раздражающее действие на слизистую пищеварительного тракта (острые, копченые, жареные продукты, высокая кислотность пищи), алкоголя, газированных напитков, злоупотребления кофе. Рекомендован отказ от курения. Применяется дробное питание – частые приемы пищи небольшими порциями согласно режиму. При тяжелом течении переходят на парентеральное питание.
Фармакологическая терапия болезни Крона заключается в противовоспалительных мерах, нормализации иммунитета, восстановлении нормального пищеварения и симптоматической терапии. Основная группа препаратов – противовоспалительные средства.
При болезни Крона применяют 5-аминосалицилаты (сульфазалин, месазалин) и препараты группы кортикостероидных гормонов (преднизолон, гидрокортизон).Кортикостероидные препараты используются для снятия острых симптомов и не назначаются для длительного применения.
Для подавления патологических иммунных реакций применяют иммунодепрессанты (азатиоприн, циклоспорин, метотрексат). Они уменьшают выраженность воспаления за счет снижения иммунного ответа, выработки лейкоцитов.
В качестве антицитокинового средства при болезни Крона применяют инфликсимаб. Этот препарат нейтрализует белки-цитокины – факторы некроза опухоли, которые нередко способствует эрозии и язвам стенки кишечника.
При развитии абсцессов применяют общую антибактериальную терапию – антибиотики широкого спектра действия (метронидазол, ципрофлоксацин).
Симптоматическое лечение осуществляют антидиарейными, слабительными, обезболивающими, кровоостанавливающими препаратами в зависимости от выраженности симптомов и степени их тяжести. Для коррекции обмена больным назначают витамины и минералы.
Хирургическое лечение показано при развитии свищей и абсцессов (вскрытие абсцессов и их санация, ликвидация свищей), образовании глубоких дефектов стенки с продолжительными обильными кровотечениями, не поддающемся консервативной терапии тяжелом течении заболевания (резекция пораженного участка кишечника).
Прогноз и профилактика
Способов полного излечения болезни Крона на сегодняшний день не разработано вследствие того, что этиология и патогенез заболевания до конца не ясны. Однако, регулярная адекватная терапия обострений и соблюдения диеты и режима, врачебных рекомендаций и регулярное санаторно-курортное лечение способствуют снижению частоты обострений, уменьшению их тяжести и повышению качества жизни.
По мнению специалистов в сфере клинической гастроэнтерологии ключевыми моментами профилактики обострений являются диетотерапия, сбалансированность питания, применение витаминных комплексов и необходимых микроэлементов; избегание стрессов, развитие стрессоустойчивости, регулярный отдых и здоровый режим жизни; умеренная физическая активность; отказ от курения и злоупотребления алкоголем.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/crohn

