Дренажная трубка в лёгких
Что такое плевральная дренажная трубка: показания, использование, процедура введения трубки в плевральную полость, осложнения, риски и реабилитация
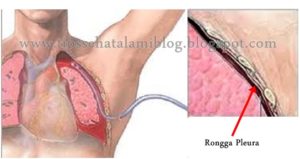
Плевральная дренажная трубка — это тонкая пластиковая трубка, которую врачи вводят в плевральную полость, то есть в пространство между стенкой грудной клетки и лёгкими. Плевральная дренажная трубка может применяться по разным причинам, например для расправления лёгкого, введения лекарственных препаратов, дренирования жидкости или крови.
В текущей статье мы объясним, как работает плевральная дренажная трубка, расскажем, чего следует ожидать пациентам от процедуры её введения, а также поговорим о возможных осложнениях.
Применение плевральных дренажных трубок
Врачи вводят пациентам плевральную дренажную трубку при ряде медицинских состояний. Основные из них приведены ниже.
- Эмпиема. Эмпиема — это инфекция, которая развивается в плевральном пространстве.
- Гемоторакс. Гемоторакс характеризуется скоплением крови в полости грудной клетки. Обычно данное состояние становится результатом травм, опухолей или расстройств свёртываемости крови. Врачи также могут вводить трубку для предотвращения гемоторакса после операции.
- Плевральный выпот. Плевральный выпот — скопление жидкости в плевральной полости, которое может возникать вследствие сердечной недостаточности, расстройств печени, опухолей в лёгких или инфекций, например туберкулёза или пневмонии.
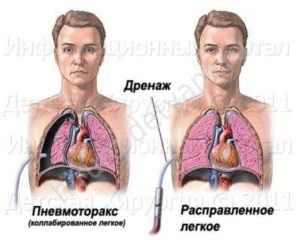
- Пневмоторакс. Пневмоторакс — это коллапс или спадение лёгкого. Иногда данное состояние может возникать внезапно и без очевидных причин. Такой пневмоторакс в медицине принято называть спонтанным. Однако коллапс может развиваться в результате травм грудной клетки, например после огнестрельных ранений или ударов ножом.
Врач также может вводить плевральную дренажную трубку для выполнения процедуры, которая имеет название плевродез.
При плевродезе трубка используется для ввода в плевральную полость химических веществ, которые раздражают плевру, вызывают внутренние рубцевания и таким образом предотвращают скопление в плевральной полости жидкости.
Врачи часто подсоединяют плевральную дренажную трубку к специальному контейнеру для сбора жидкости. Контейнер может быть подключён к аспирационному устройству, которое помогает удалять жидкость или кровь более эффективно.
Типы плевральных дренажных трубок
Плевральные дренажные трубки могут иметь разные размеры. Для классификации трубок в зависимости от их внутреннего диаметра производители используют французскую шкалу диаметра катетеров с единицей измерения Fr. Один Fr равен трети миллиметра. Размеры плевральных дренажных трубок варьируются от 6 до 40 Fr.
Врачи могут использовать прямые или изгибающиеся трубки. Размер трубки выбирается в зависимости от анатомических особенностей пациента и типа выполняемой процедуры.
Плевральные дренажные трубки имеют вид больших пластиковых соломинок. Они имеют три главных части:
- наконечник с дренажными отверстиями;
- тело с маркировкой, которая показывает врачу, насколько глубоко введена трубка;
- хвостовик, который слегка сужается для подсоединения к аспирационной или дренажной системе.
В общем случае плевральные дренажные трубки делятся на две группы — большого диаметра и малого.
К первой категории относят трубки, имеющие размеры 20 Fr и больше. Во вторую группу входят все трубки, размеры которых не превышают 19 Fr.
Трубки малого диаметра также называют плевральными катетерами. Врачи часто туннелируют их в вены или безопасно помещают под кожу грудной клетки для долгосрочного использования.Плевральный катетер может стать необходимостью для пациентов, у которых наблюдается постоянное скопление плевральной жидкости в связи с хроническими инфекциями, раком или заболеваниями печени.
Процедура введения плевральной дренажной трубки
Перед вводом плевральной дренажной трубки врачи могут предложить пациентам общую анестезию. Кроме того, может быть применена местная анестезия, а также седативные или обезболивающие лекарственные препараты.
Врач применит местную анестезию для блокирования нервных импульсов в том месте, где будут выполняться хирургические манипуляции
Врачи используют различные подходы к выполнению разрезов, но в общем случае процедура всегда включает описанные ниже шаги.
- Возвышение на 30-60 градусов той части кровати, где находится голова пациента. Некоторые врачи обеспечивают поднятие над головой руки с поражённой стороны.
- Определение места введения трубки. Как правило, таким местом становится область между четвёртым и пятым рёбрами или пятым и шестым рёбрами сразу за грудной мышцей.
- Очистка кожи антисептическим раствором, например повидон-йодом или хлоргексидином. Врачи позволяют коже высохнуть, а затем помещают поверх пациента стерильную простынь.
- Использование локальной анестезии для онемения места ввода. Как только на рабочем участке блокируются нервные импульсы, врач может ввести иглу глубже, чтобы увидеть, будет ли выходить жидкость или воздух. Это подтвердит, что место введения трубки определёно правильно.
- Выполнение на коже разреза величиной примерно 2-3 сантиметра (см). Используя хирургические инструменты, врач расширяет разрез и получает доступ к плевральной полости. Выполнять данную процедуру необходимо очень осторожно, чтобы избежать прокола лёгкого.
- Ввод пальца в перчатке в место разреза. При помощи данной манипуляции врач убеждается, что находится в плевральном пространстве. Он также может проверить пальцем наличие необычных образований или рубцовых тканей.
- Ввод плевральной дренажной трубки через выполненный разрез. Если через трубку начинает выходить жидкость, это свидетельствует о том, что область разреза выбрана правильно. Кроме того, можно прикрепить трубку к камере, содержащей воду, которая перемещается, когда пациент дышит. Если этого не происходит, то, возможно, место ввода трубки следует изменить.
- Наложение швов на месте введения трубки таким образом, чтобы обеспечивалась максимальная герметичность.
- Перевязывание места ввода трубки марлевой повязкой.
Источник: https://medmaniac.ru/plevralnaya-drenazhnaya-trubka/
Дренирование плевральной полости – плевральный дренаж
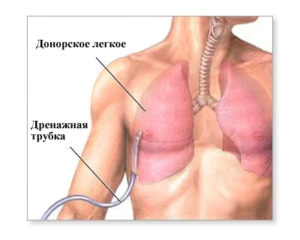
Дренирование плевральной полости (торакоцентез) – это процесс введения специальной дренажной трубки через небольшой хирургический разрез. Назначается для удаления излишков жидкости и воздуха из плевральной полости.
Показания к плевральному дренированию
Основным показанием к дренированию является повреждение грудного отдела, из-за чего в плевральной полости начинает скапливаться гной, кровь или экссудат. Чаще всего это происходит после хирургического вмешательства. В таком случае дренажная трубка находится в грудине до тех пор, пока жидкость не исчезнет полностью.
Введение дренажной трубки может потребоваться также при наличии таких факторов:
- скопление воздуха между лепестками плевры;
- эмпиема (скопление гноя);
- плевральные выпоты злокачественного характера;
- доброкачественные плевральные выпоты (обильные или повторные);
- пневмоторакс и гидроторакс.
Введение дренажной трубки может потребоваться при пневмотораксе
Техника забора пункции
Для забора пункции врач усаживает пациента на перевязочный стол. Больной помещает ноги на специальную подставку, а туловищем опирается на стул. Рука, находящаяся со стороны манипуляции, закидывается на противоположное предплечье.
На протяжении всей манипуляции врач находится в стерильных перчатках и маске. В первую очередь он обезболивает место прокола, как и при обычной операции. Предварительно пациенту проводится проба на анестезирующий препарат, чтобы исключить аллергическую реакцию. Важно заметить, что обезболиваются не только кожные покровы, но и подкожная клетчатка с межреберными мышцами.
Далее, с помощью шприца производится пункция плевральной полости. Выполняют её на участке, который находится чуть выше верхнего края ребра. Игла вводится очень аккуратно, пока полностью не пройдёт сквозь межреберные ткани. Когда специалист перестаёт ощущать сопротивление иглы при давлении, значит, она достигла назначенного места.
Позиция прокола должна соблюдаться в точности, иначе существует вероятность повреждения артерии. После этого врач медленно отводит поршень шприца, чтобы проверить наличие жидкости в полости.
Следующий шаг – проверка плевральной полости на наличие воздуха. Манипуляция прокола повторяется с помощью стерильной иглы. На насадке закрепляется специальный прибор для определения давления – манометр. Если шкала выдаёт показатели ниже атмосферного давления, значит, отклонений от нормы нет. В противном случае пациент подготавливается к дренированию.
Плевральное дренирование по Бюлау
Если во время пункции в шприце оказалась жидкость, тогда производится дренаж. На месте укола врач делает скальпелем небольшой разрез, ширина которого не превышает 1 см.
Затем вращательными движениями специалист вводит троакар, после чего извлекает его стилет, а в гильзу запускает дренажную трубку.
Чтобы исключить попадание воздуха, на обратной стороне она переживается специальным зажимом.
Срезанным концом трубка запускается через тубус, чуть выше которого находятся два несимметричных боковых отверстия. Делать это нужно очень осторожно, чтобы исключить попадание верхнего прокола в плевральную полость.Все вышеописанные манипуляции проводятся очень быстро, чтобы не допустить попадание воздуха в камеру плевры.
Инструменты должны быть простерилизованы и подготовлены заранее, при проведении торакоцентеза все они находятся под рукой у специалиста.
Когда дренажная трубка введена на необходимую глубину, окружающая ткань закладывается специальным швом, который обеспечивает герметичность области ввода.
Очень аккуратными движениями специалист извлекает тубус, придерживая при этом трубку, чтобы она не потеряла своё положение. Жидкость, которая появляется в катетере, свидетельствует о правильности данной процедуры.
Подсоединение аспирационной установки
Дальнейшие действия направлены на подсоединение аспирационной установки, в качестве которой используют:
Система Субботина-Пертеса
- систему Субботина-Пертеса;
- электрический отсос с водяной подачей.
С помощью пластыря обеспечивается герметичность всех элементов. Проведение дренажа таким методом способствует снижению давления в плевральной полости. По окончании действия обезболивающего препарата, анестетик вводится повторно.
Для выведения дренажа необходимо немного ослабить швы. Пациент во время данной манипуляции задерживает дыхание. Ослабленным швом затягивается зона воздействия, после чего на неё фиксируется специальная повязка.
Плевральное дренирование при пневмотораксе
Дренирование при пневмотораксе
Пневмоторакс возникает в результате разрыва альвеол, что происходит в верхних долях лёгких. Чаще всего такое состояние встречается среди молодого населения. Развивается вследствие травмы грудного отдела.
Эмфизема плевральной полости или кислородное голодание является крайне тревожными симптомами, при первых же их проявлениях выполняется дренирование.
Важно отметить, что проявления эмфиземы и скопление экссудата являются ключевыми показаниями к плевральному дренажу. Дренирование позволяет сохранить низкое давление и откачать экссудат из плевральной полости после хирургического вмешательства.Если лёгкие при этом не задеты, внедряют одну дренажную трубку, в противном случае – две.
Порядок действий
Дренирование начинается с подготовки двух дренажных трубок с отверстиями, которые на конце имеют специальные срезы. Врач усаживает пациента, наклоняет его корпус немного вперёд, фиксирует положение с помощью стула или любого другого предмета. Забор пункции производится на участке 4-го межреберья. Её консистенция определяет тип катетера, который будет использоваться при манипуляции:
Техника дренирования плевральной полости
- при наличии воздуха используют небольшие трубки;
- слизь удаляется средним катетером;
- для вытяжки кровяных сгустков и гноя используют большие трубки.
Дальше катетер пропускается к грудному отделу, на него накладывают шов и фиксируют повязкой. В сосуд с водой опускают другой конец. Чтобы проверить правильность установки, необходимо выполнить рентген.
Если суточный отвод не превышает 100 мл, наружный конец трубки опускается в ёмкость с водой. Затем пациент делает глубокий вдох и медленный выдох, а специалист тем временем вытягивает трубку. К месту ввода прикладывается марля, смоченная в масле.
Активное дренирование
Применение активного дренирования способствует более эффективному выводу патологического содержимого. В основе его действия – уменьшение давления на конце выводящей системы. Полный выход экссудата обеспечивается посредством принудительного откачивания.
В плевральную полость вводится 1 или 2 катетера (из полихлорвинила или силикона) со стенозными отверстиями. При этом на стыке с тканями должна быть полная герметизация. Другой конец трубки подсоединяется к закрытой камере, где происходит разряжение давления.
Функции камеры могут выполнять как ручные, так и автоматизированные устройства, например, водоструйный аппарат.
Какие методы дренирования бывают
Специалисты разных стран в течение длительного времени совершенствовали плевральное дренирование, разрабатывая новые методы его проведения. Современные подходы не только упростили задачу врачей, но и в значительной мере сократили время самой манипуляции:
- Вакуумный метод Редона.
- Закрытый вакуумный метод.
- Метод Субботина.
- Активная аспирация.
Вакуумный метод Редона
В медицинскую ёмкость набирают кипяченую воду и плотно закрывают резиновой крышкой. Процесс охлаждения жидкости сопровождается разряжением. При подключении к выводящему катетеру можно вытянуть до 180 мл экссудата.
Закрытый вакуумный метод
Суть заключается в откачивании воздуха из герметичной тары Шприцом Жане, после чего к ней подводится трубка. Важным условием данного метода является полная герметичность сосуда.
Метод Субботина
Для этого способа понадобятся 2 герметические ёмкости, которые будут фиксироваться одна над другой с помощью трубки. Из верхней вода будет поступать в нижнюю, увеличивая, таким образом, свободное пространство.
Возникшее разряжение провоцирует вытягивание воздуха в верхнюю емкость, что способствует нормализации давления. На момент прокачки воздуха в нижнем сосуде давление временно понижается.
Дренажная трубка проводится к одной из емкостей, за счёт чего до окончания переливания воды обеспечивается её стимуляция.
Активная аспирация
Это самый эффективный метод, который, помимо откачивания экссудата, способствует быстрейшему заживлению технологической раны. Активная аспирация предполагает соединение стеклянной трубочки с гибкой трубой. Последняя ведёт к водоструйному насосу. Откачка производится насосом, при этом манометр контролирует давление. По водяной струе определяют разряжение.
Какой мониторинг необходим пациентам с дренажной трубкой
У больных с дренажной трубкой или системой постоянного дренирования важно следить за пузырьками воздуха в ёмкости с водяным затвором. Их отсутствие говорит о том, что воздух удален полностью, а участок расправленного лёгкого перекрывает отверстия торакального катетера.
Если же во время вдоха пациента наблюдается периодическое появление пузырьков, это говорит о правильной работе дренажной системы и наличии пневмоторакса, который ещё сохраняется. Пробулькивание воздуха, которое отмечается при вдохе и выдохе, свидетельствует о попадании воздуха в систему. Это можно проверить:
При дренирование плевральной полости стоит отслеживать пробулькивание воздуха
- пережав трубку на выходе — если воздух после этого перестаёт поступать, скорее всего, утечка происходит в ней;
- зажим по трубке необходимо перемещать в направлении дренажа, постоянно наблюдая за наличием пузырьков;
- участок, на котором поступление воздуха прекращается, свидетельствует о дефекте катетера. В этом случае он сразу же заменяется;
- если воздух продолжает поступать даже после зажима трубки, речь идет о дефекте дренажной системы, которую необходимо заменить.
При проведении дренажа важно постоянно наблюдать за пациентом. В случае развития подкожной эмфиземы, необходимо сменить место введения катетера.
Какие могут быть осложнения после дренирования
Трудности могут возникнуть при утолщении плевры, во время введения трубки. Иногда специалисты наблюдают в плевральной полости скопление крови. Если же в последней присутствуют желеобразные включения, это чревато перегибом или закупоркой трубки. Кровоточащие раны после проведения дренажа также могут быть опасными.
Некоторые пациенты отмечают болевые ощущения по завершении дренирования. В медицине описаны случаи инфицирования при несоблюдении стерильности и правил проведения дренажа плевры. Особую осторожность необходимо соблюдать при плохой свёртываемости крови пациента. Важными осложнениями, которые могут возникнуть после дренирования, являются:
Осложнением дренажа является подкожная эмфизема
- подкожная эмфизема;
- неправильная установка трубки;
- кровоизлияние разреза;
- болевые ощущения;
- стороння инфекция.
Может наблюдаться отечность расправившегося лёгкого в результате попадания в него жидкости из капилляров. Стоит отметить, что процедура дренирования серьёзная, и требует максимальных навыков и внимания от медицинского персонала. Для её проведения необходим специальный набор стерильных инструментов.
Давление в плевральной полости ниже, чем атмосферное, поэтому наличие воздуха в ней специалисты проверяют с помощью манометра. Перед откачкой жидкости, если того требует случай, обязательно проводится пункция. Плевральный дренаж должен производиться только квалифицированным специалистом, в противном случае возможны серьёзные последствия.
Источник: https://tvoypulmonolog.ru/protsedury/drenirovanie-plevralnoj-polosti.html
Дренирование плевральной полости: методика и техника
Скопление жидкости в плевральной полости оказывает давление на легкие, нарушая их работу. Терапия подразумевает искусственное удаление выпота. Дренирование плевральной полости имеет свои особенности, поэтому назначается по показаниям.
Показания к плевральному дренированию
Дренирование плевральной полости показано, если в ней скапливаются жидкости. Это может быть естественный выпот, кровь, лимфа, гнойный экссудат. Появление жидкостей обусловлено развитием продолжительного воспалительного процесса или травмы грудной клетки. Пункция помогает снизить объем плевральной полости и давление на легкие, облегчая состояние больного.
Процедура показана при гемотораксе, гидроторексе и гнойном плеврите. Перед началом манипуляции наличие жидкости или воздуха в плевральной полости устанавливается с помощью УЗИ или рентгенографии. Ее назначают после хирургических операций в области легких, предотвращая развитие воспалительного процесса.
В острой фазе заболевания, когда человеку нужна экстренная помощь, дренирование плевральной полости способствует восстановлению процесса дыхания и полноценного функционирования легких. При хронических заболеваниях процедура носит периодический характер, когда скопления жидкости избежать не удается, но ее необходимо удалять.
При правильном проведении манипуляций можно спасти человеку жизнь. Если дренирование плевральной полости при пневмотораксе осуществляется неправильно – развивается летальный исход. В силу сложности манипуляции и опасности ее последствий, назначение на ее проведение дает исключительно специалист, а производится она человеком, имеющим опыт и соответствующие знания.
Одноразовый набор для дренирования плевральной полости
Какие методы дренирования бывают
Дренирование плевральной полости по Бюлау является самым распространенным методом, предполагающим введение отводной трубки через прокол в грудной клетке в районе ребер. Метод минимально травматичен, но требует ловкости и постоянного контроля.
Выделяют два способа удаления жидкости и воздуха из полости плевры:
- По Мональди – используется исключительно при пневмотораксе, не отягощенном скоплением крови. Дренаж вводится через второй межреберный промежуток по среднеключичной оси (вентральный доступ).
- По Бюлау – дренаж производится через реберно-диафрагмальную пазуху (латеральный доступ). Позволяет выводить кровь, лимфу, гной и другие смешанные жидкости посредствам создания отрицательного давления.
Второй способ используется с целью дезинфекции, когда скопление жидкости спровоцировано развитием воспалительного процесса.
При наличии скопления большого количества воздуха, катетер вводится в верхней части выпуклости. Если в полости, помимо воздуха, скопилась жидкость, то второй катетер устанавливается на 5-7 см ниже первого.
Манипуляция осуществляется с помощью набора для дренирования, куда входят такие инструменты:
- перевязочный материал и стерильные перчатки;
- эластичные пластиковые трубки;
- зажимы, иглодержатели и ножницы;
- скальпель и нитки для зашивания места разреза;
- емкость со стерильной водой;
- дезинфицирующие растворы;
- шприцы.
Все манипуляции болезненные, поэтому осуществляются под местной анестезией.
Набор для дренирования
Как берут пункцию?
Предварительно готовят манипуляционный кабинет, соблюдая условия стерильности. Пациента усаживают на стул, перед грудью ставят стол с валиком для упора. Рука, где будет осуществляться место прокола, заводится за плечо другой руки, предоставляя свободный доступ к области ребер.
Место прокола дезинфицируют, после чего обкалывают анестетиками для снижения болезненных ощущений. Спустя 10-15 минут после этого можно приступать к основной манипуляции.
Стерильный шприц вводят в межреберное пространство, аккуратно прокалывая внешний слой плевры. После этого поршень шприца медленно оттягивают, а скопившаяся жидкость выходит наружу.
При подозрении на скопление воздуха, шприц аккуратно отсоединяют от иглы, подсоединяя к монометру. Если давление внутри полости меньше атмосферного, то воздух отсутствует. Когда показатели зашкаливают, а микробиологическое исследование пункции показывает наличие воспалительного процесса, осуществляется дренирование.После извлечения иглы место прокола обрабатывают антисептиком, накладывая стерильную повязку. После ослабления местного обезболивания могут проявляться дискомфортные ощущения, поэтому врач назначает прием анальгетиков.
Пункция плевральной полости
Как выполняется дренирование?
Малоинвазивное вмешательство осуществляется под местным или общим наркозом. Все манипуляции должны осуществляться максимально быстро и точно, чтобы в плевральную полость не попало много воздуха, что вызовет усугубление ситуации
Хирургические троакары
Через межреберное пространство стерильным скальпелем осуществляется разрез около 1 см в длину. В него вводится троакар до того момента, пока не почувствуется, что инструмент провалился.
Инструмент фиксируется, а через его гильзу вводят дренажную трубку срезанным концом внутрь. Наружный конец трубки пережимают зажимом, чтобы исключить преждевременное отхождение жидкости и попадание в полость воздуха.
В межреберном пространстве стерильным скальпелем делают разрез около 1 см в длину
После этого троакар удаляют, а ткани вокруг дренажной трубки ушивают буквой «П». Это позволяет сократить попадание воздуха внутрь плевры и плотно зафиксировать дренаж. В трубке появляется специфическая жидкость, вызванная эффектом отрицательного давления, разработанным Бюлау.
Система обладает высокой эффективностью, но главный принцип успешного проведения манипуляции – это высокая скорость и точность движений врача. При наличии осложнений у пациента и проблем со свертываемостью крови, операция должна сопровождаться бригадой специалистов и запасом крови на случай необходимости переливания.
В разрез вводят троакар
После установки дренажа и его удаления осуществляется рентгенография, контролирующая состояние плевральной полости. Продолжительность дренирования зависит от количества жидкости и степени повреждения легкого. Трубку удаляют только после полного расправления легкого.
Удаление дренажа
После выведения всей жидкости, трубки извлекают. Для этого вначале отсоединяют систему, после чего послабляют околотрубочные швы. Остатки ниток используют для окончательного зашивания раны. При необходимости промывания плевральной полости, через трубку вводят специальные антисептические растворы, которые выводятся по вышеуказанной схеме.
Удаление трубки осуществляется на выдохе, так как процедура вызывает раздражение нервных окончаний и боль. Больному предлагают задержать на несколько секунд дыхание, после чего накладывают швы.
Место шва обрабатывают антисептиком и накладывают стерильную повязку. При необходимости повторения процедуры швы не накладывают, а дренаж меняют каждые 2-3 дня.
После проведения манипуляции рекомендована антибактериальная комплексная терапия, снижающая риски развития осложнений. Вмешательство в целостную полость – это травма для организма, а добиться полной стерильности даже в условиях операционной невозможно.
Возможные осложнения
Не всегда манипуляция проходит успешно. Этому препятствуют такие факторы:
- толстая фиброзная плевра, которую сложно проткнуть;
- плохая свертываемость крови, при которой развивается внутреннее кровотечение;
- развитие болевого шока при отсутствии нужной дозы анестезии;
- нарушение отвода выпота из-за гнойных скоплений и желеобразных образований;
- наличие большой жировой прослойки затрудняет процесс.
Рана около дренажа может воспаляться, а швы расходиться. Поэтому больному рекомендуют соблюдать постельный режим и двигаться аккуратно.
Самыми опасными для жизни осложнениями являются:
- повреждение крупных сосудов, печени, селезенки, легких;
- восходящие инфекции;
- перегиб и закупорка дренажной трубки;
- внутреннее кровотечение.
Наличие болезненных ощущений в месте разреза являются нормой. Швы обрабатываются несколько раз в день. При наличии закупорки дренажной трубки, что сопровождается отсутствием выделения жидкости из плевральной полости, осуществляют ее замену.
Дренирование является малоинвазивным вмешательством, но требует соблюдения всех правил и норм. При наличии осложнений операция может затянуться и иметь непредсказуемый исход. В критических ситуациях используют общий наркоз. При наличии патологий дренирование может длиться 1-2 недели.
Источник: https://zdorovie-legkie.ru/drenirovanie-plevralnoj-polosti-06/
Дренирование плевральной полости (плевральный дренаж)
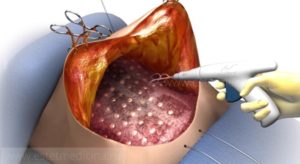
Дренирование плевральной полости или операция торакоцентеза — врачебная манипуляция, которая проводится путем прокола стенки грудной клетки и удаления воздуха или патологического содержимого из плевральной полости. Применяется этот способ лечения при осложненном течении заболеваний легких и плевры.
Плевральные полости — щелевидные пространства, ограниченные листками париетальной (пристеночной) и висцеральной (органной) плеврой. В основе торакоцентеза лежит пункция плевральной полости, которая имеет не только лечебный, но и диагностический смысл. Во время процедуры аспирируется (отсасывается) скопившиеся воздух, экссудат, кровь.
Показания к плевральному дренированию
Прокол грудной стенки с последующим отсасыванием содержимого плевральной полости — инвазивная манипуляция, которая сопряжена с вероятным развитием осложнений, поэтому ее проведение должно быть строго обоснованным. Показаниями к плевральному дренированию являются следующие патологические состояния:
- пневмоторакс (заполнение полости воздухом);
- гемоторакс (скопление крови);
- эмпиема плевры (гнойный экссудат в плевральном синусе);
- абсцесс легкого (ограниченное скопление гноя в легочной ткани).
Самой частой причиной необходимости торакоцентеза является пневмоторакс.
В клинической практике выделяют спонтанный (первичный, вторичный), травматический (проникающая или тупая травма грудной клетки), ятрогенный (при проведении медицинских диагностических или лечебных манипуляций).
Напряженный пневмоторакс развивается при большом объеме воздуха в полости и является абсолютным показанием к плевральной пункции с последующим дренированием.
Необходимое оборудование
Установка плеврального дренажа проводится в условии процедурного кабинета хирургического стационара, отделении реанимации и интенсивной терапии. Если больной нетранспортабельный, то манипуляция проводится там, где он находится. Необходимое оборудование для торакоцентеза:
- комплект стерильной одежды для врача и ассистента (шапочка, маска, очки, перчатки);
- одноразовый стерильный материал (салфетки, пеленки);
- ножницы;
- скальпель;
- троакар;
- кровоостанавливающий зажим;
- дренажная трубка;
- шприцы;
- шовный материал, иглы;
- лейкопластырь;
- вакуумно-дренажная система;
- раствор местного обезболивающего;
- антисептик.
Манипуляцию могут проводить анестезиологи-реаниматологи, хирурги и неонатологи. Необходимые инструменты помещаются в стерильный лоток или на операционный столик. Дополнительно могут понадобиться пробирки, куда помещается аспират из полости для анализа.
На заметку: при клапанном пневмотораксе дренирование проводят в тех условиях и теми инструментами, которые имеются на момент диагностики. Счет идет на минуты, поэтому требованиями к стерильности и оборудованию можно пренебречь. Простейший вариант: прокалывание грудной клетки ножом с установкой в разрез подходящей распорки. После этого больного экстренно доставляют в хирургический стационар.
Техника проведения
Первоначально определяют место пункции (прокола) на основании ручных методов исследования (перкуссия, аускультация), рентгенографии и УЗИ. Далее определяют положение (сидя, лежа) пациента в зависимости от его состояния. Техника выполнения торакоцентеза складывается из следующих этапов:
- Обработка антисептиком места разреза.
- Послойная инфильтрация кожи и подлежащей ткани раствором анестетика (Новокаин, Лидокаин).
- Надрез кожи и расслоение мягких тканей до ребер тупым способом.
- Введение троакара в грудную полость (ощущается провалом).
- Удаление стилета и установка дренажной трубки.
- Фиксация системы швами или лейкопластырем.
- Рентгенологический контроль.
- Наложение швов.
- Эвакуация содержимого до достижения отрицательного давления.
- Подключение вакуум-аспиратора.
Для удаления жидкости из плевральной полости прокол делают в 7-9-м межреберном промежутке по лопаточной или подмышечной (задней) линии. Пункцию делают строго по верхнему реберному краю, чтобы не травмировать сосудисто-нервный пучок.
Дренирование плевральной полости по Бюлау
При большом скоплении воздуха или гноя в полости плевры одним из вариантов удаления содержимого является пассивная аспирация по Бюлау. Этот метод основан на принципе сообщающихся сосудов. Жидкость или воздух по дренажу пассивно отходит в емкость, расположенную ниже плоскости легкого. Клапан на конце трубки препятствует обратному току веществ.
Для эвакуации воздуха торакоцентез проводится во втором межреберье по передне-подмышечной или среднеключичной линии (справа), а для удаления экссудата — в нижней части грудной клетки.
При необходимости дренажная трубка удлиняется через переходник. На наружном ее конце устанавливается клапан из резиновой стерильной перчатки. Могут использоваться два варианта клапана: простой разрез кончика «пальца» и с распоркой.
Этот конец трубки опускается в емкость с раствором антисептика.
Данная методика чаще применяется при лечении пневмоторакса, если нет активной электрической системы вакуум-аспирации, в которой регулируется давление и, соответственно, скорость эвакуации содержимого плевральной полости. При обильном и густом экссудате дренажная система быстро забивается гноем и приходит в негодность.Дренаж при пневмотораксе показан при большом скоплении воздуха в полости (более ¼ объема), смещении средостения. Если пациент расположен лежа, то пункцию проводят в 5-6-м межреберье.
Положение больного на здоровом боку, противоположная рука запрокинута за голову. Торакоцентез выполняется по средней подмышечной линии.
При сидящем положении прокол осуществляется в верхней части грудной клетки.
В асептических условиях под местной анестезией проводят торакоцентез и вводят дренажную трубку в плевральную полость. Внешний ее конец подключается к активной или пассивной системе аспирации.
Появление пузырьков в жидкости аспиратора говорит о поступлении по дренажу воздуха. При активном удалении воздуха давление устанавливается 5-10 мм вод. ст.
Это позволит быстро расправится поджатому легкому.
Возможные осложнения после дренирования
Развитие осложнений зависит от опыта специалиста по проведению данной процедуры, правильности определения области патологического очага (при экссудате, абсцессе), анатомических особенностей и возраста больного, наличии сопутствующей патологии. Среди возможных осложнений дренирования встречаются:
- травма легкого;
- повреждение сосудов и нервных волокон;
- прокол диафрагмы;
- ранение органов брюшной полости (печени, кишечника, почек);
- инфицирование плевральной полости и области прокола;
- перитонит;
- кровотечение.
Причинами неудачного дренирования может быть неправильное расположение пункционной иглы или троакара выше уровня жидкости, попадание в ткань легкого, фибриновый сгусток, проникновение в брюшную полость.
Удаление плеврального дренажа
Удаляют плевральный дренаж после того, как получены данные о разрешении патологического процесса. За сутки до его извлечения дренаж пережимают и проводят мониторинг состояния пациента. При отсутствии патологических изменений дренаж удаляется.
Первым этапом удаляется фиксирующая повязка и крепеж дренажной трубки, которая осторожным движением извлекается из плевральной полости. У взрослых пациентов это движение осуществляется при задержке дыхания (легкие расправлены). Место прокола обрабатывается антисептиком и зашивается, возможно наложение стягивающих стрипсов. Сверху накладывается стерильная повязка.
Источник: http://ingalin.ru/plevrit/drenirovanie-plevralnoj-polosti.html
Операции на легких: ведение больных в раннем послеоперационном периоде | Хирурги РО
Профессор Круглов Сергей Владимирович — хирург
Прочитать о докторе подробнее
Профессор Касаткин Вадим Федорович-хирург-онколог
Прочитать о докторе подробнее
Алубаев Сергей Александрович — кандидат медицинских наук, врач-хирург высшей категории.
Прочитать о докторе подробнее
Бова Сергей Иванович — врач хирург-уролог высшей категории.
Прочитать о докторе подробнее
Редактор страницы: Крючкова Оксана Александровна
Одним из путей снижения числа осложнений после операций на легких является строгое выполнение основных требований послеоперационного периода: 1) поддержание на соответствующем уровне легочной вентиляции (предупреждение коллапса оставшихся частей легкого, обтурации бронхиального дерева и уменьшение болевого синдрома); 2) своевременное восполнение кровопотери;
3) сохранение адекватного уровня гемодинамики и улучшения периферического кровообращения; 4) улучшение функционального состояния печени и почек; 5) сохранение показателей свертывающей и антисвертывающей систем крови на безопасных (в плане как тромбообразования, так и кровотечения) уровнях. Однако очевидно, что ведение послеоперационного периода не может быть одинаковым во всех аспектах у различных групп больных и зависит от особенностей патологического процесса, состояния больного до операции, операционного доступа, объема и характера оперативного вмешательства, осложнений, которые имелись во время операции, сопуствующих заболеваний, возраста больных и т. д. Исходя из изложенного выше, мы считаем целесообразным отдельные аспекты проблемы ведения- послеоперационного периода у больных, перенесших операции на легких и плевре, осветить дифференцированно.
Обеспечение адекватной вентиляции легких
Ведение больных после резекции легкого. Резекцию легкого мы заканчиваем дренированием полости плевры двумя дренажными трубками.
Одну из них, с боковыми отверстиями, проводят через восьмое — девятое межреберье по заднеподмышечной линии в плевральную полость на глубину 8—10 см, а другую, с одним боковым отверстием, — через второе — третье межреберье по срединно-ключичной линии на глубину 3—4 см по направлению к куполу плевры.
Необходимо отметить, что диаметр нижнего дренажа должен быть не менее 1 см, иначе он быстро закупоривается свертками крови и перестает функционировать. Боковое отверстие дренажной трубки не следует располагать ближе 2 см от грудной стенки.
И противном случае возможно смещение этого отверстия в мягкие ткани грудной клетки и развитие подчас значительной эмфиземы подкожной жировой клетчатки и средостения. Мы отказались от дренирования плевральной полости длинной трубкой со многими боковыми отверстиями, которую проводили через восьмое — девятое межреберье до купола плевры, так как убедились, что подобный дренаж функционирует недостаточно и при удалении его больной испытывает сильные боли.Обе дренажные трубки с помощью тройника соединяют на операционном столе с двухбаночной системой, а последнюю в реанимационной палате подсоединяют к водоструйному или электрическому отсосу. В аспирационной системе, а, следовательно, и в плевральной полости больного создают отрицательное давление 10—12 см вод. с г.
Величину отрицательного давления контролируют водоструйным манометром или иглой диаметром 1,5 мм, опущенной во вторую банку через дополнительное отверстие в пробке. В зависимости от глубины погружения иглы в банке в плевральной полости можно создавать разрежение от 1—2 до 18—20 см вод. ст.
В случаях, когда послеоперационный период протекает без осложнений, дренажи удаляют через 48 ч при условии полного расправления легкого, подтвержденного рентгенологическим исследованием.
В отдельных случаях после резекций легкого по поводу проникающих ранений и спонтанного пневмоторакса сроки дренирования плевральной полости увеличивают до 4—5 дней.
Дренажные трубки извлекают также при их непроходимости даже при наличии небольшого количества воздуха или жидкости в плевральной полости. Промывание дренажей считают ошибкой в связи с опасностью инфицирования плевральной полости.
После удаления трубки кожную рану ушивают под местной анестезией одним — двумя шелковыми швами и в дальнейшем при скоплении жидкости и воздуха в плевральной полости прибегают к пункциям с последующим рентгенологическим контролем.
При ведении больных после резекции легкого нередко допускают ошибки, в первую очередь ушивание грудной стенки наглухо, без дренажей. Боязнь инфицировать полость плевры при дренировании представляется нам мало обоснованной.
Преимущества дренирования неоспоримы: оно позволяет добиться быстрого расправления оставшихся частей легкого, своевременно эвакуировать экссудат, препятствующий расправлению легкого и являющийся питательной средой для микробов, контролировать несостоятельность культи бронха.Ошибочным является раннее создание разрежения в плевральной полости у больных, у которых во время операции обнаружены значительные сращения между висцеральным и париетальным листками плевры. В этих условиях возникает опасность кровотечения в результате отрицательного давления в плевральной полости.
В подобных наблюдениях двухбаночную систему подключают к водоструйному отсосу лишь через 6—12 ч после операции.
При значительном выделении воздуха из плевральной полости не рекомендуют увеличивать отрицательное давление в системе.
В таких случаях целесообразнее отказаться от активной аспирации на 12—24 ч, рассчитывая на то, что мелкие бронхиальные фистулы прикроются фибрином.
По истечении 12—24 ч систему вновь присоединяют к водоструйному отсосу, создавая вначале разрежение, равное 3—4 см вод. ст., а затем повышая его до 10—12 см вод. ст.
Характерными ошибками, которые допускают при дренировании плевральной полости, являются: 1) дренирование плевральной полости одним дренажем малого диаметра; 2) отсутствие активной аспирации; 3) пережатие дренажа даже на короткий период, например, при зашивании раны грудной клетки, во время транспортировки больного из операционной в реанимационную палату.
Вместе с тем активная аспирация сама по себе может представлять определенную опасность при развившемся ателектазе легкого на стороне операции из-за возможности перегиба крупных сосудов средостения. При подозрении на ателектаз прекращают активную аспирацию и в плевральной полости и возвращаются к ней вновь только после ликвидации бронхиальной обструкции и расправления легкого.
Ведение больных после пневмонэктомии. Пневмонэктомии в отличие от резекции легкого заканчивают дренированием плевральной полости одной дренажной трубки, которую проводят через восьмое — девятое межреберье по заднеподмышечной линии на глубину 8—10 см.Преважную трубку оставляют открытой во время ушивания раны грудной стенки или подсоединяют к двухбаночной системе. В реанимационной палате в отсутствие поступления воздуха из плевральной полости и подкожной эмфпземы дренажную трубку перекрывают.
Вечером в и in, операции и утром на следующий день после рентгенологического контроля через дренаж из плевральной полости эвакуируют 200—300 мл геморрагической жидкости.
Спустя 24—48 ч после операции дренаж можно уда- пи п, если на рентгенограмме средостение несколько смещено в сторону операции, уровень жидкости в плевральной полости не выше нижнего края III ребра (при счете ребер спереди).
Если же средостение не смещено в здоровую сторону, а жидкость-на уровне нижнего края III ребра или выше, то возникают показания к удалению излишнего количества экссудата через дренаж, а после его извлечения — путем плевральных пункций.
Последние рекомендуют производить ежедневно с целью бактериологического контроля, а при необходимости и декомпрессии плевральной полости.
Пункции продолжают до 10-го дня у больных, оперированных по поводу рака, и до 15-го дня у больных, оперированных по поводу хронических нагноительных заболеваний легких. После аспирации содержимого вводят пенициллин и стрептомицин или антибиотики широкого спектра действия.
Что должно являться критерием для окончания пункции у больного? Этот вопрос приходится решать, ориентируясь на субъективные ощущения больного и на некоторые объективные показатели. После того как удалены первые порции экссудата, больной отмечает, что дышать стало легче, увеличился объем вдоха, исчезло чувство давления в грудной клетке.
Через некоторое время могут появиться тянущие боли под лопаткой, над ключицей или в подреберье. Они указывают на то, что эвакуацию содержимого плевральной полости нужно прекратить.Из объективных критериев можно отметить смещение абсолютной тупости сердца в сторону операции, западение грудной стенки на стороне операции, притупление перкуторного звука ниже III — IV ребра.
Как правило, местом пункции является второе — третье межреберье по срединно-ключичной линии. Пневмонэктомию нередко заканчивают френикотрипсией (для уменьшения объема остаточной полости).
Диафрагма при этом поднимается высоко, и пункция в классической точке после пневмонэктомии бесцельна и опасна, так как игла легко может попасть в поддиафрагмальное пространство.
В заключение добавим, что дренирование плевральной полости после пневмонэктомии позволяет своевременно установить такие осложнения, как кровотечение в плевральную полость и ранняя несостоятельность швов культи бронха.
Операции на легких: ведение больных в раннем послеоперационном периоде
Ведение больных после оперативного лечения заболеваний плевры.
К подобным вмешательствам мы относим торакопластику, которую выполняют чаще всего при хронической эмпиеме плевры, возникшей в результате прорыва в плевральную полость внутрилегочного гнойника или образовавшейся после пневмонэктомии или резекции легкого вследствие несостоятельности культи бронха.
В первом случае торакопластикой дополняют резекцию легкого в сочетании с плеврэктомией, во втором — прибегают к резекции культи бронха в комбинации с торакопластикой и мышечной пластикой остаточной полости плевры.
В обоих случаях плевральную полость дренируют, осуществляя в течение 4—5 дней активную аспирацию содержимого. Если же операцию заканчивают резекцией легкого и париетальной плевры, то дренажи удаляют после окончания активной аспирации. Показанием к их удалению служат расправление оставшихся отделов легкого и значительное уменьшение отделяемого из плевральной полости.
После повторных вмешательств по поводу пострезекционных эмпием, сочетающихся с пластикой плевральной полости мышечным лоскутом, дренажи рекомендуют сохранять в течение 2—3 нед на режиме пассивной аспирации по Бюлау.При нормализации температуры тела и картины крови, а также при полном исчезновении остаточной полости вокруг дренажей последние можно удалить.
Обязательным является бинтование грудной клетки в течение 2—3 нед для того, чтобы мышечный лоскут плотно прилегал ко дну остаточной полости.
Важным условием сохранения адекватной вентиляции легкого является нормальная проходимость дыхательных путей.
При искусственной вентиляции легких в трахеобронхиальном дереве в ответ на раздражение интубационной трубкой всегда усиливается трахеобронхит, сопровождающийся отечностью слизистой оболочки, повышением продукции бронхиальных желез.
Во время манипуляций на больном легком не исключена возможность затекания гнойной мокроты или крови в здоровое легкое даже при раздельной интубации бронхов. В результате могут возникнуть обтурация бронхиального дерева и ателектаз, а затем и пневмония.
Меры предупреждения обтурации осуществляют на трех этапах: перед операцией, во время нее и в послеоперационном периоде. Основной профилактикой обтурации бронхов во время операции является их раздельная интубация, а перед экстубацией тщательная аспирация содержимого из бронхов. В дальнейшем ведении необходима бронхоскопическая санация трахеобронхиального дерева.
В первые же часы послеоперационного периода больному начинают проводить дыхательную гимнастику и заставляют его периодически глубоко дышать и откашливать мокроту.
Для облегчения откашливания через каждые 2 ч проводят ингаляции закиси азота и кислорода с помощью наркозного аппарата, а также щелочных растворов в виде аэрозоля.При затрудненном откашливании трахею пунктируют через перстнещитовидную связку и вводят 10 мл 4 % раствора гидрокарбоната натрия для разжижения мокроты и стимуляции кашля.
Отметим, что спустя 4—5 дней после операции подобная манипуляция становится опасной, так как сильные кашлевые толчки, возникающие у больного, могут спровоцировать несостоятельность швов культи бронха. Пункцию трахеи можно с успехом заменить проведением катетера через носовой ход в гортань за ые связки и введением через него раствора гидрокарбоната натрия.
В 1-е сутки после операции больного через каждые 6 ч поворачивают в постели, протирают ему спину камфорным спиртом. На 3-й день он должен вставать и передвигаться около кровати.
Если для снятия болевого синдрома приходится вводить наркотические препараты, лечащему врачу или медицинской сестре необходимо провести с ним дыхательную гимнастику через 30—40 мин после введения препарата, помочь откашлять мокроту и только после этого дать ему заснуть. Некоторые авторы рекомендуют для стимуляции кашля накладывать больным в конце операции микротрахеостому, проводя в трахею тонкий полиэтиленовый катетер, через который периодически вводят раствор гидрокарбоната натрия и антибиотики. Наш опыт свидетельствует о том, что при правильной подготовке в предоперационном периоде в микротрахеостоме, как правило, необходимости не возникает. Тем не менее мы прибегаем к этой манипуляции у отдельных больных с хроническими нагноительными заболеваниями легких при двусторонней локализации поражения.
Источник: http://hirurg-ro.ru/informatsiya/vedenie-bolnyih-obshhehirurgicheskogo-profilya-v-posleoperatsionnom-periode-makarenko-t-p-haritonov-l-g-bogdanov-a-v-biblioteka-prakticheskogo-vracha-moskva-meditsina-1989-god/operatsii-na-legkih-vedenie-bolnyih-v-rannem-posleoperatsionnom-periode-2/


