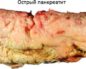
Острый панкреатит
Острый панкреатит: симптомы, причины и способы лечения
Острый панкреатит – это воспаление поджелудочной железы, развивающееся на фоне различных провоцирующих факторов, и требующее неотложного врачебного вмешательства.
По разным данным, смертность от острого панкреатита может достигать до 40%. Опасность заболевания заключается в быстром развитии тяжелых осложнений, вплоть до полного некроза поджелудочной железы.
Однако своевременно и правильно проведенное лечение позволяет их избежать, и пациент полностью выздоравливает.
Что это такое?
Острый панкреатит — остро протекающее асептическое воспаление поджелудочной железы демаркационного типа, в основе которого лежат некробиоз панкреатоцитов и ферментная аутоагрессия с последующим некрозом и дистрофией железы и присоединением вторичной гнойной инфекции.
Летальность, несмотря на применение современных методик консервативного и оперативного лечения, высокая: общая 7—15 %, при деструктивных формах — 40—70 %.
Причины
Острый панкреатит фиксируется у взрослых людей 30—40 лет. Риску подвержено больше мужское население, чем женское. Частота возникновения формы выше у людей, злоупотребляющих алкогольными напитками и страдающих патологией желчных путей, таких как:
- дискинезия желчетока по гипертоническому типу;
- холецистит в хронической или острой форме;
- желчнокаменная болезнь.
Остальные причины возникновения панкреатита:
- гипертриглицеридемия;
- сбои в системе кровообращения железистой ткани;
- муковисцидоз;
- гемолитико-уремический синдром;
- гиперпаратиреоз;
- травмы живота;
- наследственность;
- аутоиммунные болезни;
- засор протоков поджелудочной или общего желтетока;
- повреждения каналов и железы при операции;
- неконтролируемое применение лекарств;
- последствия тяжелых ОРВИ, паротита, микоплазмоза, пневмонии, гепатитов;
- разные болезни ЖКТ.
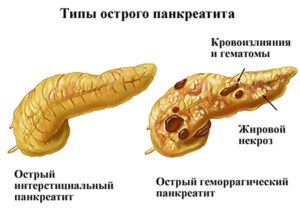
Острый панкреатит может протекать в двух формах:
- легкая – органы и системы поражены слабо. Заболевание хорошо поддается лечению, выздоровление наступает быстро;
- тяжелая – в тканях и органах отмечаются ярко выраженные нарушения, не исключаются некрозы тканей, абсцессы и кисты.
Клиническая картина этого заболевания в тяжелой форме также может сопровождаться:
- внутри железы наблюдается скопление жидкости;
- инфицирование тканей и их некроз;
- ложная киста;
- в железе или же на близлежащих к ней тканях скапливается гной.
Механизм развития
Когда поджелудочная железа функционирует нормально, ферменты, которые она вырабатывает, выделяются в просвет двенадцатиперстной кишки и под влиянием определенных разрешающих факторов активируются. Таким образом протекает физиологический процесс пищеварения – расщепление белков, жиров и углеводов на более простые составляющие.
Однако по ряду причин, описанных выше, активация ферментов может начаться еще внутри самой железы.
Происходит лизис ее тканей с последующим их отмиранием, отек и сдавление ткани железы межклеточной жидкостью, спазм сосудистой сети и нарушение кровообращения в органе. Большой панкреатический проток закупоривается.
Панкреатический сок не находит привычного выхода, происходит его застой и возрастает агрессия пищеварительных ферментов против железистой ткани.Поджелудочная железа увеличивается в размерах, в ней сначала развивается асептическое (неинфекционное) воспаление.
Происходит выпот жидкости, насыщенной активными ферментами, в брюшную полость, раздражается висцеральная (покрывающая органы брюшной полости) и пристеночная брюшина. Сдавливаются нервные окончания и раздражаются болевые рецепторы, которыми брюшина богата.
Сначала боль возникает непосредственно в проекции самой поджелудочной железы – левее от пупка с отдачей в поясницу. Затем болит уже весь живот, развивается перитонит.
Происходит всасывание избытка ферментов и продуктов некроза в сосудистое русло, развивается интоксикация, поднимается температура, учащается пульс, снижается артериальное давление. У пациента наблюдается токсико-болевой шок.
По лимфатическим путям из кишечника в зону воспаления попадают микроорганизмы (кишечная палочка, клостридии, стафилококк, протей и др.).
Перитонит приобретает гнойный характер и лечению поддается крайне тяжело, летальность на этой стадии достигает 70%.
Симптомы острого панкреатита
Чёткой клинической картины симптомов при остром панкреатите нет. В связи с этим для точной диагностики необходим целый ряд дополнительных исследований.
Жалобы на острую боль в животе, тошноту, рвоту дуоденальным содержимым, не приносящую облегчения, вздутие живота.
Как правило, из-за интоксикации и рвоты наступает нарушение водно-электролитного баланса, обезвоживание, которое играет важную роль в патогенезе заболевания.
Могут появляться геморрагические синюшные пятна на левой боковой стенке живота, иногда с желтоватым оттенком (симптом Грея Тернера). Возможно возникновение пятен у пупка (симптом Куллена).
Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы. Увеличиваясь в размерах и накапливая патологическую жидкость, псевдокиста за счёт сдавления окружающих органов может вызывать боли, нарушение движения пищи в желудке и двенадцатиперстной кишке. Возможно нагноение псевдокисты.
Иногда отёк или склероз в области головки поджелудочной железы приводят к клинической картине, напоминающей сдавление протоков жёлчных путей и протока поджелудочной железы (Вирсунгова протока).
Подобная картина наблюдается при опухолях головки поджелудочной железы, поэтому такую форму панкреатита называют псевдотуморозной.
Нарушение оттока жёлчи в таких случаях может вызывать механическую желтуху.Наиболее частой причиной гибели больных острым панкреатитом в первые дни заболевания является эндогенная интоксикация, сопровождающаяся развитием циркуляторного гиповолемического шока, отёка головного мозга, острой почечной недостаточностью.
Осложнения
Возможны такие последствия:
- Панкреонекроз.
- Рак поджелудочной железы.
- Механическая желтуха.
- Панкреатическая кома.
- Кисты и псевдокисты поджелудочной железы.
- Абсцесс поджелудочной железы.
- Реактивный гепатит.
- Реактивный плеврит.
При осложнениях происходит изменение привычного характера заболевания: изменяется характер, локализация и интенсивность болей, она может стать постоянной.
Развитие осложнений при хроническом панкреатите может произойти в любом периоде болезни и требует немедленного осмотра врача и госпитализации в хирургический стационар, так как многие осложнения представляют непосредственную угрозу жизни пациента.
Диагностика
Диагностика заключается в следующих процедурах:
- сборе анамнеза, визуальном обследовании больного путем пальпации области живота, выявления причин резкой боли;
- эндоскопическая ультрасонография (помимо оценки размеров и структуры поджелудочной железы, исследование изучает состояние ее протоков); ангиография (может подтвердить расстройства кровоснабжения воспаленной поджелудочной железы);
- УЗИ для выявления степени увеличения поджелудочной в размерах, установки этиологии болезни при наличии скопления газов или жидкости в петлях кишечника; подробнее о том, как проводится УЗИ поджелудочной железы →
- физикального исследования для определения точной визуализации ложной кисты либо абсцесса, дорожки некроза за пределами поджелудочной ближе к кишечнику;
- лапароскопия (осуществляет непосредственный визуальный осмотр органов, находящихся в брюшной полости, обнаруживая свидетельства острого панкреатита: области жирового некроза на брюшине и сальниках, излишнюю жидкость в животе, разные кровоизлияния, покраснение брюшины, отек сальников).
- КТ как более точного метода диагностики в отличие от УЗИ без помех путем введения контрастного вещества в полоть брюшины для выявления полной или локальной визуализации, степени увеличения железы в размерах и отечности, наличия очагов некроза и их локализации.
Дополнительно проводится дифференцированная диагностика на отделение острого панкреатита от холецистита, острого аппендицита, кишечной непроходимости, желудочно-кишечного кровотечения прободения язвы желудка, абдоминального ишемического синдрома.
Лечение острого панкреатита
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Иногда несвоевременное оказание медицинской помощи может стоить человеку жизни. Первую помощь, которую можно оказать человеку с приступом панкреатита, симптомы которого очевидны, заключается в прикладывании холода на живот, приеме спазмолитика — На-шпа, Папаверин, а также отказ от приема любой пищи и постельный режим до приезда Скорой помощи.
В первые 3-5 суток, больному назначается диета 0, это означает – голод. Начиная со вторых суток необходимо питьё щелочной воды (Боржоми, Ессетуки №4) в больших количествах, примерно до 2 литров в сутки.
На 3-5 день разрешаются лёгкие, жидкие каши (кроме пшеничной). На 5-6 сутки можно добавить в рацион лёгкие нежирные супы, кефир, чаи, нежирную рыбу и другие.
Пища должна быть тёплой (не горячей или холодной), мелкоизмельчённой, полужидкой консистенции.
Медикаментозное лечение острого панкреатита
- Для улучшения микроциркуляции: применяется внутривенное введение растворов (Реополиглюкин, Гемодез и другие).
- Обезболивание: из-за выраженной боли введение только обезболивающих препаратов не позволяет её устранить, поэтому проводиться различные виды блокад (сакроспинальная новокаиновая блокада, паранефральная, эпидуральная анестезия с введением анестетика через катетер) с внутривенным введением обезболивающих препаратов (Трамадол, Баралгин и другие).
- Устранение признаков шока (низкого давления): проводится при помощи внутривенного введения растворов (Полиглюкина, Альбумина и другие).
- Коррекция дефицита воды и электролитов: проводится при помощи внутривенного введения растворов, содержащие соль (NaCl, KCl и другие).
- Предотвращение гнойных осложнений и перитонита: проводится при помощи применения антибиотиков широкого спектра действия (Ципрофлоксацин, Имипенем, Метронидазол и другие).
- Выведение избытка ферментов из организма: проводится при помощи форсированного диуреза, после внутривенного введения растворов назначается диуретик (Лазикс); плазмоферез.
- Снижение выработки ферментов поджелудочной железой: статины (Соматостатин), ингибиторы протеаз (Контрикал, Гордокс). Антисекреторные препараты (Квамател, Омепразол) применяются для нейтрализации желудочного содержимого, так как соляная кислота является мощным стимулятором секреции поджелудочной железы.
Примерно 10-15% больных, у которых острый панкреатит перешёл в стадию гнойных осложнений, нуждаются в хирургическом лечении. Проводится под общим наркозом с интубацией лёгких, удаляются из поджелудочной железы участки некроза (мертвая ткань).
Реабилитация в домашних условиях
Пациентам в период ремиссии рекомендуется придерживаться режима труда и отдыха. Запрещается курение и употребление алкоголя. Санаторно-курортное лечение – только при стойкой ремиссии и отсутствии симптомов.
Показаны бальнеологические курорты с гидрокарбонатными водами малой и средней минерализации. Это Ессентуки, Трускавец, Моршин, Железноводск, Боржоми.
Крайне осторожно надо относиться и к физиотерапевтическим процедурам, проводить их только при стойкой ремиссии.
При остром панкреатите временная нетрудоспособность нередко затягивается. Она зависит не столько от самочувствия больного, сколько от полного исчезновения патологических местных (пальпаторных, сонографических и др.) и лабораторных симптомов.В некоторых случаях требуется последующее временное или постоянное трудоустройство по линии ВКК.
Противопоказана работа, связанная со значительным физическим напряжением, сотрясением тела, травматизацией области живота, контактом с ядами, и работа, препятствующая соблюдению диетического режима.
При тяжелой, затяжной, форме острого панкреатита без оперативного лечения возникает длительная нетрудоспособность, приводящая к инвалидности III или II группы.
Профилактика
Основная профилактика острого панкреатита заключается в соблюдении диеты, приеме пищи небольшими порциями до нескольких раз в сутки, отказе от острых, жирных и копченых блюд. Важно своевременно, не реже 1 раза в год, проходить плановую диагностику. Не отказываться от своевременного лечения гастрита, холецистита, вирусного гепатита, врожденных пороков в поджелудочной железе.
Посещать гастроэнтеролога не реже 2 раз в год и не откладывать поход к специалисту при подозрении на развитие острого панкреатита. Важно всегда помнить, что только полноценная и вовремя оказанная лечебная помощь позволит быстро устранить все неприятные признаки острого панкреатита, привести показатели анализов крови и мочи в норму.
Если же не удалось избежать заболевания, то сдача анализов должна стать периодической, а наблюдение у гастроэнтеролога — постоянным.
Источник: https://medsimptom.org/ostryj-pankreatit/
Причины и лечение острого панкреатита
Острый панкреатит обусловлен развитием мощных воспалительных реакций в тканях поджелудочной, возникающих в результате воздействия совокупности причин.
В основе — агрессивное влияние собственных продуцируемых ферментов, которые активизируются не в двенадцатиперстной кишке, а непосредственно в железе.
Ферменты запускают механизм переваривания собственных тканей, в ходе чего орган увеличивается в размерах, отекает, возникает некроз с образованием патологических участков — скоплений погибших клеток.
Некротические изменения в тканях поджелудочной протекают асептически, без вторичного присоединения инфекции. По мере прогрессирования воспалительных реакций число погибших клеток растет, одновременно развивается жировая дистрофия, что создает оптимальные условия для гнойного некроза. Гнойный некроз проявляется в виде признаков интоксикации.
Острый панкреатит классифицируют по степени тяжести:
- легкий панкреатит сопровождается слабым поражением поджелудочной (интерстициальный отек), минимально выраженными симптомами, быстро поддается излечению, прогноз благоприятный в 100 % случаев;
- тяжелый панкреатит обусловлен выраженными клиническими признаками и обширным поражением поджелудочной железы, часто последствием тяжелого течения становятся местные осложнения в виде объемных участков некроза, абсцессов с гнойным содержимым, кист и присоединения бактериальной инфекции.
Провоцирующие факторы
Запуску механизма острого воспаления поджелудочной железы способствуют факторы, вызывающие избыточную секрецию ферментов и их преждевременную активизацию. Основные причины острого панкреатита:
- несбалансированное питание — злоупотребление жареной, пряной пищей; питание на бегу, прием больших объемов жирной пищи на пустой желудок;
- систематическое употребление спиртного;
- болезни желчевыводящих путей;
- травматизация органа;
- бактериальные и вирусные заболевания — микоплазмоз, гепатит, эпидемический паротит;
- дисфункции поджелудочной железы на фоне оперативных вмешательств;
- употребление медикаментов в повышенных дозах без учета последствий для органа — антибиотики, диуретики, кортикостериоды, эстрогены, иммуносупрессоры; в этом случае речь идет о медикаментозном панкреатите у взрослых или (очень редко) у детей;
- аномалии железы врожденного характера;
- тяжкие генетические патологии, не поддающиеся излечению — муковисцидоз;
- болезни эндокринного характера — ожирение, диабет, гиперпаратериоз;
- отягощенная наследственность;
- прочие заболевания органов пищеварительного тракта — энтероколиты, гастродуодениты, гепатиты.
Клинические проявления
Симптомы острого панкреатита развиваются после негативного влияния первопричины (приема больших доз алкоголя или агрессивной пищи, длительного лечения антибактериальными препаратами). Возникает приступ, течение которого сопровождают классические признаки острого панкреатита:
- боль, носящая регулярный интенсивный характер; место локализации — правое и левое подреберье, центральная часть живота выше пупка, с иррадиацией в район ключицы и нижних ребер, при развитии приступа острого панкреатита у женщин боль часто иррадиирует в зону малого таза; важная особенность боли — усиление в лежачем положении (на спине); а причиной ее возникновения является процесс отмирания нервных волокон и тканей железы;
- тошнота, рвота — неотъемлемый симптом патологии; рвота при остром панкреатите обильная, мучительная, облегчения нет даже при опустошенном желудке; рвотные массы состоят из содержимого желудка с наличием желчи, слизи;
- температура при остром панкреатите обусловлена отравлением организма на фоне некротических процессов; однако не всегда приступ панкреатита сопровождается температурой — при легкой степени воспаления показатель повышается максимум на 1° выше нормы, лихорадка до 39° характерна при образовании множественных гнойных абсцессов в железе;
- отсутствие аппетита вплоть до отвращения к еде связано с нехваткой ферментов в тонкой кишке;
- перитонеальный синдром — избыточная напряженность передних брюшных мышц, резкая болезненность при пальпации живота;
- изменение цвета кожных покровов на желтый, включая пожелтение склер;
- специфический симптом синюшности из-за расстройства микроциркуляции, локализация синюшных пятен — на лице, шее, животе.
Симптомы острого панкреатита включают и диспепсические проявления — многократную диарею (иногда возникают запоры); метеоризм и выраженное вздутие, умеренный дискомфорт в эпигастрии (ощущение тяжести и распирания). Диспепсия при остром воспалении поджелудочной вызвана резким дефицитом ферментов, отсутствием (полным или частичным) моторики в ЖКТ.
Тактика обследования
Диагностика острого панкреатита осуществляется гастроэнтерологом путем комплекса процедур — объективного осмотра, беседы по жалобам, проведения лабораторных анализов и инструментальных мероприятий.
У больных острым панкреатитом выявляют пониженное артериальное давление, признаки тахикардии, при аускультации наружной стенки брюшины выявляют специфический симптом воспаления — слабость или полное отсутствие кишечной перистальтики.
При организации диагностики проводят:
- общий анализ крови, по результату которого видны типичные признаки воспалительных процессов — ускорение СОЭ, умеренный лейкоцитоз, повышение числа палочкоядерных нейтрофилов;
- биохимию крови с определением активности амилазы и липазы — при наличии патологии показатели повышаются; увеличивается концентрация глюкозы и мочевины; уровень С-реактивного белка значительно выше нормы; снижению подлежит количество белка общего, альбумина, глобулинов;
- ионограмму, результаты которой указывают на обезвоживание — падает концентрация кальция, натрия, калия;
- анализа мочи с выявлением диастаза, косвенно на наличие патологии указывает повышение белка, появление свежих эритроцитов и лейкоцитов.
Точно говорить о диагнозе «острый панкреатит» невозможно без инструментального обследования, включающего инвазивные и визуальные методы.
- Сонография (УЗИ) поджелудочной железы позволяет выявить увеличенные размеры, отек органа, неоднородную эхогенность, нечеткие контуры и наличие скопления свободной жидкости в забрюшинной области.
- Рентгенография показывает патологическое изменение паринхематозного слоя железы, вздутые кишечные петли как вторичный признак острого воспаления.
- КТ позволяет с максимальной достоверностью установить наличие, локализацию и объемы участков некроза органа.
- Лапароскопия как инвазивный метод диагностики относится к высокоточным и позволяет подтвердить прямые признаки недуга — скопление экссудата в тканях железы, кровоизлияния на стенках брюшной полости и брыжейке.
Дифференциация при обследовании проводится с прочими острыми состояниями — приступ холецистита, острая непроходимость кишечника, перфорации желудка и толстого кишечника, острые кровотечения из ЖКТ, абдоминальный синдром.
Терапия
Лечение острого панкреатита требует помещения в хирургическое отделение стационара, первостепенная задача госпитализации — снять болевой синдром и обеспечить полный покой больному. Строгий постельный режим обязателен. Цели медикаментозной терапии при остром воспалении поджелудочной — ликвидация негативных причин, максимальное щажение органа и стимуляция процесса его восстановления.
При наличии диагноза «острый панкреатит» лекарственная терапия включает:
- обезболивание, помогающее снять мучительную боль, однако пероральный прием спазмолитиков и анальгетиков помогает слабо, лучший результат в купировании боли достигается путем блокады (новокаиновой, эпидуральной анестезии) или внутривенным вливанием Баралгина, Трамадола;
- создание гипотермических условий (ледяные компрессы) на область железы с целью понижения ее ферментативной деятельности, одновременно производят аспирацию содержимого из полости желудка и организуют парентеральное питание;
- внутривенное вливание препаратов для ускорения микроциркуляции — Гемодез;
- назначение дезактиваторов синтезируемых ферментов — Контрикал, Гордокс;
- внутривенное введение растворов с солями натрия и калия для коррекции водного и электролитного дефицита, профилактики обезвоживания;
- назначение медикаментов из группы нейтрализаторов желудочного содержимого — Омез, Пантопразол;
- антибиотикотерапию, назначаемую в профилактических целях и при признаках вторичных бактериальных осложнений; антибиотики выбирают с широким спектром действия и в повышенных дозах, наиболее эффективным считают Ципрофлоксацин;
- дезинтоксикационные меры, направленные на удаление из организма избытка ферментов и продуктов их распада; наиболее эффектным признан форсированный диурез с использованием диуретика Лазикс, способный снять признаки интоксикации за одну процедуру.
Хирургическое лечение проводят при переходе патологии в тяжелую стадию с бактериальными осложнениями и неэффективности медикаментозного лечения.
Прочими показаниями к проведению операции являются конкременты в желчных протоках, скопление свободной жидкости в тканях железы, наличие множественных некротических областей, кистозных полостей, абсцессов.
Операция включает иссечение очагов мертвой ткани (некрэктомия) или полное удаление поджелудочной. В послеоперационном периоде организуют комплексные профилактические процедуры для недопущения гнойно-септических осложнений.
Диета для больных
Диета при остром панкреатите имеет свои особенности. В первые 5 дней от начала приступа поджелудочной требуется полный покой — назначается «голодная» диета № 0. На первые 24 часа больной обеспечивается парентеральным питанием, на вторые сутки разрешается пить воду, исключительно щелочную. Объем потребляемой воды — не менее 2 л за день.
https://www.youtube.com/watch?v=0TUzrBR-JFo
Спустя 3–5 дней разрешается употреблять протертые каши — рисовую, манную. Диету расширяют постепенно, обогащая рацион овощными супами, постным мясом, белой нежирной рыбой, слабым чаем. Пища должна тщательно измельчаться, подаваться в теплом виде. После нормализации состояния важно соблюдать рекомендации по питанию:
- прием пищи малыми порциями, не больше 300 г за прием;
- прием пищи дробный и частый, до 5 раз за день;
- исключение пищи с содержанием экстрактивных веществ, пряностей, большого количества животных жиров;
- ограничение в суточном потреблении поваренной соли до 6 г;
- основа рациона — вегетарианская пища, включая фрукты (некислые), овощи (без грубой клетчатки), крупы (исключая пшеничную и перловую).
Осложнения
Острый панкреатит входит в число опасных патологий с высокой вероятностью тяжких осложнений. Последствия от нелеченного либо не до конца вылеченного воспаления могут приводить к смерти больного из-за сепсиса, перитонита. Если вовремя не снять приступ болезни, может развиться состояние шока с последующей полиорганной недостаточностью.
После перенесенного приступа в поджелудочной могут образовываться ложные кисты — ограниченные скопления жидкости в паринхематозном слое. Опасность псевдокист — в постепенном разрушительном влиянии на структуру органа и желчевыводящие протоки. На фоне самопроизвольного разрыва кист и истечения жидкости может развиться асцит.
Не менее грозным осложнением является перерождение клеток поджелудочной в раковые, что дает начало опухолевому процессу. Частым негативным последствием оперативного вмешательства является образование панкреатических свищей — патологических сообщений железы с близкорасположенными органами. Есть данные о развитии приступов психических расстройств на фоне острого воспаления поджелудочной.
Превентивные меры
Профилактика острого панкреатита основывается на разумном здоровом питании, отказе от никотина и приема алкоголя.
Важно помнить — острый катаральный процесс в поджелудочной может возникнуть не только у лиц, постоянного принимающих спиртное, но и после однократного употребления большого объема жирной еды в сочетании с алкоголем.
Поэтому здоровый образ жизни должен войти в привычку — тогда риск возникновения патологии будет минимальным.
Прогноз на выздоровление обусловлен стадией недуга, наличием осложнений и адекватностью лечения. Неосложненные формы при ранней диагностике в 100% случаев имеют благоприятный исход с полным восстановлением железы.
Гнойные и некротические формы протекают тяжело, смертность высокая, особенно у лиц пожилого возраста. Отказ от лечения, самолечение и игнорирование врачебных предписаний приводит к рецидивам и хронизации панкреатита.
Источник: https://kiwka.ru/pankreatit/ostryjj.html
Острый панкреатит: признаки, симптомы и лечение | | GastroGid.ru
Обычно острый панкреатит поджелудочной железы возникает на фоне холелитиаза или неумеренного потребления алкоголя. Воспалительные симптомы и лечение панкреатических атак обусловлены ферментной активностью в фолликулярных клетках крупнейшей железы пищеварительной системы. Панкреатические проферменты, переваривая орган, наносят ему серьёзный ущерб.
Острый панкреатит по МКБ10 (Международная классификация болезней 10-го пересмотра) относится к классу клинических заболеваний желчного пузыря, желчевыводящих путей и поджелудочной железы.
Болевые симптомы острого панкреатита
Что это за болезнь – общая информация
Основная функция поджелудочной железы – это выработка ферментов для переваривания жиров, углеводов и белков, реализуемая выделением панкреатического сока.
Внешний секрет, скапливаясь в протоке поджелудочной железы, выводится с общим желчевыводящим протоком в двенадцатиперстную кишку.
Когда баланс механизмов, стабилизирующих эти процессы, нарушен, то активизация ферментов в поджелудочной железе приводит к его самовосстановлению и разрушению окружающих тканей, что существенно повышает риск к образованию панкреатического некроза.
Поджелудочная железа у человека
В результате орган пищеварительной системы может быть необратимо поврежден, а вытравленные стенки кровеносных сосудов и пищеварительного тракта создают риск перфорации или внутреннего кровотечения. Воспаление поджелудочной железы, или острый панкреатит, это защитная реакция организма на самовосстановление внешнесекреторного пищеварительного органа.
Когда в воспалительную реакцию включаются несколько органов жизнедеятельности, то симптомы острого панкреатита напоминают симптомы сепсиса.
Осложнения при остром панкреатите являются почечная и/или печеночная недостаточность, расстройство респираторных функций и свертываемости крови, а также нарушение белкового обмена (амилоидная дистрофия) в 10% случаев приводящая к летальному исходу.
Причины острого панкреатита
По существу любой фактор, который вызывает повреждение клеток поджелудочной железы, влияет на ухудшение механизма производства ферментов. Вот наиболее распространенные причины острого панкреатита:
- избыточное употребление алкоголя;
- систематическое переедание;
- чрезмерное увлечение жирной пищей;
- булимия;
- нарушение обмена веществ;
- механическое повреждение брюшной полости;
- наследственная мутация;
- сосудистые заболевания;
- результат неосторожного эндоскопического внедрения.
Алкоголь и жирная пища вредят поджелудочной железе
Однако наиболее значительным причинно-следственным фактором, приводящим к увеличению приступов острого панкреатита в глобальном масштабе, остаётся желчнокаменная болезнь, которая, в свою очередь, является результатом прогрессирующей эпидемии ожирения и алкогольный панкреатит.
Ежегодно симптомы острого панкреатита выявляются у 10-50 человек на 100 тыс. населения.
Как определяются признаки острого панкреатита?
Этиология острого панкреатита, его симптомы и лечение у взрослых и детей, полностью зависит от характера деструктивно-воспалительного процесса. Асептическое воспаление поджелудочной железы не имеет чётко выраженной клиники. Диагностика панкреатита требует дополнительных медицинских исследований. Типичные жалобы пациентов, это:
- острая эпигастральная боль в животе;
- тошнота;
- рвота желудочно-кишечным содержимым;
- газы, вздутие живота и отрыжка;
- лихорадка;
- ускорение сердечных ритмов (тахикардия);
- симптомы перистальтического нарушения работы желудочно-кишечного тракта.
Желчнокаменная болезнь одна из причин острого панкреатита
У трети пациентов из-за нарушения желчного оттока определяется пожелтение кожи и белков глаз. Возникает так называемая механическая желтуха. При проявлении подобной симптоматики требуется неотложная медицинская помощь. При остром панкреатите вызов кареты скорой помощи обязателен.
Диагностика
Лечение острого панкреатита начинается с дифференцированного диагностического тестирования. Во-первых, консультирующий специалист проводит собеседование с пациентом, определяя степень выраженности вышеупомянутых симптомов. Во-вторых, необходимо собрать подробную лабораторную информацию о различных изменениях в организме человека.
Диагностическая картина состояния пациента включает в себя:
- определение активности липазы в сыворотке крови и амилазы в моче;
- оценке уровня липидов и кальция в крови;
- исключение лёгочных осложнений путем рентгенологического обследования грудной клетки;
- абдоминальной ультразвуковой или компьютерной томографии, которые обнаружат признаки желчнокаменной болезни.
При необходимости лечащий врач назначает специализированное обследование для определения причины острого воспаления поджелудочной железы, а также организовывает дополнительный сбор информации о степени повреждения поджелудочной и других органов жизнедеятельности.
Лечение острого панкреатита
Комплексная терапия легкой формы заболевания подразумевает следующую схему лечения панкреатита:
- диетическое питание в течение 3-5 дней;
- приём анальгезирующих лекарственных препаратов;
- внутривенное орошение организма.
Если причиной является желчнокаменная болезнь, то желчный пузырь следует немедленно удалить.
Когда речь идёт об остром панкреатите, то диета – это чрезвычайно необходимая клиническая рекомендация, которая позволяет снизить боль в эпигастральной зоне, устранить тошноту, рвоту и прочие признаки острого воспаления поджелудочной железы.
Лечение острого панкреатита (видео):
Гораздо сложнее рассматривать тяжёлую форму острого приступа панкреатита. Уже с первых нескольких часов или дней заболевания можно говорить о возможных осложнениях. Подбирается соответствующая схема лечения, которая защищает от распространения воспаления на окружающие ткани.
В этом случае используется парентеральное питание и фармакотерапия, которая включает не только анальгезирующие препараты, но и антибиотики. В крайнем случае, врачи решаются на операционное удаление всей поджелудочной железы (резекция) или части органа и двенадцатиперстной кишки.
Если пациент выживает при остром панкреатите, то системный орган пищеварения лишен способности к выполнению эндокринных функций, человек должен будет принимать ферменты поджелудочной железы и инсулин.
Что можно, а что нельзя при остром панкреатите?
Лечебная диета и правильное питание при остром панкреатите – это обязательное условие скорейшего восстановления анатомического органа. Принципы диетического питания при панкреатите, не отличаются от клинических рекомендаций при общем воспалении поджелудочной железы, и заключается в следующей схеме питания:
- В течение первых 2-3 суток больному рекомендован голод. Такой режим позволяет отдохнуть и восстановить поджелудочную железу. Пациенту разрешается только минеральная вода без газа.
- После того, как основные воспалительные симптомы острого течения стихнут, человеку необходимо в течение последующих дней, соблюдать строжайшую диету.
Лечебное голодание при остром панкреатите
Все диетические рекомендации выполняются на фоне терапевтического лечения в условиях больничного стационара.
Общие рекомендации по питанию
Диетический стол № 5 при панкреатите, разработанный советскими диетологами во главе с М. И. Певзнером – это наиболее правильный выбор лечебного питания. Основной принцип диетического лечения острого, как впрочем, и хронического панкреатита, это дробное питание небольшими порциями 5-6 раз в день.
Блюда должны готовиться без соли и сахара, а также исключаются различные пищевые добавки в виде перца, специй и так далее. Пища не должна быть жареной и жирной. Лучший вариант правильного питания при остром панкреатите, это отварная и/или парная еда.
Чтобы ускорить процесс пищеварения лучше отдавать предпочтение жидкой или перетертой пище. Кроме того, диетологи и гастроэнтерологи рекомендуют выпивать в день не менее 2 л воды. В это количество входит, в том числе, жидкая пища – супы, бульоны и так далее.
Следует избегать перекусов и употребления пищи на ночь. Суточный рацион не должен превышать 1800-2200 ккал.
Разрешенные и запрещенные продукты
При остром панкреатите, как и при хронических видах поражения поджелудочной железы, существует запрет на определенные виды продуктов. Примерное меню при остром панкреатите можно узнать у консультирующего диетолога или лечащего врача. Рекомендованное питание будет учитывать возраст пациента, его физиологические особенности, пол и наличие сопутствующих заболеваний.
Правильное питание при остром панкреатите
Таблица разрешенных и запрещенных продуктов при остром панкреатите:
| Рекомендуемые продукты | Категорически запрещенные к употреблению продукты питания |
| Отварные овощи, мясо и рыбаКаши, приготовленные на водеОвощные бульоныОмлет из яичных белковЗапеченные в духовке яблокиНежирный творог | СалоЖирная рыба и мясоКопченые изделияКолбасаКонсервированная и маринованная продукцияГазированная водаШоколад, мороженоеОстрые приправы (лук, чеснок, майонез, кетчуп и т. д.) |
Профилактика панкреатита
Лечебные мероприятия по восстановлению поджелудочной железы требуют немалых терапевтических усилий со стороны медицинских работников и пациентов.
К сожалению, большинство людей не задумываются о профилактике панкреатита и прочих воспалительных заболеваниях пищеварительной системы.
Однако проведение ежедневных профилактических действий поможет значительно сократить риск клинических патологий в системных органах пищеварительного тракта.
Курение вредит поджелудочной железе
Прежде всего, следует отказаться от курения, так как пагубная привычка негативно действует на всю систему жизнедеятельности человека. Следующий фактор риска, это злоупотребление алкоголем.
Потребление спиртосодержащих напитков вызывает патологические изменения в клеточном составе системных органов. Следует помнить, что безопасных доз не существует.
Здоровое питание, ограничивающее употребление в большом количестве жирной пищи, это ещё одно профилактическое действие, которое рекомендуется выполнять как взрослым, так и детям. Берегите себя и будьте всегда здоровы!
Источник: https://gastrogid.ru/ostryj-pankreatit-priznaki-simptomy-i-lechenie/
Острый панкреатит: особенности течения болезни, диета и лечение

Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе. Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения. В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита.
Основные симптомы острого панкреатита:
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита:
- переедание, злоупотребление жирными продуктами, остротами;
- желчнокаменная болезнь;
- хирургические операции на поджелудочной железе и рядом расположенных органов;
- злоупотребление алкоголем;
- обострение холецистита, гастродуоденита, гепатита и других воспалительных процессов пищеварительной системы;
- прием лекарственных препаратов, которые могут оказывать токсическое действие на ткани поджелудочной железы;
- повреждения поджелудочной железы.
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт.
Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе.
Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург.
Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов.
Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры:
- лабораторные исследования мочи, крови, кала;
- УЗИ органов брюшной полости;
- КТ и МРТ поджелудочной железы;
- лапароскопию – мини-операцию, подразумевающую небольшие хирургические надрезы для точной диагностики болезни;
- ангиографию – исследование кровеносных сосудов.
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели.
Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.
Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт:
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа воспалена и не может выполнять свои функции.
В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула.
Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат Креон® – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит большое число минимикросфер, содержащих в составе натуральный панкреатин.
Такая форма обеспечивает оптимальный эффект: желатиновая оболочка моментально растворяется в желудке, а минимикросферы, содержащиеся в капсуле, перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Креон® показан не только при недостаточности экзокринной функции поджелудочной железы, вызванной острым панкреатитом, но и при других заболеваниях желудочно-кишечного тракта, характеризующихся снижением ферментной активности поджелудочной железы: муковисцидозе, гастроуоденит, холецистит.
В отличии от некоторых других ферментых препаратов Креон® можно принимать при остром панкреатите, а так же при обострениях хронического панкреатита. Препарат следует принимать во время или сразу после приема пищи.
Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Материал разработан при поддержке компании Эбботт в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу
RUCRE172658 от 25.07.2017
1. Бондарев В.И., Пепенин А.В. Лечение больных острым панкреатитом // Анналы хирургической гепатологии. 1999. — Том 4, № 2.2. Брискин Б.С., Рыбаков Г.С. и др. Панкреонекроз в свете современных представлений диагностики и лечения // Девятый Всероссийский съезд хирургов: Материалы съезда. Волгоград, 2000.
3. Бэнкс П. Панкреатит: Пер. с англ. М.: Медицина, 1982
4. Вашетко Р.В., Толстой А.Д., Курыгин А.А. и др. Острый панкреатит и травмы поджелудочной железы. СПб: Изд-во «Питер», 2000.
5. Веронский Г.И., Штофин С.Г. Хирургическая тактика при остром панкреатите // Первый Московский Международный Конгресс хирургов: Тезисы докладов.-Москва, 1995.
6. Гланц С. Медико-биологическая статистика. Пер. с англ. М.: Практика, 1998.
7. Земсков B.C. Хирургическое лечение острого панкреатита и его осложнений: Автореф. дис. .д-ра мед.наук. Киев, 1980.
8. Иванов П.А., Гришин А.В., Щербюк А.Н. и др. Выбор рациональной тактики лечения острого панкреатита // Хирургия. 1998. — № 9.
9. Инструкция по медицинскому применению препарата Креон® 10000 от 03.05.2017.
Источник: https://kreon.ru/poleznaya-informatsiya/ostryy-pankreatit-osobennosti-techeniya-bolezni-dieta-i-lechenie/