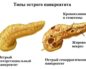
Острый панкреатит (продолжение…)
Острый панкреатит
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота.
В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей.
Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин.
Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита.
Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами.
В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте.
Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК.Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкий панкреатит протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Также проводят определение концентрации ферментов в моче. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.
Дифференциальную диагностику острого панкреатита проводят с:
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение показано в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др.
При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений.
Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода.
Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/pancreatitis
Острый панкреатит: причины, симптомы и лечение

Острый панкреатит – это воспаление поджелудочной железы, которое возникает внезапно. Приступ вызывает очень сильные боли в верхней части живота и длится несколько дней. Воспаление, протекающее в мягкой форме, зачастую не требует врачебного вмешательства и проходит самостоятельно.
В тяжелых случаях оно может спровоцировать осложнения, несовместимые с жизнью. Подобные ситуации требуют экстренной госпитализации пострадавшего. При несвоевременной медицинской помощи показатели смертности колеблются от 5 до 30%.
Независимо от формы протекания заболевания – мягкой, умеренной или тяжелой, боли в области живота – серьезный повод для обращения к врачу.
Что такое острый панкреатит и как проявляется болезнь
Отличительные признаки острого панкреатита – это сильная внезапная боль вверху живота, чуть ниже грудины, которая возникает волнообразно, часто и интенсивно, пока не станет постоянной. В 50% случаев боль ощущается в нижней части живота и распространяется на спину.
Другие характерные проявления при остром воспалении поджелудочной железы:
- потеря аппетита, вызванная нехваткой ферментов поджелудочной железы, выделяемых в кишечник;
- острые боли в брюшной полости различной локализации, которые усиливаются после приема пищи, при кашле, глубоком дыхании, прикосновении к животу;
- в лежачем положении боль сильнее, чем в сидячем;
- сильная тошнота и рвота, даже при отсутствии рвотных масс;
- из-за недостатка пищеварительных ферментов происходит вздутие живота, больного мучает частый жидкий стул с резким запахом, метеоризм;
- учащенный пульс – от 100 до 140 ударов в минуту, частое и поверхностное дыхание;
- лихорадка и повышение температуры более 38°C;
- кожа и белки глаз приобретают желтоватый оттенок;
- упорные боли, при которых не помогают даже сильнодействующие обезболивающие препараты.
Поза эмбриона немного облегчает симптомы при остром панкреатите. Если, даже сидя неподвижно, вы испытываете боль и не можете найти комфортного положения, немедленно обратитесь к врачу.
Причины возникновения и механизм развития
Поджелудочная железа представляет собой орган, который производит ферменты для пищеварения, и гормоны, регулирующие усвоение глюкозы всеми клетками тела. Пищеварительные ферменты железы в норме начинают работать только в кишечнике.
Но при остром течении панкреатита они активируются раньше времени, еще не покинув железу, раздражая ее стенки и вызывая воспаление. При многократных острых приступах панкреатита повреждаются слизистые поджелудочной, на месте поврежденной ткани образуются рубцы. Из-за этого она постепенно утрачивает свои функции.
Это приводит к хроническому панкреатиту, проблемам с пищеварением и диабету.
Более чем в 10% случаев болезнь называют идиопатической, то есть обнаружить ее причину не удается.
Основные причины острого панкреатита включают:
- Желчные камни. Они вызывают около 40% случаев заболевания. Продвигаясь по желчным протокам, они блокируют место соединения протоков желчного пузыря и поджелудочной. В результате панкреатический сок не может покинуть железу, накапливается в ней, разрушая ткани.
- Чрезмерное употребление алкоголя вызывает острые приступы панкреатита примерно в 30% случаев. Риск развития заболевания усиливается при увеличении суточного потребления спиртных напитков свыше 40 г чистого спирта в сутки для мужчин и 30 г – для женщин.
- Механические повреждения поджелудочной во время травм, операций на желчном пузыре, инструментальных исследований.
- Повышенное содержание триглицеридов и кальция в крови.
- Вирусные инфекции – свинка, цитомегаловирус и вызванные ими осложнения.
- Кистозный фиброз – грозное заболевание, повреждающее не только поджелудочную железу, но и легкие, печень, другие органы.
- Прием эстрогенов, стероидов, некоторых антибиотиков.
- Курение.
- Трансплантация почки.
Какие заболевания могут напоминать острый панкреатит
Существует ряд заболеваний, которые своими симптомами могут напоминать приступ панкреатита:
- Холецистит, или воспаление желчного пузыря. Сопровождается острыми волнообразными приступами боли, тошнотой, рвотой и пожелтением кожных покровов.
- Прободная язва желудка или двенадцатиперстной кишки. Вызывает сильную острую боль в верхней части живота, тошноту, рвоту.
- Приступ острого аппендицита. Боль носит нарастающий характер, отмечается внизу живота справа. Больного тошнит, поднимается температура.
- Инфаркт миокарда. У пострадавшего отмечается общая слабость, сильные загрудинные боли, учащенное поверхностное дыхание.
- Пищевое отравление. Вызывает сильную диарею, вздутие и боли в нижней части живота, слабость от потери большого количества жидкости.
Возможные осложнения
Острый панкреатит ведет к дисбалансу всех химических элементов нашего организма, вызывая тяжелые осложнения:
- Псевдокиста – образуется в результате некроза поджелудочной железы. Она может уйти самостоятельно, но иногда прорывается, вызывая инфекции и кровотечения.
- Инфекция воспаленной поджелудочной железы. Орган становится уязвимым для бактерий. Требуется немедленная операция по удалению инфицированной ткани во избежание гнойного панкреатита.
- Тяжелые поражения легких, сердца, печени, почек, развивающиеся в результате резкого повреждения поджелудочной. При этом ее активированные ферменты и токсины проникают в кровоток, снижают кровяное давление, вызывают общую органную недостаточность, ведут к тяжелым осложнениям, вплоть до гибели человека.
- Диабет – возникает при повреждении клеток, продуцирующих инсулин.
- Отек верхней части живота – появляется при скоплении жидкости в брюшной полости из-за снижения перистальтики кишечника.
- Недоедание. Систематические приступы панкреатита приводят к нехватке пищеварительных ферментов. Это нарушает усвоение питательных элементов, приводит к недоеданию, поносу, потере веса.
- Панкреатический рак – длительные и систематические воспаления в железе являются фактором риска для развития онкологического заболевания.
Быстрое и эффективное лечение панкреатита снижает риск осложнений. Поэтому важно при первых же острых симптомах обратиться за помощью специалистов.
К какому врачу обратиться
Характерным симптомом острой формы панкреатита является напряженная брюшная стенка и болезненность при прощупывании брюшины.
Если в результате предварительного обследования семейный врач заподозрит панкреатит, следует обратиться к специалисту, занимающемуся проблемами пищеварительного тракта – гастроэнтерологу.
Для постановки диагноза назначают анализ крови и проводят аппаратные обследования больного органа:
- УЗИ органов брюшной полости;
- компьютерная томография поджелудочной;
- магниторезонансная холангиопанкреатография – специальная МРТ, позволяющая исследовать панкреатические и желчные протоки;
- эндоскопическая ретроградная холангиопанкреатография – процедура позволяет не только просматривать протоки, но и удалять желчные камни.
Лечение острого панкреатита
Схема лечения острой формы панкреатита будет зависеть от тяжести симптомов. Терапия включает в себя следующие этапы:
- устранение болевого синдрома;
- введение достаточного количества жидкости;
- поддержка питания;
- проведение эндоскопии или хирургического вмешательства, если острый приступ вызван желчными камнями или псевдокистами.
Медикаментозное лечение
При наличии легких и умеренных симптомов лечение при остром панкреатите в больнице включает следующие процедуры:
- Голодание. Больной не принимает пищу в течение нескольких дней, чтобы дать отдохнуть поджелудочной железе. После исчезновения болей, прекращения тошноты и рвоты можно вводить в рацион полужидкую пищу – каши, супы, а также напитки (кефир, некрепкий чай).
- Прием обезболивающих препаратов для купирования болевого синдрома. Для этого назначают Трамадол, Баралгин, различные виды блокад.
- Предотвращение обезвоживания, которое ухудшает симптомы и увеличивает риск осложнений.
Больные с тяжелыми симптомами панкреатита проходят лечение в отделении интенсивной терапии, где постоянно контролируют их жизненные признаки – пульс, давление, скорость дыхания и производство мочи.
Больному назначают:
- антибиотики для предотвращения инфекции, такие, как Метронидазол, Ципрофлоксацин и др.;
- внутривенное введение растворов хлористого натрия и хлористого калия для устранения обезвоживания;
- легочный вентилятор, помогающий пациенту дышать;
- для поддержания необходимого объема крови пациентам с низким давлением вводят внутривенно растворы Полиглюкина, Альбумина и др.;
- для питания тяжелых больных используют тонкие трубки, которые вводят через нос и желудок в тонкую кишку.
Больной остается в отделении интенсивной терапии до тех пор, пока не исчезнет риск органной недостаточности, гиповолемического шока и сепсиса.
Хирургическое вмешательство
Если причиной острого панкреатита стали заблокированные желчные или панкреатические протоки, тогда применяют эндоскопическую процедуру по открытию или расширению данных протоков.
В случае блокировки протоков желчными камнями врачи рекомендуют удалять желчный пузырь.
Народные методы
Острый приступ панкреатита возникает внезапно и развивается очень быстро. Для его диагностики и терапии необходимы сложные обследования, современная медицинская аппаратура, медикаменты, солидный профессиональный опыт и условия стационара.
Учитывая скорость развития осложнений при данной патологии, применение народных методов приведет к потере драгоценного времени, что чревато смертельным исходом.
Использовать народные средства можно будет после купирования острых симптомов, и только по согласованию с врачом.
Диета после лечения
Покинув стены больницы, необходимо продолжить восстановление организма после приступа панкреатита. роль здесь принадлежит диете:
- Прекратите пить спиртное. Если не можете сделать это самостоятельно, воспользуйтесь специальными программами по избавлению от зависимости.
- Бросьте курить. Если вы не курите, то не начинайте.
- Выберите диету с низким содержанием жира, обилием свежих фруктов и овощей, цельного зерна, употребляйте нежирное мясо.
- Пейте больше чистой воды.
Прогноз и профилактика
Острый приступ панкреатита вызывает сильную кратковременную боль. В зависимости от тяжести приступа, его можно вылечить в стационаре в течение 1-2 недель.
Частые и рецидивирующие вспышки заболевания приводят к хроническим проблемам и осложнениям.
Своевременное лечение, посильные физические нагрузки, здоровый образ жизни позволят вам исключить риск возможных рецидивов, жить комфортно и без боли.
Источник: https://podzhelud.ru/pankreatit/vf/ostryj
Острый панкреатит: диагностика, симптомы и лечение
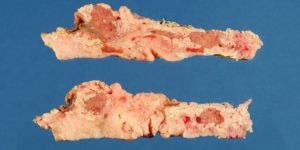
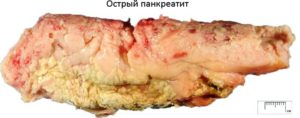
Клинический вариант болезни, при которой почти молниеносно развивается воспалительный процесс в поджелудочной железе, называется острый панкреатит. Возникновение заболевания, возможно по различным причинам.
Но феномен заключается в том, что эти причины приводят к провоцированию активации панкреатических ферментов ещё до выхода их в пищеварительный канал, то есть внутри органа.
При таком развитии событий агрессия ферментов направляется на клетки самой железы, вызывая переваривание тканей собственного органа, что без врачебного вмешательства впоследствии грозит ей некрозом.
Классификация острого панкреатита:
- Остро развившийся отек железы.
- Острый геморрагический некроз поджелудочной железы.
- Гнойная форма панкреатита.
Кроме того, выделяют лёгкую и тяжёлую формы заболевания.
Лёгкая форма острого панкреатита
При этом состоянии воспаление не отмечается, орган отёчный, но незначительно. Дальше будут возникать мелкие очажки некроза, которые не обнаруживаются даже диагностической аппаратурой – безболевой вариант. Функция железы почти в норме. Легко поддаётся лечению, после которого не остаётся осложнений. Имевшиеся незначительные патологические изменения, проходят полностью.
Тяжёлая форма острого панкреатита
Здесь уже имеет место разрушение не только железы, но и соседствующих с ней тканей. Более того, даже дистанционно отдалённые органы подвергаются осложнениям, которые, как и железа, получают повреждения, нарушающие их функции до развития частичной или полной недостаточности.
https://www.youtube.com/watch?v=0TUzrBR-JFo
Некроз самой железы может быть:
- Мелкоочаговым – когда страдает около 30% органа.
- Крупноочаговым – с поражением 30–50% ткани.
- Субтотальным – сопровождающимся некрозом 50–75% ткани.
- Тотальным – с выходом из строя более 75% железы.
Клиника острого панкреатита, симптомы
Болевой синдром, манифестирующий приступ, не спутаешь с таковым среди любых иных заболеваний.
Начинается он в верхней половине живота в подложечной области, где быстро принимает опоясывающий характер, распространяясь на поясницу и зачастую иррадиируя в левую лопатку. Больной не может лежать на спине.
Очень редко этой кинжальной боли предшествует ощущение непонятного дискомфорта с небольшими по времени нечёткими тупыми болями в животе и жидкий стул.
Основные симптомы проявятся вслед за началом омертвения тканей органа. Тогда уже сопутствовать болезни будут тошнота, мучительная рвота, после которой больной облегчения не чувствует. Упорное вздутие живота с задержкой отхождения газов из-за нарушенной перистальтики кишечника, частый жидкий стул.Обезвоживание организма (гиповолемия) из-за рвоты, поноса и интоксикации (гипертермия до 38-39 градусов, ознобы) приводят к нарушению микроциркуляции крови вследствие её сгущения, что нарушает доставку кислорода к тканям. Этим усугубляется общее состояние больного, нарушаются функции отдалённых органов. Нарастают одышка и тахикардия.
Болевой синдром, возникающий остро, и гиповолемия ведут к падению артериального давления, кожные покровы становятся бледными с синюшным оттенком. Возможны точечные кровоизлияния (петехии) на различных участках тела. Дальнейшее снижение давления и боль приводят к шоку.
Этиология
Причины острого панкреатита многообразны, но все гастроэнтерологи сходятся во мнении, что основными факторами являются увлечение алкогольными напитками, курение и употребление в пищу жирных, острых, солёных и пряных продуктов. Но и без этого есть ещё чему спровоцировать заболевание. Несомненна связь с желчнокаменной болезнью печени. К панкреатиту также приводят общие инфекции организма и заражение бактериальной флорой кишечника.
Нельзя исключить травмы железы, как бытового характера, так и нанесённые ей во время оперативных вмешательств на органах брюшной полости. Систематический приём мочегонных препаратов, гормонов, некоторых других лекарств также могут стать пусковым крючком болезни. Наследственность и врождённый дефект органа опять же служат причиной панкреатита.
Патогенез
Основная теория патогенеза – ферментативная. Железа вырабатывает секрет, без которого не протекал бы нормально процесс пищеварения. Активируется поджелудочный сок в двенадцатиперстной кишке, куда попадает по специальному протоку.
Но для пищеварения нужна ещё и желчь, которая также по своим протокам поступает в начальный отдел тонкого кишечника. И панкреатический и желчный протоки соединяются между собой, образуя общий канал. В обычном состоянии ферменты железы приходят в активность вне органа, соединяясь с желчью в двенадцатиперстной кишке.
В норме желчь стекает только в кишечник. В случаях, когда по разным причинам она начинает попадать в протоки поджелудочной железы, ферменты последней активируются раньше времени и начинают переваривать собственный орган. Процесс острого воспаления поджелудочной железы пошёл.
Течение и осложнения болезни
Уже говорилось выше, что при лёгком варианте течения панкреатита, когда имеет место лишь незначительный отёк органа, а симптоматика настолько скудна, что на неё и внимания не все обращают, вовремя начатое лечение сулит полное исчезновение патологических изменений в железе.
Другое дело, когда поражается значительный участок железы и ферменты активируются и ведут разрушительную работу в самом органе и на удалённых от него участках организма. Здесь будут преобладать патологические изменения многих систем вплоть до лёгочной ткани, почек и сердечно-сосудистой системы.
В теле самой железы могут образовываться так называемые псевдокисты, где скапливается воспалительный секрет, который при адекватной терапии быстро рассасывается без последствий.
В системе кишечного тракта возможны кровоизлияния на почве эрозий и язв, которые могут осложниться внутрибрюшным кровотечением. Заболевание приводит и к возникновению абсцессов поджелудочной железы, флегмон.
Шок, причина которого – выраженный болевой приступ, ведёт к стенокардии и ишемии миокарда с появлением аритмий, которые ещё больше усугубят ситуацию.
Тяжелейшее осложнение произойдёт при нарушенной свёртываемости крови под влиянием токсинов – диссеминированное внутрисосудистое свёртывание крови (ДВС-синдром), при котором возникнут массивные кровотечения (лёгочные, желудочные, маточные, другие).
Гнойный оментобурсит различных отделов брюшной полости.
Тяжёлое течение острого панкреатита быстро приводит к нарушению жизнедеятельности всех систем организма с развитием недостаточности органов.
Специфические проявления острого панкреатита
Из признаков, характерных для данного заболевания можно отметить появление синюшных пятен в области железы, говорящих о геморрагическом процессе в органе.
Будет уместен здесь и пример болевого синдрома, уже рассмотренный нами выше. Болезненность в левом подреберье, где проецируется хвост железы.
Зачастую, пальпируя живот, не удаётся выявить пульсацию брюшного отдела аорты, что может быть следствием вздутия или появлением инфильтрата поперечно-ободочной кишки.
Диагностика острого панкреатита
Уже при осмотре пациента и выяснения жалоб можно заподозрить наличие данного заболевания. Кожа бледная сероватого оттенка, при тяжёлом течении болезни – жёлтая. Выраженная синева губ, пальцев рук и ног.
При пальпации определяется характерная болезненность в эпигастральной области живота с распространением на спину. Обычно живот мягкий, но если процесс зашёл далеко, будет иметь место напряжение брюшной стенки.
Вздутый живот с кровянистыми пятнами на теле позволяет в диагнозе утвердиться.
В анализах крови присутствуют все признаки воспаления – ускоренная СОЭ (скорость оседания эритроцитов), большое количество лейкоцитов, палочкоядерных нейтрофилов, очень высокий показатель гемоглобина, говорящий о потере значительного количества жидкости.
Подтвердит диагноз основной лабораторный показатель процесса – повышенная амилаза или диастаза в моче.При биохимическом исследовании амилаза будет повышена и в крови вместе с липазой и трипсином. Нарушения в показателях электролитного равновесия также скажут в пользу панкреатита в тяжёлой форме. Об этом же будут свидетельствовать повышенное количество билирубина и С-реактивного белка. Растёт и количество глюкозы; чем выше её уровень, тем тяжелее заболевание.
УЗИ, рентгенография брюшной полости, КТГ (компьютерная томография), магнитно-резонансная томография, все они помогают уточнить характер процесса, определить степень поражения железы, наличие участков некроза, камней в протоке, кист и злокачественных опухолей. Ещё один метод инструментального обследования с введением специального инструмента в полость живота, лапароскопия, даёт возможность глазами оценить состояние органа и при наличии жидкости забрать её для исследования.
Лечение острого панкреатита
При данном заболевании необходимо помещение больного в стационар. Но помочь ему можно и нужно ещё до приезда скорой помощи.
С целью купирования спастических болей, которые могут вызвать шок, окажется полезным медикамент спазмолитического свойства – Но-шпа. На область железы положить грелку со льдом, которая поможет уменьшить воспаление, тем самым также утишив боль. Никакой пищи! Она спровоцирует рецидив, повторный приступ.
Врачи скорой помощи, правильно расценив состояние пациента, и верно поставив предварительный диагноз, повторно введут спазмолитики и добавят обезболивающие препараты. Уже на дому бригада начнёт проводить инфузионную терапию физиологическим раствором, с добавлением в него церукала для снятия рвоты.
В больнице внутривенные вливания продолжат, дополнив их реополиглюкином, раствором Рингера-Лока и другими кровезаменителями. Тем самым добиваются эффекта восполнения кровеносного русла и дезинтоксикации.
Применением диуретиков постепенно снимают отёк поджелудочной железы и убыстряют выведение из крови токсинов. Тяжёлый панкреатит требует назначения антибактериальных средств. С целью подавления переваривания железы собственными ферментами вводятся ингибиторы протеолитических ферментов типа контрикала. Обязательно назначаются витамины.
Продолжающаяся голодная диета только на четвёртый день расширяется питьевым режимом. Всё предыдущее время питание только парентеральное – внутривенно вводятся различные питательные среды. Затем, по затиханию острого процесса, разрешается больному принимать в небольшом количестве пищу естественным путём; сначала это будет простокваша, затем стол 5-П (панкреатический).
Хирургия в повестку дня войдёт при диагностировании деструктивного панкреатита или же при отсутствии должного эффекта от консервативного лечения. Чаще делаются операции с использованием лапароскопа, позволяющего эвакуировать инфицированную жидкость.
Этим же методом проводится дифференциальная диагностика панкреатита с иными заболеваниями. При онкологии выполняется лапаротомия, то есть вскрытие брюшной полости от концевого отростка грудины до паха. Ревизуется брюшная полость на предмет метастазов, опухоль удаляется.
Ни один народный метод лечения здесь неприменим.
Осложнения острого панкреатита
| Нарушения со стороны лёгких и плевры | Абсцессы в животе |
| Недостаточность почечно-печёночная | Гнойный характер болезни |
| Осложнения со стороны сосудов и миокарда | Флегмоны |
| Кровотечения желудочные и из язв кишечника | Образование свищей в железе |
| Перитонит | Воспаление вен |
| Желтуха | Кровотечения |
| Изменения в психическом статусе | Образование опухолей |
| Тромбообразование | Свищи в желудке и кишечнике |
| Воспаление перикарда (сердечная сумка) | Заражение крови – сепсис |
Прогноз заболевания
Тяжёлая форма течения острого панкреатита, особенно деструктивный его характер не исключает летальный исход, который может наступить уже в первые часы-дни заболевания от болевого шока или коллапса. В дальнейшем ничего хорошего не принесут осложнения, перечисленные выше.
Почти всегда воспалению подвергаются органы, соседствующие с железой. Токсические вещества, которые всасываются из участков некроза железы и нарушение при этом процесса пищеварения, могут рассматриваться как причины повторного острого панкреатита.
Значит, теперь снова лихорадка, потеря в весе, нарастание малокровия, нарушение всех видов обмена. Снова возможность получения или утяжеления сахарного диабета. В последнем случае смерть может наступить от диабетической комы.
Впрочем, в остром периоде делать какие-то прогнозы затруднительно. Можно лишь сказать, что в молодом возрасте они более обнадёживающие, нежели у пожилых людей.При бурном развитии болезни, да ещё с явлениями шока, сердечно-сосудистой и почечной недостаточности уверенность в благоприятном исходе заболевания уменьшается кратно.
И очень тяжело переживается больным запущенный панкреатит после оперативного вмешательства на железе.
Каждые мужчина и женщина, молодёжь и пожилые люди должны знать: залог жизни без панкреатита – профилактика
И это средство до банальности просто:
- Даже если вы взрослый человек, не пейте часто и помногу спиртных напитков, не запивайте их водой.
- Не курите.
- Ведите здоровый образ жизни, старайтесь провести больше времени на свежем воздухе.
- Не перегружайте себя тяжёлой физической работой.
Ещё одно условие – наладьте правильный домашний режим питания – не ешьте жирного, употребляйте только лёгкую пищу, ваш стол должен быть всегда таким, лёгким: добавляйте больше овощей и фруктов.
Нужно меньше есть сдобы и, вообще, сладостей; не питайтесь всухомятку; меньше кофе и больше некрепкого чая; никаких сарделек и прочих сосисок. И тогда у вас даже мысль о панкреатите не сможет возникнуть.
Источник: https://pankreatsindrom.ru/pankreatit/ostryj-simptomy-lechenie.html
Острый панкреатит: симптомы, диагностика, лечение и осложнения

При панкреатите ткани поджелудочной железы воспалены, и начинается их разрушение. Существует острая и хроническая формы. В первом случае от патологии можно полностью избавиться, со вторым видом бороться нужно всю жизнь. Среди всех патологий ЖКТ, острая форма панкреатита занимает 3 место, пропуская вперед аппендицит и холецистит.
Симптомы чаще встречаются у мужчин-алкоголиков в возрасте 40 лет. Если его причина желчекаменная болезнь, то средний возраст пациентов 65-70 лет.
Что представляет собой заболевание
Это воспалительно-некротическая патология, возникающая из-за ферментативного аутолиза, который могут спровоцировать разные причины. Все, к чему приводит воспалительный процесс в поджелудочный, носит вторичный характер. Самопереваривание органа — быстрое и опасное, с фазным протекание и частыми рецидивами.
Патологические изменения чаще всего связаны с:
- травмированием ацинозных клеток;
- избыточной выработкой ферментов;
- давлением в протоках, что вызывает сложности в оттоке панкреатического секрета;
- выбросом в орган веществ, активирующих активность ферментов.
Острый панкреатит, симптомы которого всегда внезапные, может спровоцировать как механическая травма, так и злоупотребление вредной пищей, вариантов много. Чаще всего алкоголь и чревоугодие способствуют тому, что орган начинает активно вырабатывать ферменты, чтобы те по протокам попали в кишечник и начали процесс пищеварения.
При поджелудочной недостаточности в ее протоках образуются белковые пробки, что приводит к прониканию секрета в ткани органа, провоцируя воспалительный процесс. При распаде ацетальдегида, который происходит при употреблении алкоголя, наступает острый панкреатит алкогольного типа.
При камнях в желчном пузыре забивается общая ампула с поджелудочной железой, где встречаются эти протоки, чтобы совместно попасть в кишечник. Закупоренная ампула не дает панкреатическому секрету выйти из протоков, это приводит к повышению давления в них и забросе ферментов снова в поджелудочную, а также к острому билиарному панкреатиту.
В домашних условиях невозможно установить причину патологии, поэтому больного кладут в стационар. Только убрав первопричину, можно восстановить работу органа. Это убирает болевой синдром и другие негативные симптомы.
Факторы развития
Спровоцировать приступ острого панкреатита могут следующие факторы:
- алкоголизм, курение, неправильный рацион с преобладанием в нем жирных, острых блюд;
- камни в желчном пузыре;
- вирусная или бактериальная инфекция;
- механическая травма органа;
- операция на желчных или поджелудочных путях;
- длительное лечение кортикостероидами, тиазидными диуретиками или другими лекарствами, которые угнетают работу поджелудочной железы и разрушают ее клетки;
- аномальное развитие органа;
- наследственность;
- муковисцидоз;
- воспаление в ЖКТ.
Виды
Острую форму панкреатит делят на два основных типа по степени протекания:
- Легкий, когда поражения органа и всех систем минимальные, и преимущественно выражены в интерстициальном отек самой железы. Такая стадия легко лечиться и прогноз для больного самый благоприятный.
- Тяжелый, при котором поражения органа и тканей выраженные с осложнениями местного типа, как некроз, инфицирование, абсцесс, киста. Этот вид патологии сопровождается:
- отечностью железы и околопанкреатического пространства, при этом они могут быть без грануляционных или фиброзных стенок;
- панкреонекрозом с возможностью инфицирования всех тканей, зона поражения может быть ограниченной или разлитой с полным отмиранием паренхимы и перипанкреатических клеток, если добавиться инфекция и гной, то это смертельно для больного;
- ложной кистой, когда панкреатический секрет скапливается в окружении фиброзных стенок или грануляций на фоне приступа, может формироваться в течение месяца;
- абсцессом, когда ткани органа и близлежащие ткани поражаются большим количеством гноя.
Проявления болезни
Острый панкреатит, лечение которого должно быть незамедлительным, чтобы не допустить запущенной формы, всегда имеет выраженный болевой синдром сильной интенсивности вверху живота. Боль может иррадиировать в спину, сердце. При этом больного тошнота мучает рвота.
Даже после обильной рвоты облегчение не наступает. Слабость становится более выраженной, может участиться сердцебиение. Симптомы при обострении хронического панкреатита и острой форме патологии схожие:
- сильнейшая боль в области поджелудочной железы, которая может привести к шоковому состоянию;
- полностью отсутствует аппетит, что приводит к снижению массы тела, если патологию не лечить;
- тошнота и рвотные позывы;
- метеоризм;
- вздутый живот;
- сильная слабость;
- тахикардия;
- высокая температура.
При обострении панкреатита симптомы могут быть индивидуальными и зависеть от особенностей организма больного и причин, которые привели к такому состоянию.
Как помочь во время приступа
Неважно у кого случился приступ: у взрослого, ребенка или у беременной женщины, всем им показана срочная госпитализация в хирургическое или реанимационное отделение. Врачи смогут в кратчайшие сроки оказать квалифицированную помощь и купировать опасный и болезненный приступ.
Пока едет бригада неотложной помощи больному нельзя ничего кушать, т. к. это будет способствовать активации ферментов и разрушению и без того пострадавшего органа. Желательно даже не пить, только смачивать губы ваткой, пропитанной водой.
С лекарствами лучше не экспериментировать, особенно ферментными. При невыносимой боли можно принять спазмолитическое средство — Метацин или Дицетел. Их можно дополнить или заменить на Баралгин или Нурофен. Холодный компресс пока не нужно ставить, т. к. пока неизвестная причина патологического состояния это может стать причиной сосудистого спазма и спастических болей.
Чем быстрее пациент окажется у врача, тем меньше последствий для его организма и более положительный прогноз. Ждать скорую нужно лежа с подогнутыми к груди ногами, это облегчит боль.
Современные методы диагностики
Нарушение внешнесекреторной и внутрисекреторной деятельности органа во время острого приступа проверяют комплексно. Для этого используют:
- Анализ крови общего типа для проверки уровня лейкоцитов и сгущена ли кровь из-за обезвоживания.
- Анализ крови биохимического типа, чтобы определить уровень плазмы, трипсина и липазы. Если количество кальция будет уменьшено, то речь может идти об асептическом некрозном поражении. Это крайне тяжелая форма болезни. При росте печеночных трансаминаз диагностирую прямое поражение печени. Объём циркулирующей крови становится меньше, может вырасти уровень билирубина. Если орган поражен тотально или от некроза пострадали островки Лангерганса, организм не может вырабатывать инсулин, что приводит к гипергликемии, когда количество глюкозы в крови становится критическим.
- Анализ мочи на обнаружение амилазы.
- Инструментальная диагностика проводится с помощью:
- радиографа, чтобы выявить возможную застойную пневмонию, жидкости в плевральных полостях или нарушение подвижности диафрагмы из-за роста внутрибрюшного давления, раздутость кишечника;
- УЗИ, показывающего текущее состояние органа, его размер, полости с жидкостью, ее наличие в брюшине, проверку других органов, особенно, печени и желчевыводящих путей;
- фиброгастродиуоденоскопа для проверки язвенных поражений и воспалительного процесса в двенадцатиперстной кишке и в каком состоянии сосочек;
- ангиографа, чтобы проверить сосуды органа;
- томографа, показывающего поджелудочную в срезах;
- лапароскопа, который проникает в брюшину и позволяет осмотреть ее изнутри.
Терапия острого панкреатита
В таком состоянии больному оказывают терапевтическое и/или хирургическое лечение. В тяжёлых случаях, это будет комплекс мероприятий, чтобы спасти жизнь человека с минимальными последствиями для здоровья.
Терапевтическое
Оно строится на следующих мероприятиях:
- Новокаиновой блокаде и спазмолитиках, чтобы убрать сильный болевой синдром.
- Голоде и холодном компрессе на зону проекции органа, чтобы уменьшить ее активность. Желудок полностью очищают от остатков пищи, а кормление осуществляют парентерально.
- Прописывают ингибитор протонной помпы и антацид, а также деактиваторы выработки ферментов — ингибитор протеолиза.
- При необходимости корректируют гомеостаз капельницами солевого и белкового раствора. Это приводит водно-электролитный, кислотно-основной и белковый баланс в норму.
- Проводят дезинтоксикационное лечение.
- При инфекционном поражении или для его профилактики используют антибиотики широкого спектра действия в увеличенных дозировках.
Хирургическое
Оперативное вмешательство показано при:
- камнях в желчевыводящих путях;
- сильной отечности органа и тканях около нее;
- панкреатическом некрозе, кистах, абсцессах.
Хирургические операции при остром приступе панкреатита проводят:
- эндоскопическим дренированием;
- марсупиализация кисты;
- цистогастростомией и т. п.
При некрозе с учетом размера поражения используют некрэктомию или полное удаление органа. При закупорке камнями протоков проводят из оперативное удаление. Любая хирургия — это критическая мера, когда врач знает, что консервативная терапия окажется неэффективной или есть риск ухудшения самочувствия больного вплоть до смерти.
После процедуры врачи не только восстанавливают больного, но и проводят профилактику гнойно-септических образований.
Рекомендованная диета
После купирования приступа, когда больному был показан только голод, питание строят на щадящих принципах для всего ЖКТ, состоящих из:
- физиологического уровня всех основных составляющих рациона как белки, липиды и углеводы;
- повышенного количества жиро- и водорастворимых витаминных комплексов;
- минимального потребления любых веществ, которые раздражают кишечник;
- полный отказ от соленых, острых пряных и копченых блюд, продукции фаст-фуда.
Вся пища, отварная или приготовленная на пару, которую нужно измельчить до пюреобразного состояния. Кушать только в теплом виде, холодное и горячее запрещено. Дневной рацион должен быть дробным в 5-6 приемов пищи.
Возможные осложнения
Самыми опасными считаются невротические очаги и расплавление органа массивного типа — панкреонекроз. Это может привести к острой сердечно-сосудистой, дыхательной и почечной недостаточности, что заканчивается летальным исходом в первые дни приступа.
Через 7-10 дней может возникнуть инфекционное поражение как в органе, так и в тканях рядом. Это приводит к смерти в 30% случаев. При тяжелой острой форме патологии нередко слизистая кишечника поражается язвами, которые приводят к кровотечению.
Прогноз при остром панкреатит зависит от степени патологии, имеющихся осложняющих факторов, правильности терапии и соблюдения пациентом врачебных рекомендаций.
Как избежать развития болезни
Базовым профилактическим мероприятие острого панкреатита является сбалансированный и правильный рацион без алкогольных напитков, курения. Иногда можно кушать острую и жирную пищу, но крайне редко и в минимальных количествах.
Не всегда от острого панкреатита страдают только злостные алкоголики. Обычному человеку хватит пышного застолья и тандема из алкоголя и жирных, острых, копченых блюд. Поджелудочная не выдержит такой нагрузки, что закончится острым приступом.
Важно следить за своим здоровьем и регулярно проходить медицинские осмотры. Активный образ жизни, регулярные спортивные занятия укрепят весь организм и сработают, как отличный профилактический механизм острого панкреатита.
Источник: https://podzeludkom.ru/bolezni/ostryy-pankreatit/