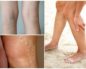
Острый тромбофлебит поверхностных вен
Острый тромбофлебит поверхностных вен — нижних конечностей, причины, симптомы, лечение, фото
Острый тромбофлебит – воспаление венозных стенок, спровоцированное очагом инфекции вблизи пораженного сосуда. В просвете вены образуется тромботическая масса.
Этот тромб увеличивается, угрожая при отрыве продвижением в просвет легочной артерии. Чаще всего от тромбофлебита страдают ноги, реже верхние конечности.
Чаще всего острый тромбофлебит поверхностных вен нижних конечностей появляется на фоне варикоза.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Кроме этого, могут быть следующие причины появления патологии:
- инфекционные заболевания, сепсис;
- обширные травмы конечностей;
- последствия хирургической операции в зоне прохождения главных венозных стволов;
- продолжительный послеоперационный период постельного режима;
- патологии сердца и сосудов;
- гемиплегия и гемипарез;
- прием гормональных противозачаточных препаратов;
- онкологическое поражение (паранеопластический синдром);
- лишний вес;
- злоупотребление алкоголем и курением;
- осложненные беременность и роды;
- аллергия.
В 20% случаях к поражению поверхностных вен присоединяется тромбоз глубоких вен.
Провоцирующими факторами тромбофлебита верхних конечностей обычно становится длительное нахождение в вене катетера или многочисленные пункции для введения лекарства, гнойные раны и травмы рук.
Причины повышенного тромбообразования объединяются в триаду Вирхова.
Она включает в себя:
- нарушение структуры стенки вен;
- замедление кровотока;
- повышенную свертываемость крови.
Спровоцировать тромбофлебит у пациента, имеющего варикоз венозной системы, может обычное ОРЗ. Это заболевание возникает в любом возрасте, начиная с 17 лет и старше. Наибольший процент заболевших находится в возрастной категории от 40 до 46 лет.
Симптомы
Чаще всего поражение локализуется в верхней и средней трети голени, а также в нижней трети бедра.
Симптомы острого тромбофлебита поверхностных вен:
- гиперемия и отек кожи по ходу пораженной вены без увеличения объема конечности;
- повышение температуры до 39⁰С;
- общее недомогание, слабость;
- инфильтраты на протяжении тромбированной вены;
- болезненность при движении сустава во время ходьбы или движения руками вследствие воспаления подкожной клетчатки;
- при осмотре в области вены пальпируется протяженный инфильтрат, спаянный с соседними тканями и вызывающий болевые ощущения;
- при осложненном течении болезни наблюдаются воспалительные заболевания лимфатической системы: лимфаденит, лимфангиит.
Если тромбофлебит имеет ограниченную локализацию, то поражение конечности происходит на небольшом участке вены. При мигрирующей форме тромбофлебита возникает большое количество мелких очагов поражения вены на всей конечности.
Восходящая форма тромбофлебита характеризуется вовлечением в процесс проксимальных отделов вен. Осложнениями тромбофлебита подкожных вен могут быть их нагноения, образование абсцесса, флегмоны под кожей.
К концу первой недели от начала заболевания гиперемические явления и отечность кожи уменьшаются.
Дальнейшее развитие патологии имеет следующие варианты течения болезни:
| Стабилизация процесса | Воспалительные явления купируются, прекращается образование тромба, могут быть повреждения клапанного аппарата вены. |
| Развитие осложнений | По большой подкожной вене распространяется восходящий тромбофлебит, флотирующий тромб вызывает эмболию легочной артерии, метастатические абсцессы легких, возникает тромбоз глубоких вен. |
При переходе тромбофлебита в подострое состояние характерны самопроизвольные боли в пораженном участке конечности, не зависящие от пальпации вены.
В случае хронического тромбофлебита при нагрузках или пальпации незначительная болезненность сохраняется на всем протяжении образовавшегося тяжа.
Последствиями хронической формы тромбофлебита становятся трофические поражения кожи и других тканей конечности.
Диагностика
Диагностика поверхностного тромбофлебита проводится врачом – флебологом, хирургом на основании клинических признаков заболевания с двух сторон, от стопы до зоны паха. Он обращает внимание на наличие варикоза в анамнезе, на степень изменения окраски кожного покрова, смотрит, имеется ли гиперемия и гипертермия.
Могут быть назначены лабораторные исследования:
- клинический анализ крови на уровень СОЭ и лейкоцитоз;
- коагулограмма;
- тромбоэластограмма;
- С-реактивный белок;
- уровень протормбинового индекса;
- прочие показатели, характеризующие систему свертывания крови.
Инструментальные методы диагностики тромбофлебита:
| Дуплексное сканирование | Определяет проксимальную границу распространения тромба, степень его организации, проходимость вен, состояние клапанов сосудов. |
| Флебологическое исследование | Проводится в результате распространения тромба, а также при затруднении интерпретации результатов дуплексного сканирования. |
При инструментальной диагностике отмечается ригидность тромбированного участка вены, неоднородность его просвета, отсутствие кровотока.
Тромбофлебит необходимо дифференцировать от таких заболеваний, как:
- рожистое воспаление;
- лимфангиит;
- узловая эритема;
- дерматиты различной этиологии.
Лечение острого тромбофлебита поверхностных вен
В большинстве случаев этой патологии общее пациента остается вполне удовлетворительным, что создает у него ложное представление о степени опасности заболевания, возможности самолечения.
Больной обращается к врачу тогда, когда патология принимает осложненные формы: тромбоз глубоких вен или восходящую форму тромбофлебита.
Общие принципы лечения тромбофлебита:
- максимально быстрое воздействие на тромбированный очаг воспаления для того, чтобы предотвратить его дальнейшее распространение;
- предупреждение перехода процесса образования тромбов на глубоко расположенные вены, снижение риска флотации тромба в легочную артерию;
- профилактика повторных случаев тромбоза;
- гибкая вариативность методов лечения, зависящая от динамики развития патологического процесса.
Консервативное
Показания к проведению такого лечения — острые тромбозы поверхностных вен плеча и предплечья, тромбофлебиты вен, не измененных варикозом, распространенных в нижней части пораженной конечности. Острый, подострый и хронический тромбофлебит лечится в амбулаторных условиях. В осложненных случаях лечение проводится в условиях стационара.
Соблюдение постельного режима в остром периоде заболевания обязательно. При этом пораженная конечность находится в возвышенном положении.
Местно применяются:
- компрессы с мазью Вишневского, Бутадионовой, Гепароидной, Гепариновой мазями;
- полуспиртовые компрессы, компрессы с 30% раствором Димексида;
- воздействие холодом;
- эластическое бинтование для ускорения оттока крови, призванное не допустить дальнейшее развитие тромбоза.
Группы лекарственных препаратов, применяемых для лечения:
| Препараты для улучшения микроциркуляции крови и ее реологических свойств | Флекситал, Теоникоп, Трентал. |
| Ингибиторы адгезивно – агрегационной функции тромбоцитов | Индометацин, Аспирин, Курантил. |
| Препараты для коррекции венозного кровотока | Эскузан, Детралекс, Троксевазин, Венорутон. |
| Препараты для обезболивания, снятия воспаления, жара | Анальгин, Реопирин, Бутадион. |
| Десенсибилизаторы | Супрастин, Димедрол. |
| Антикоагулянты, применяемые в редких случаях при выраженной гипертромбинемии | Неодикумарин, Фенилин, Пелентан, Фраксипарин, Гепарин. |
| Антибиотики | Если имеется воспалительный процесс. |
После купирования симптомов острого процесса больному назначается физиотерапия. Она проводится для ускорения рассасывания инфильтратов и тромбов.
Физиотерапевтические процедуры:
- ионофорез калия йодида, Гепарина, Трипсина, Химотрипсина;
- УВЧ;
- лампа-соллюкс;
- диатермия.
На протяжении двух месяцев периода реабилитации пациентам показано ношение лечебного трикотажа и применение эластического бинта для пораженной конечности.
Эта мера сочетается с приемом препаратов флебодинамического действия (Рутозид, Диосмин, Троксерутин).
Радиочастотная облитерация при остром тромбофлебите поверхностных вен
Хирургическое
Особенность хирургического лечения – положение больного на операционном столе с опущенным ножным концом.
Анестезия проводится различными методами:
- местная анестезия;
- проводниковая анестезия;
- перидуральная анестезия;
- внутривенный наркоз;
- интубационный наркоз.
| Показания к оперативному вмешательству: |
В трех последних случаях операция проводится в экстренном порядке, в остальных случаях хирургическое вмешательство планируется заранее с проведением предоперационной подготовки и специального обследования. |
| Противопоказания к хирургическому лечению: |
|
Методика проведения операции:
- Большая подкожная вена в области устья выделяется, пересекается, ее ствол перевязывается.
- Для самостоятельного извлечения во вскрытом просвете вены обнаруженного тромба, который выходит за уровень остиального клапана, оперируемый на вдохе делает задержку дыхания, при общем наркозе эту функцию берет на себя анестезиолог.
- При неудачной попытке «рождения» тромба выполняется тромбоэктомия при помощи баллонного катетера.
- Проверяется кровоток в подвздошной и бедренной вене.
- Хирург прошивает и перевязывает культю большой подвздошной вены, обращая особое внимание на ее длину. В длинной культе возможно повторное образование тромба, что является угрозой развития легочной эмболии.
При наличии индивидуальных показаний спустя 2 — 12 недель проводится второй этап хирургического вмешательства – удаление конгломератов варикозных узлов и венозных стволов с тромбами. Диапазон проведения второго этапа операции зависит от наличия или отсутствия поражений кожи трофического характера, минимизации локального воспаления.
В реабилитационный период после хирургического вмешательства входит дезагрегатная терапия на протяжении 10 — 15 дней, ношение компрессионного белья и применение эластичного бинта в течение 2-3 месяцев. Больному показано выполнение упражнений лечебной физкультуры.
При появлении симптомов острого тромбофлебита поверхностных вен нужна консультация специалиста, обследование и проведение консервативного или хирургического лечения под наблюдением врача.
Источник: http://serdce.hvatit-bolet.ru/ostryj-tromboflebit-poverhnostnyh-ven.html
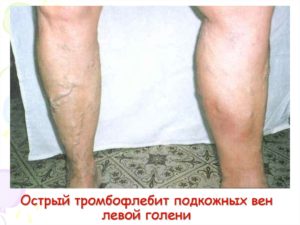
Тромбофлебит
Тромбофлебит — это воспалительный процесс во внутренней венозной стенке с формированием тромба. Характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. При распространении тромбофлебита на глубокие вены возможно возникновение такого грозного осложнения как ТЭЛА.
Диагностировать тромбофлебит помогают характерные клинические симптомы, данные ультразвукового ангиосканирования, УЗДГ вен, реовазографии. Консервативное лечение тромбофлебита направлено на предупреждение его распространения и рассасывание образовавшегося тромба. Современное хирургическое лечение позволяет удалить пораженную вену вместе с тромботическими массами.
Тромбофлебит характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. В большинстве случаев требует оперативного лечения ввиду высокой вероятности развития грозных последствий: септических осложнений, отрыва тромба, ведущего к тромбозу глубоких вен или тромбоэмболии ветвей легочной артерии.
Тромбофлебит может протекать остро или хронически. Если в период манифестации острого тромбофлебита пациент не получал адекватного лечения, велика вероятность того, что болезнь примет хронический рецидивирующий характер. Нередко острый тромбофлебит переходит в хронический даже при своевременной адекватной терапии. По характеру патологического процесса выделяют негнойный тромбофлебит.
Причины
При определенных условиях тромбофлебит может развиться в венах любой локализации, однако, чаще всего патологический процесс возникает в сосудах нижних конечностей. Как правило, тромбофлебит поражает варикозно расширенные поверхностные вены.
Примерно в 10% случаев в процесс, наряду с поверхностными, вовлекаются глубокие вены.
В развитии тромбофлебитов различной локализации имеет значение целый ряд факторов: изменение состава крови и повышение ее свертываемости, замедление кровотока, повреждение венозной стенки любого генеза (травмы, заболевания, эндокринные и нейротрофические расстройства).
Существует опасность развития тромбофлебита при следующих заболеваниях и состояниях:Острый тромбофлебит поверхностных вен чаще всего локализуется в варикозно расширенных венах верхней трети голеней и нижней трети бедер. Примерно в 95% случаев поражается ствол большой подкожной вены и ее притоки.
Пациент жалуется на острую тянущую боль по ходу пораженной вены, усиливающуюся при ходьбе. Возможно повышение температуры до 37,5-38°С. Отмечается гиперемия в виде полос.
При пальпации тромбированной вены определяется местное повышение температуры, уплотненный болезненный тяж.
Острый тромбофлебит поверхностных вен может развиваться в двух направлениях. При благоприятном течении явления тромбофлебита постепенно исчезают (выздоровление наступает в срок от 10 дней до 3 и более месяцев). У большинства больных просвет вены в последующем восстанавливается, у некоторых пациентов исходом становится полная облитерация поврежденного сосуда.
Возможен неблагоприятный вариант развития заболевания. В этом случае процесс захватывает глубокие вены или распространяется проксимально (восходящий тромбофлебит). Опасность тромбоза глубоких вен увеличивается при варикозной болезни, сопровождающейся клапанной недостаточностью перфорантных вен (сосудов, соединяющих глубокие и поверхностные вены).
При распространении процесса на глубокие вены развивается тромбофлебит глубоких вен (флеботромбоз), клиническая симптоматика которого зависит от локализации тромба. В ряде случаев флеботромбоз протекает бессимптомно.
Следует учитывать, что тромбофлебит глубоких вен – серьезное заболевание, представляющее опасность для жизни больного. Самым грозным осложнением флеботромбоза является тромбоэмболия легочной артерии.
Исходом заболевания может стать хроническая венозная недостаточность.
Острый поверхностный и глубокий тромбофлебит нижних конечностей, как правило, возникает у больных с варикозным расширением вен. Варикозная болезнь обычно поражает обе конечности.При любом варианте развития тромбофлебита возможно образование тромбов в глубоких и поверхностных венах второй нижней конечности. Поэтому при выборе тактики лечения необходимо иметь полные данные о состоянии венозной системы обеих нижних конечностей.
Хронический тромбофлебит является исходом острого процесса (переход острой формы в хроническую отмечается у 60% больных), склонен к длительному рецидивирующему течению.
Диагностика
Клинические проявления тромбофлебита определяются локализацией тромба, распространенностью патологического процесса, длительностью заболевания и выраженностью воспаления окружающих мягких тканей. При определении протяженности тромба во время внешнего осмотра за его конечную точку следует принимать границу болезненности вены, а не окончание плотного тяжа по ходу пораженного сосуда.
Проводятся инструментальные исследования (реовазография, ультразвуковое ангиосканирование, УЗДГ вен нижних конечностей), при помощи которых устанавливают характер, локализацию и протяженность тромба, определяют состояние венозной стенки и степень сохранности просвета тромбированной вены.
Консервативная терапия проводится врачом-флебологом при возникновении процесса в ранее здоровых венах, при ограниченном поражении поверхностных сосудов стопы и голени. Местно применяют УВЧ и повязки с гепариновой мазью.
Пациентам назначают противовоспалительные препараты и средства, способствующие уменьшению застоя в венах (троксерутин, дигидроэргокристин, гидроксиэтилрутозид). При выраженном местном воспалении рекомендована антибиотикотерапия.
Показано эластичное бинтование пораженной конечности.
Поверхностный восходящий тромбофлебит, поражающий большую и малую подкожные вены, является показанием к госпитализации в связи с угрозой дальнейшего распространения и вовлечения в процесс глубоких вен. Больного переводят на постельный режим (4-5 сут.
), конечности придают возвышенное положение. В ранние сроки для растворения тромба применяют препараты фибринолитического действия (химотрипсин, трипсин, урокиназу, стрептокиназу, фибринолизин).
Назначают противовоспалительные препараты, антикоагулянты, флеботоники, местно – гепаринсодержащие гели и мази.
При наличии противопоказаний к антикоагулянтам (язвы, свежие раны, геморрагические диатезы, болезни печени и почек, открытые формы туберкулеза) рекомендуется гирудотерапия (лечение пиявками).
Для улучшения коллатерального кровообращения и уменьшения болевого синдрома применяется новокаиновая поясничная блокада по Вишневскому.Выраженная гипертермия и подозрение на гнойный тромбофлебит являются показанием к антибиотикотерапии.
Вопреки распространенному мнению, больным тромбофлебитом поверхностных вен не следует долго соблюдать постельный режим. Мышечные сокращения способствуют усилению кровотока в глубоких венах, уменьшая тем самым вероятность образования тромбов. На время двигательной активности пациенту рекомендуют пользоваться эластичным бинтом для фиксации тромба в поверхностной вене.
Современная флебология успешно применяет новые малотравматичные техники хирургического лечения.
Благодаря этому в последнее время большинство клиницистов отдает предпочтение оперативным методикам лечения острого поверхностного тромбофлебита бедра и голени.
Раннее хирургическое вмешательство исключает дальнейшее распространение процесса через коммуникантные вены на систему глубоких вен, сокращает сроки лечения и предупреждает переход заболевания в хроническую форму.
Экстренное оперативное лечение показано при остром восходящем тромбофлебите вен голени и при первичной локализации тромба в области поверхностных вен бедра, поскольку в этих случаях увеличивается опасность развития тромбофлебита глубоких вен. При септическом тромбофлебите проводится операция Троянова-Тренделенбурга.
В отдаленном периоде больным, перенесшим острый тромбофлебит, рекомендовано курортное лечение с применением сероводородных и радоновых ванн.
Лечение обострения хронического поверхностного тромбофлебита проводится аналогично терапии острого процесса.На санаторно-курортное лечение пациентов с хроническим тромбофлебитом следует направлять только при отсутствии трофических расстройств и признаков обострения.
Профилактика
Необходимо своевременно лечить хронические заболевания вен.
Больным, которые в прошлом перенесли тромбофлебит, следует постоянно пользоваться средствами эластической компрессии, ограничить количество животных жиров в рационе, употреблять в пищу продукты с высоким содержанием рутина и аскорбиновой кислоты (ягоды, фрукты, овощи). Для профилактики рецидивов 2-3 раза в год назначается курсовое лечение, включающее в себя прием флебопротекторов и физиотерапевтические процедуры (лечение токами и переменными магнитными полями).
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_phlebology/thrombophlebitis
Острый тромбофлебит нижних конечностей: лечение, симптоматика, причины
Дополнительное образование:
«Кардиология», «Курс по магнитно-резонансной томографии сердечно-сосудистой системы»
НИИ кардиологии им. А.Л. Мясникова
«Курс по функциональной диагностике»
НЦССХ им. А. Н. Бакулева
«Курс по клинической фармакологии»
Российская медицинская академия последипломного образования
«Экстренная кардиология»
Кантональный госпиталь Женевы, Женева (Швейцария)
«Курс по терапии»
Российского государственного медицинского института Росздрава
Контакты: baranova@cardioplanet.ru
Заболевания вен нижних конечностей приводит к разным по тяжести и последствиям осложнениям. Самое коварное и опасное из них — тромбофлебит. Образующиеся на воспаленной венозной стенке тромбы создают риск эмболии легочной артерии, инсульта и инфаркта миокарда с возможным летальным исходом.
Как развивается острый тромбофлебит
Медицина рассматривает острый тромбофлебит нижних конечностей как острое воспаление сосудистой стенки, сопровождающееся образованием тромбов. Оно повреждает интиму — внутреннюю оболочку сосуда.
Именно в этом месте и начинают оседать тромбоциты, закупоривая просвет сосуда. Риск образования тромба увеличивает повышенная вязкость и свертываемость крови. В большинстве случаев заболевание развивается в поверхностных венах.
И лишь 10% приходится на острый тромбофлебит глубоких вен нижних конечностей.
Острому тромбофлебиту всегда предшествует флебит. Он развивается из-за инфекции, распространяющейся из близлежащего гнойного очага. Сначала воспаляется окружающая сосуд клетчатка (перифлебит).
Из нее по мелким кровеносным и лимфатическим сосудам бактерии и вирусы проникают в сосудистую стенку.
Их оседанию в сосудах способствует застой крови в венах, их сдавливание и изменение химического состава крови.
Иногда образовавшийся на месте повреждения тромб растворяется, и процесс останавливается. Тромб может прорасти соединительной тканью или на его основе образуется камень (процесс обызвествления). Это считается благоприятным исходом.
Просвет сосуда при этом сужается, но исчезает самая главная опасность — отрыв и миграция сгустка по кровяному руслу.В случае гнойного расплавления тромба образуются гнойники, и инфекция распространяется с током крови, что приводит к сепсису.
Причины патологии
Кроме местных гнойных процессов, причиной острого тромбофлебита могут быть:
- травмы;
- злокачественные опухоли;
- варикоз;
- посттромбофлебитический синдром;
- хронические болезни сердца и сосудов;
- заболевания крови;
- инфекционные заболевания;
- беременность;
- замедление кровотока в венах нижних конечностей.
Не последнюю роль в возникновении острой патологии играет преклонный возраст, ожирение и прием гормональных препаратов.
Не последнюю роль в возникновении острой патологии играет преклонный возраст, ожирение и прием гормональных препаратов. Риск повышается у пациентов после крупных хирургических операций и находящихся на длительном постельном режиме.
Классификация заболевания
Тромбофлебит классифицируют по нескольким признакам: локализации, характеру воспаления, клиническому течению.
Тромбофлебит проходит две фазы: острую (продолжительностью до одного месяца) и подострую (1–2 месяца). По характеру он может быть гнойным (септическим) и простым (асептическим).
Негнойный тромбофлебит чаще бывает последствием травм или варикоза и развивается в поверхностных венах. По местоположению различают:
- локальный с ограниченным очагом;
- восходящий с распространением тромбоза вверх по венам;
- мигрирующий с постоянным изменением места воспаления и формирования тромба;
- по глубине поражения — тромбофлебит поверхностных или глубоких вен.
Восходящая и мигрирующая формы представляют повышенную опасность для больного из-за возможного распространения патологического процесса вглубь. Прямое сообщение глубоких ножных вен с нижней полой веной увеличивает риск попадания в нее оторвавшегося тромба или его части. Однако вероятность такой формы заболевания невелика и составляет менее 15% случаев.
Клиника острого тромбофлебита
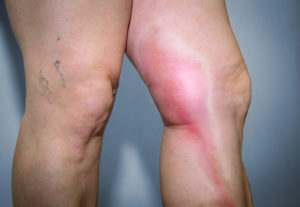
Клинические проявления острого тромбофлебита глубоких и подкожных вен отличаются. При поражении поверхностных сосудов появляются острые боли по ходу большой поверхностной вены начиная от стопы и заканчивая верхней частью бедра. Пораженная нога становится умеренно отечной, а больной испытывает общую слабость. Если ноге придается возвышенное положение, боль в ней утихает.
Внешние признаки — появление красноты в местах по ходу воспаленной вены. При пальпации обнаруживается уплотнение в виде тяжа. Кожа становится горячей, меняет цвет на красный с синюшным оттенком, нога увеличивается в объеме.
При гнойной форме температура поднимается до 39–40°, больного бьет озноб. В крови обнаруживается повышенное количество лейкоцитов. Негнойный тромбофлебит имеет те же симптомы, но сопровождается субфебрильной температурой.
Клинические признаки поражения глубоких вен:
- интенсивные распирающие боли в голени;
- судороги икроножных мышц;
- подъем температуры до 40°;
- изменение внешнего вида конечности: значительная отечность, глянцевая поверхность и натянутость кожи, синюшный оттенок;
- больная нога холоднее здоровой;
- нарастающий озноб и головные боли.
Через несколько дней под кожей в месте поражения проступает венозный рисунок. Это связано с развитием коллатеральной сети сосудов для компенсации кровообращения.
Перемена положения ноги, особенно сгибание и разгибание в коленном и голеностопном суставах — вызывают острую боль. Если участок тромбоза располагается в подколенном участке, контуры сустава сглаживаются.
При локализации патологии в глубоких бедренных и тазовых венах наблюдается следующая картина:
- боль перемещается в верхнюю часть бедра, низ живота и поясницу;
- появляется отечность в районе паха и живота;
- вены расширяются ниже очага поражения.
Также ухудшается общее состояние и поднимается высокая температура.
Мигрирующий тромбофлебит, носящий обычно негнойный характер, характеризуется постоянной сменой мест очагов воспаления. Затухая в одном месте, процесс перемещается на другой участок, оставляя после себя образовавшиеся тромбы. Иногда, сочетаясь с облитерирующим тромбангиитом, воспаление затрагивает артерии. Тогда возникает спазм сосуда, вызывающий внезапную острую боль.
Диагностические меры
Диагностика острого тромбофлебита включает внешний осмотр, лабораторные анализы и инструментальные исследования. Визуальный осмотр состоит из замера окружности больной и здоровой ног, пальпации и функциональных тестов. Обычно клиническая картина позволяет легко диагностировать патологию поверхностных вен.
Общеклинический и биохимический анализы крови показывают интенсивность воспалительного процесса (изменяется лейкоцитарная формула), количество эритроцитов и тромбоцитов, свертываемость крови, баланс электролитов. Подтверждением тромбоза является присутствие в крови D-димера — белкового продукта, образующегося в результате разрушения тромба.
Ультразвуковая допплерография позволяет установить точное место тромбоза глубоких вен, степень окклюзии сосуда и подвижности тромба.
Дополнительно проводят флебографию — рентген сосудов с введением контрастного вещества. Ее проводят в обязательном порядке при подозрении на тромбы выше паховой складки. Острый тромбофлебит дифференцируется с лимфангиитом, рожистым воспалением, флегмоной и тромбозом артерий.
Лечение острого тромбофлебита
Лечение острого тромбофлебита проводится консервативно и хирургическим путем. В помощь ему используются народные средства. Амбулаторное лечение поверхностного тромбофлебита возможно в случае, когда граница тромба локализуется в области голени.
Если тромбоз затрагивает участок вены выше колена, больной госпитализируется. Лечение глубоких вен нижних конечностей проводится только в стационаре. В любом случае острое состояние больного требует срочной медицинской помощи.
Запрещено самостоятельно предпринимать какие-либо меры, ибо неосторожные действия могут привести к отрыву тромба и тяжелым осложнениям.
Консервативное
На амбулаторном лечении пациенту предписывается непродолжительный постельный режим с возвышенным положением больной конечности в специальной шине (не более 4–5 дней). Медикаментозная терапия состоит из системных препаратов и мазей. Она направлена на растворение тромбов и устранение болезненных симптомов. Применяемые медикаменты:
- ангиопротекторы и средства, улучшающие микроциркуляцию (Трентал, Флекситал, Пентоксифиллин);
- тромболитики (Урокиназа, Стрептокиназа, Трипсин);
- антиагреганты и иммуномодуляторы (Курантил);
- сосудистые спазмолитики (Дротаверин, Папавери, Эуфиллин);
- антигистаминные (Супрастин, Димедрол);
- противовоспалительные, обезболивающие и жаропонижающие (Индометацин, Реопирин, Аспирин);
- венотонизирующие (Детралекс, Троксевазин, Венорутон, Флебодиа).
Для местного лечения используют мазь Вишневского, Гепариновую мазь, Лиотон, Троксевазин Нео.
По окончании постельного режима больному предписана ходьба для стимулирования венозного кровотока. На это время обязательно использование компрессионного трикотажа или эластичного бинта.
При подозрении на септический тромбофлебит назначается терапия антибиотиками. Первые дни острого процесса снять боль и ограничить очаг воспаления помогают холодные компрессы или лед.
Если нога сильно отекает, пациенту прописывают мочегонные средства.
Хирургическое
Экстренное хирургическое вмешательство проводится при гнойном расплавлении тромба и опасности сепсиса, при восходящем тромбофлебите и локализации тромба в поверхностной вене бедра. Применяют следующие методики:
- удаление пораженного участка вены и ее протезирование;
- установку кава-фильтра, предупреждающего миграцию тромба;
- перевязку пораженной вены;
- разделение крупного сосуда на мелкие венозные протоки.
Септический острый тромбофлебит оперируют по методике Троянова-Тределенбурга. Большая подкожная вена перевязывается в месте ее впадения в бедренную вену. Лежащий ниже воспаленный участок сосуда полностью удаляется через большой надрез на бедре по ходу поверхностной вены.
Народная медицина
Народные средства помогают облегчить симптомы заболевания. Для растираний используют спиртовую настойку каланхоэ: 2 столовые ложки кашицы из листьев в течение 10 дней настаивают на стакане водки. От признаков воспаления помогает избавиться мазь из мумие: мумие и персиковое масло соединяют в пропорции 1:5.
Уменьшает отек и боль компресс из меда, кашицы, приготовленной из свежих листков каланхоэ и капустного листа. Из прополиса делают целебный состав для растираний.
Пчелиный продукт смешивается со сливочным маслом (3:10), подогревается до получения однородной массы и втирается в больные места.
Для лечения тромбофлебита глубоких вен рекомендуют принимать внутрь настойку из мускатного ореха, настой дубовой коры, настойки конского каштана и женьшеня, отвар донника.При первых признаках острого тромбофлебита необходимо срочно обращаться к врачу. Отсутствие лечения приводит к тяжелым осложнениям — гангрене и сепсису.
Источник: https://CardioPlanet.ru/zabolevaniya/sosudy/ostryj-tromboflebit
Чем опасен острый тромбофлебит поверхностных и глубоких вен нижних конечностей
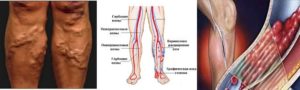
Тромбофлебит — заболевание, связанное с воспалением стенки вены, в результате чего происходит формирование тромба. При его возникновении происходит нарушение целостности венозной стенки, что способствует закрытию ее просвета сгустком крови.
Это приводит к распространению инфекции, происходит замедление тока крови, нарушается деятельность кровообращения. Образовавшийся тромб в вене вызывает гнойное воспаление нижних конечностей.
Острый тромбофлебит нижних конечностей опасен тем, что тромб может отрываться и переноситься в другие органы, приводя к инфарктам, инсультам и смертельным случаям.
Последствия тромбофлебита нижних конечностей — инфаркт миокарда и ишемический инсульт.
Тромбофлебит бывает:
- острым (гнойным или не гнойным);
- подострым;
- хроническим.
Клиника проявления болезни
При остром тромбофлебите поверхностных вен внезапно поднимается невысокая, так называемая субфебрильная температура. При этом появляются боли в области вен, которые начинают усиливаться во время движения. Больная начинает отекать.
По ходу подкожных вен шнуровые инфильтраты начинают пульпировать, становясь плотными и болезненными. Кожа становится гиперемированной с появлением цианотичного оттенка. На вид у нее появляется небольшой блеск, а при пальпации ощущается уплотнение и болезненность.
При несвоевременном лечении острого тромбофлебита поверхностных вен возможен переход в хроническую форму или подострую.
При тромбофлебите глубоких вен резко появляется озноб и высокая температура. Боль усиливается при движении и при кашле. Для данного вида При тромбофлебите глубоких вен резко появляется озноб и высокая температура. Боль усиливается при движении и при кашле.
Для данного вида тромбофлебита глубоких вен характерно наличие тахикардии, резкая отечность ноги, болезненность в пяточно-лодыжковой области, боль при сдавливании икроножных мышц или при сгибании стопы. Происходит значительное увеличение узлов.
Течение болезни продолжается от 2 до 3 месяцев, но может перейти в хроническую форму болезни глубоких вен.
Тромбофлебит поверхностных и глубоких вен нижних конечностей в тяжелых случаях принимает гнойную форму. Это серьезное осложнение, при котором гнойный процесс переходит на близлежащие ткани.
Поражаются гноем не только вены, но близлежащие ткани. Появляются абсцессы, гнойные флегмоны. Гной попадает в кровь, что приводит к возникновению септикопиемии.По локализации тромбофлебит подкожных вен подразделяют на 5 групп:
- Появляется на коже в виде дерматита, экземы или трофических язв.
- В подкожной клетчатке или в виде абсцессов и флегмонов.
- Локализуется в кровеносных сосудах, вызывая поражение глубоких вен, кровотечение при изъявлении сосуда, тромбоэмболии сосудов, ведя к флебосклерозу и инфаркту.
- В лимфатической системе подкожных вен.
- В периферической системе, вызывая ишемические невриты.
Развитие осложнений тромбофлебита может представлять очень серьезную угрозу для жизни. Поэтому главная задача больного — при первом признаке появления варикоза обратиться к профессионалу за медицинской помощью.
Причины
Выделяют три наиболее важные причины заболевания:
- Болезнь может возникнуть из-за повреждения венозной стенки.
- За счет нарушения или замедления кровообращения. Данная ситуация может возникнуть при малоподвижном образе жизни, при длительном сдавливании нижней конечности, например, при травме ноги, когда накладывается гипс, сдавливая вену. Нарушение кровотока в венах, а за ним и развитие тромбофлебита могут быть связаны с сердечной недостаточностью, так как сердце не способно перекачивать необходимое количество крови. За счет этого в области нижних конечностей происходит застой крови.
- Повышенная свертываемость крови. Данный фактор может быть врожденным, в результате чего в крови образуются тромбы, и приобретенным, из-за перенесенных инфекционных заболеваний, при онкологических болезнях или из-за приема некоторых медицинских препаратов.
На появление тромбофлебита влияют и такие факторы, как:
- возраст после 45;
- проблемы с сердечно-сосудистой системой;
- проблемы с лишним весом;
- сахарный диабет;
- беременность.
Симптомы
Выделяют два вида тромбофлебита: острый и хронический.
Острый тромбофлебит нижних конечностей.
При остром тромбофлебите болезнь наступает внезапно, порой без видимых причин.
- Поднимается высокая температура;
- По ходу вен появляются распирающие острые боли;
- Сильно отекает голень или вся нога;
- Появляется чувство тяжести;
- Больная нога горячая на ощупь;
- Усиление боли при движении;
- Болезненность во время пальпации конечности;
- При сгибании стопы появляется резкая боль в голени;
- Появляется чувство распирания в нижней конечности;
- Синюшность кожи конечности;
- Если тромб попадает вверх, происходит отек бедра, появляется цианоз и боль;
- Отек может развиться до паховой складки;
- Цвет конечности становится молочно-белым, синюшным. При тромбозе бедренной или подвздошной вены — почти черным;
- Могут появится пузыри с геморрагической жидкостью. Появляется непроходимость вен, которая приводит к гангрене;
- При закупоривании тазовой вены отек, и цианоз кожи может распространиться на здоровую конечность.
Хронический подкожный тромбофлебит протекает длительно. Обострения могут появляться и исчезать. При обострении заболевания признаки аналогичны, как и при остром течении болезни. Вне стадии обострения признаков проявления болезни может вовсе и не быть.
Диагностика
Диагностирование тромбофлебита подкожной вены проводится несколькими способами. К ним относятся:
УЗИ.
Ультразвуковой метод позволяет определить, если ли наличие тромба в вене, оценить ее протяженность, выявить какова степень сужения вены, где и как прикреплен кровяной сгусток к стенке вены, каково состояние клапанов.
Флебография.
Данный метод с точность определяет, есть ли тромб в подкожной вене.
Радионуклидное исследование.
В вену вводится радиоактивный состав, который позволяет выявить тромбоз и определить какова степень расширения вен.
Магнитно-резонансная флебография.
Указывает на дефекты вен и показывает участки, в которых находится тромб.
Импедансная плетизмография.
Определяет каков характер кровенаполнения вен.
Лечение
Тромбофлебит лечат либо консервативным методом с помощью определенного подбора лекарственных препаратов, либо оперативным вмешательством.
Консервативное лечение.
Лечение длительное, не менее 6 месяцев. Пациенту назначают препараты или инъекции с гепарином. Курс уколов составляет не менее 10 дней. Кроме того, обязателен комплекс противовоспалительных препаратов и тромболитиков. В тяжелых случаях в первую неделю лечения назначается постельный режим, после того, как пройдет боль и уменьшатся отеки подкожной вены врач назначает лечебную физкультуру.
Оперативное вмешательство.
Существует 4 вида операционных процедур, связанных с тромбофлебитом нижних конечностей.
- Использование катетера Фогарти. Это введение зонда внутрь вены при незначительной фиксации тромба. Процедуру проводят в первые пять дней после обострения заболевания.
- В нижней полой вене хирург устанавливает специальный кава-фильтр, для того, что задержать продвижение тромба.
- При пликации происходит прошивание сосуда специальными металлическими скрепками.
- Тромбэктомия — самый распространенный вид оперативного вмешательства, при котором хирург избавляет больного от образовавшегося тромба. Операция проводится при некоторых условиях: операцию можно проводить в том случае, если тромб образовался не более недели. При более поздних сроках на венозных стенках и у клапанов происходят деструктивные изменения, которые препятствуют проведению операции.
Профилактика
» Врач назначает пациенту носить компрессионное белье. При нарушении оттока крови бинтование конечности эластичным бинтом может быть неоправданным. Компрессионное белье не только сужает разбухшие вены, но и способствует ускорению кровотока. Схема ношения белья подбирается индивидуально.
» Если нет риска отрыва тромба — больному показана лечебная физкультура или умеренная физическая активность.
» Оправдано назначение препаратов, которые снижают возможность образования тромбоцитов.
» Обязательно соблюдение диеты при варикозном расширении вен.
» Рекомендуется ограничить употребление соли.
» Категорически запрещено курить.
» По возможности исключить жирную пищу.
» Ввести в рацион продукты, которые являются природными источниками салицилатов: изюм, вишню, чеснок, имбирь.
Источник: https://RusMeds.com/opasen-ostryj-tromboflebit