Трансплантация островковых клеток в качестве одного из способов лечения сахарного диабета
Трансплантация Островковых Клеток — Метод Лечения Инсулинозависимого Диабета
Сахарный диабет – тяжелое эндокринное заболевание, связанное с недостаточностью гормона инсулина и стойким увеличением уровня глюкозы в крови.
Эта хроническая болезнь нарушает все обменные процессы в организме, приводя к развитию почечной недостаточности, резкому ухудшению зрения, поражению сосудов и ослаблению иммунной системы.
В общем, диабет негативно влияет на всю жизнедеятельность организма, максимально ухудшая качество жизни больного и даже ставя ее под угрозу.
Самой тяжелой формой этого недуга является диабет I типа, так называемый инсулинозависимый диабет, который развивается вследствие массового разрушения и гибели эндокринных клеток поджелудочной железы, так называемых островков Лангерганса. На сегодняшний день болезнь считается неизлечимой, а все, чем медицина может помочь таким больным – симптоматическое лечение, основанное на ежедневных инъекциях инсулина, а также на соблюдении низкоуглеводной диеты.
Тем не менее, сегодня медики вплотную подошли к разработке альтернативного метода лечения сахарного диабета I типа и избавлению пациентов от необходимости ежедневно колоть инсулин.
Они предлагают трансплантацию островковых клеток, как способ кардинально решить проблему выработки инсулина и избавления от диабета.Насколько реалистичен такой способ борьбы с болезнью, и с какими осложнениями связан этот инновационный подход? Узнаем об этом из данной статьи.
Трансплантация островковых клеток – общие сведения
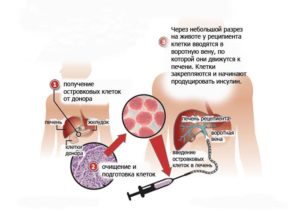
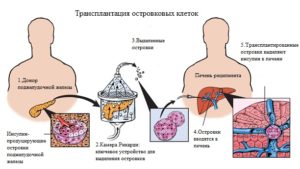
Данный метод борьбы с сахарным диабетом I типа относится к экспериментальным методам лечения, который заключается в пересадке отдельных островков поджелудочной от донора больному пациенту.
После трансплантации клетки приживаются и начинают выполнять свои функции по выработке гормона, благодаря чему нормализуется уровень глюкозы в крови, а человек возвращается к нормальной жизни.
И пусть на сегодняшний день рассматриваемый метод проходит стадию экспериментов, первые операции на людях показали, что такой подход действительно работает, хоть и связан с определенными осложнениями.
Так, за последние пять лет в мире было проведено более 5 000 подобных операций, и с каждым годом их количество увеличивается.
Радуют и результаты пересадки островковых клеток, ведь если верить статистике, 85% пациентов после восстановления становятся инсулиннезависимыми.
Правда, навсегда забыть о приеме инсулина таким пациентам не удастся. Почему так происходит? Расскажем обо всем по порядку.
Как проводится операция
Для проведения пересадки островковых клеток, прежде всего, необходимо забрать их у донора. После этого изъятую железу разделяют на фрагменты и приступают к выделению, а затем и очищению изолированных островков. Данные клетки должны быть использованы в течение 24 часов, а потому на время хранения их помещают в камеру Рикарди.
Операцию проводят под местной или же под общей анестезией. При этом в брюшной полости оперируемого делают небольшой надрез, через который в воротную вену вставляют катетер и вводят в организм донорские островки.
Контроль операции осуществляется посредством рентгеновского просвечивания, а также УЗИ. Длится оперативное вмешательство не более 1 часа.
По словам врачей, такая операция в редких случаях осложняется образованием тромбов и сильным кровотечением.Для того чтобы имплантированные островки прижились и начали функционировать, выделяя инсулин, должно пройти время. Учитывая, что повышенный уровень глюкозы может привести к разрушению этих клеток, в первые дни после операции пациенту при помощи капельницы вводят инсулин.
Послеоперационный период чрезвычайно ответственный для пациентов, которым пересадили островковые клетки. Иммунитет обязательно начнет атаковать «чужаков» и это может свести все усилия медиков к нулю. Для того чтобы избежать данного осложнения, пациенту проводят иммуносупрессию, то есть назначают прием препаратов, которые подавляют иммунитет.
К примеру, препарат Даклизумаб вводят в течение нескольких дней после операции, а затем прекращают. Этим удается подавить активность иммунной системы. Что же касается препаратов Такролимус и Сиролимус, которые оберегают пересаженные клетки от воздействия иммунитета, то такие средства больному необходимо принимать на протяжении всей жизни.
Осложнения при трансплантации островковых клеток
Итак, можно с уверенностью сказать, что главная проблема, с которой приходится сталкиваться медикам после операции по пересадки островковых клеток – это иммунная система пациента, которая начинает атаковать «чужаков», тем самым отторгая трансплантат.
Частично с этой проблемой помогает справляться прием иммунодепрессантов, т.е. препаратов, ослабляющих иммунитет и позволяющих вживляемым клеткам прижиться. Однако полностью решить проблему отторжения и разрушения клеток такой способ на сегодняшний день не может.
Данные схемы приема препаратов для угнетения иммунитета действуют от нескольких месяцев до нескольких лет.
Однако на протяжении жизни ослаблять иммунитет, во-первых, очень дорого, а во-вторых, чревато серьезной опасностью для здоровья человека.
Наверное, именно поэтому 10% пациентов, перенесших рассматриваемую операцию, умирают в течение года после хирургического вмешательства и последовавшего за ним лечения.
В то же время у 90% больных выживают и более того, у 85% пациентов восстанавливается функция поджелудочной. Правда, восстанавливается она не пожизненно.
Примерно 60% больных удается обходиться без инсулина в течение 5 лет, после чего функция поджелудочной железы все равно утрачивается. У оставшихся 40% пересаженные островки Ларгенганса продуцируют инсулин не более 2-3 лет.
То есть, пересадка островковых клеток на сегодняшний день не способна окончательно избавить человека от сахарного диабета.
Именно по этой причине данную операцию проводят исключительно тем пациентам, диабет у которых осложнен нефропатией (тяжелым поражением почек), в то время как при легком течении диабета проводить операцию не рекомендуется.Более того, проведение операции сопряжено с серьезным риском для здоровья и жизни пациента, который превышает возможную пользу от ее проведения. Так, например, назначение препаратов для подавления иммунной системы может привести к серьезному инфекционному заражению, без какой-либо гарантии, что организм не отвергнет пересаженные клетки.
Добавьте к этому возможное повреждение поджелудочной железы во время операции, и вы поймете всю опасность, которую представляет данная операция. А еще современные ученые подтвердили, что прием иммунодепрессантных препаратов способствует возникновению онкологических опухолей в организме.
Тем не менее, пациентам с тяжелым течением сахарного диабета такая операция спасает жизнь, избавляя от диабетического поражения почек.
Источник: https://www.ja-zdorov.ru/blog/transplantaciya-ostrovkovyx-kletok-metod-lecheniya-insulinozavisimogo-diabeta/
Новые методы лечения диабета. Трансплантация бета-клеток и другие
Первое, о чем нужно сказать в статье о новых методах лечения диабета, — не слишком надейтесь на чудо, а нормализуйте свой сахар в крови уже сейчас. Для этого нужно выполнять программу лечения диабета 1 типа или программу лечения диабета 2 типа.
Исследования новых методов лечения диабета активно ведутся, и рано или поздно ученые добьются успехов. Но до этого счастливого времени нам с вами еще дожить надо.
Также, если ваша поджелудочная железа еще вырабатывает свой инсулин хоть в каком-то количестве, то очень желательно сохранить эту ее способность, не дать ей угаснуть.
Исследования в области новых методов лечения диабета, в основном, направлены на поиск действенных средств от диабета 1 типа, чтобы избавить больных от необходимости колоть инсулин.
При диабете 2 типа уже сегодня можно в 90% случаев обходиться без инсулина, если тщательно контролировать его с помощью низко-углеводной диеты и занятий физкультурой с удовольствием.
Ниже в статье вы узнаете, в каких направлениях ведутся разработки новых методов, чтобы эффективно лечить диабет 1 типа, а также LADA — аутоиммунный сахарный диабет с поздним началом.
Напомним, что инсулин в организме человека вырабатывают бета-клетки, которые расположены в островках Лангерганса в поджелудочной железе. Сахарный диабет 1 типа развивается из-за того, что иммунная система разрушает большую часть бета-клеток.
Почему иммунная система начинает атаковать бета-клетки, пока еще точно не установлено. Известно, что эти атаки провоцируют некоторые вирусные инфекции (краснуха), слишком раннее знакомство младенца с коровьим молоком и неудачная наследственность.
Цель разработки новых методов лечения диабета — восстановить нормальное количество функционирующих бета-клеток.
В настоящее время разрабатывается множество новых подходов к решению этой проблемы. Все они делятся на 3 основные области:
- трансплантация поджелудочной железы, отдельных ее тканей или клеток;
- репрограммирование (“клонирование”) бета-клеток;
- иммуномодуляция — прекратить атаки иммунной системы на бета-клетки.
Трансплантация поджелудочной железы и отдельных бета-клеток
Ученые и врачи в настоящее время имеют очень широкие возможности для проведения операций по трансплантации. Техника невероятно шагнула вперед, также постоянно увеличивается база научного и практического опыта в области трансплантации.
Людям с сахарным диабетом 1 типа пытаются пересаживают различный био-материал: от поджелудочной железы целиком до отдельных ее тканей и клеток.
Выделяют следующие основные научные течения, в зависимости от того, что именно предлагается пересаживать пациентам:
- трансплантация части поджелудочной железы;
- трансплантация островков Лангерганса или отдельных бета-клеток;
- трансплантация модицифированных стволовых клеток, чтобы из них потом получались бета-клетки.
Накоплен значительный опыт в выполнении трансплантации донорской почки вместе с частью поджелудочной железы больным сахарным диабетом 1 типа, у которых развилась почечная недостаточность.
Выживаемость больных после такой операции комбинированной трансплантации сейчас превышает 90% на протяжении первого года.
Главное — правильно подобрать лекарства против отторжения трансплантатов иммунной системой.
После такой операции больным удается обходиться без инсулина на протяжении 1-2 лет, но потом функция пересаженной поджелудочной железы по выработке инсулина неизбежно утрачивается. Операцию комбинированной трансплантации почки и части поджелудочной железы проводят только при тяжелом течении диабета 1 типа, осложненного нефропатией, т. е.
диабетическим поражением почек. В относительно легких случаях диабета такая операция не рекомендуется. Риск осложнений в процессе операции и после нее очень высокий и превышает возможную пользу. Прием лекарств для подавления иммунной системы вызывает тяжелые последствия, и даже несмотря на это, сохраняется значительная вероятность отторжения.
Исследование возможностей трансплантации островков Лангерганса или отдельных бета-клеток находится в стадии экспериментов на животных. Признано, что пересаживать островки Лангерганса — более перспективно, чем отдельные бета-клетки. До практического использования этого метода для лечения диабета 1 типа еще очень далеко.
Использованию стволовых клеток для восстановления численности бета-клеток посвящена большая часть исследований в области новых методов лечения диабета.Стволовые клетки — это клетки, которые обладают уникальной способностью образовывать новые “специализированные” клетки, в том числе бета-клетки, вырабатывающие инсулин.
С помощью стволовых клеток пытаются добиться, чтобы в организме появлялись новые бета-клетки, причем не только в поджелудочной железе, а даже в печени и селезенке. Пройдет еще много времени, пока этот метод можно будет безопасно и эффективно использовать, чтобы лечить диабет у людей.
Размножение и клонирование бета-клеток
В настоящее время исследователи стараются улучшить методы, чтобы “клонировать” в лаборатории бета-клетки поджелудочной железы, которые вырабатывают инсулин.
Принципиально эта задача уже решена, теперь нужно сделать процесс массовым и доступным по цене. Ученые непрерывно продвигаются в этом направлении.
Если “размножить” достаточно бета-клеток, то потом их несложно трансплантировать в организм больного диабетом 1 типа, и таким образом вылечить его.
Если иммунная система снова не начнет разрушать бета-клетки, то можно будет сохранить нормальную выработку инсулина на всю оставшуюся жизнь. Если аутоиммунные атаки на поджелудочную железу будут продолжаться, то больному просто понадобится вживить очередную порцию его собственных “клонированных” бета-клеток. Этот процесс можно будет повторять столько раз, сколько понадобится.
В каналах поджелудочной железы существуют клетки, которые являются “предшественниками” бета-клеток.
Еще один новый метод лечения диабета, потенциально внушающий большую надежду, заключается в том, чтобы стимулировать трансформацию “предшественников” в полноценные бета-клетки.
Для этого понадобится всего лишь внутримышечная инъекция специального белка. Этот метод сейчас тестируют (уже на людях!) в нескольких научных центрах, чтобы оценить его эффективность и побочные эффекты.
Еще один вариант — внедрить гены, ответственные за выработку инсулина, в клетки печени или почек. С помощью этого метода ученые уже смогли вылечить диабет у лабораторных крыс, но прежде чем начать тестировать его на людях, еще нужно преодолеть множество препятствий.Две конкурирующие между собой био-технологические компании тестируют еще один новый метод лечения диабета 1 типа.
Они предлагают с помощью инъекции специального белка стимулировать бета-клетки размножаться прямо внутри поджелудочной железы. Это можно делать до тех пор, пока все утраченные бета-клетки не будут заменены.
Сообщают, что на животных этот метод работает хорошо. К исследованиям подключилась крупная фармацевтическая корпорация Eli Lilly
Со всеми новыми методами лечения диабета, которые перечислены выше, есть общая проблема — иммунная система продолжает разрушать новые бета-клетки. В следующем разделе дается характеристика возможных подходов к решению этой проблемы.
Как прекратить атаки иммунной системы на бета-клетки
У большинства больных диабетом, даже у тех, кто страдает диабетом типа 1, сохраняется небольшое количество бета-клеток, которые продолжают размножаться. К сожалению, иммунная система этих людей вырабатывает белые кровяные тела, которые разрушают бета-клетки с той же скоростью, с которой они размножаются, или даже быстрее.
Если удастся изолировать антитела к бета-клеткам поджелудочной железы, то ученые смогут создать вакцину против них. Уколы этой вакцины будут стимулировать иммунную систему разрушать эти антитела.
Тогда бета-клетки, оставшиеся в живых, смогут размножаться без помех, и таким образом диабет будет вылечен. Возможно, бывшим диабетикам потребуются повторные инъекции вакцины каждые несколько лет.
Но это не проблема, по сравнению с тем грузом, которые сейчас несут больные диабетом.
Новые методы лечения диабета: выводы
Теперь вы понимаете, почему так важно сохранить в живых бета-клетки, которые у вас остались? Во-первых, это облегчает течение диабета. Чем лучше сохранилась выработка собственного инсулина, тем проще контролировать болезнь.
Во-вторых, диабетики, у которых сохранились живые бета-клетки, станут первыми кандидатами на лечение с помощью новых методов, как только появится такая возможность.
Помочь выжить своим бета-клеткам можно, если поддерживать сахар в крови в норме и колоть инсулин, чтобы снижать нагрузку на поджелудочную железу. Подробнее читайте программу лечения диабета 1 типа.
Многие люди, которым недавно поставили диагноз диабет, в том числе родители детей, больных диабетом, слишком долго тянут с началом терапии инсулином. Считается, что если нужны уколы инсулина, то диабетик уже одной ногой в могиле.Такие больные надеются на шарлатанские средства, и в конце концов бета-клетки поджелудочной железы оказываются уничтожены все до единой, в результате их невежества.
Прочитав эту статью, вы поняли, почему они лишают себя шанса воспользоваться новыми методами лечения диабета, даже если они появятся в ближайшем будущем.
Источник: https://diabet-med.com/novye-metody-lecheniya-diabeta/
Трансплантация островков поджелудочной железы
Указанное понятие означает пересадку островковых клеток, производящих инсулин, от донора лицу с диабетом. Успешная трансплантация может принести улучшение качества жизни людям, страдающим от диабета.
Панкреатические островки вырабатывают и выделяют инсулин, регулирующий уровень сахара в крови, поэтому их восстановление может исключить необходимость постоянного измерения глюкозы и инъекций инсулина, обеспечить большую гибкость в питании и защищать от диабетических осложнений (болезни сердца, почек, инсульт, заболевания глаз).
Что такое сахарный диабет 1 типа
Механизм диабета заключается в неправильном углеводном обмене, нарушения которого вызваны абсолютной или относительной нехваткой инсулина.
О катастрофическом дефиците инсулина мы говорим тогда, когда полностью отсутствует секреция инсулина островковыми бета-клетками поджелудочной железы в результате их уничтожения или уменьшения числа примерно на 80-90%.
Об относительном дефиците мы говорим, в свою очередь, в случае отсутствия действия инсулина, из-за сопротивления тканей (образуется большая потребность в инсулине, которая не удовлетворяется).
Симптомы сахарного диабета…
В зависимости от типа диабета и тяжести, его лечат диетой, физическими упражнениями, пероральными анти-гипергликемическими препаратами, инъекциями (уколами) инсулина или сочетанием двух способов.
Сахарный диабет 1 типа – это только один из нескольких видов диабета. В его основании лежит аутоиммунный процесс направленный против клеток, производящих инсулин. При этом разрушаются бета-клетки островков поджелудочной железы.
Как правило, сахарный диабет 1 типа, проявляется в раннем возрасте, хотя некоторые его формы проявляются в возрасте типичном для сахарного диабета 2 типа. Единственным эффективным лечением диабета типа 1 является подача инъекций инсулина. Прекращение лечения может привести к серьезным последствиям, включая летальный исход.
В связи с тем, что сахарный диабет 1 типа появляется уже на ранних этапах жизни, связанные с ним осложнения в случае неправильного лечения могут привести к потере зрения и осложнению сосудистых заболеваний.
Эффективным методом лечения является интенсивная инсулинотерапия, напоминающая натуральную секрецию организмом инсулина, трансплантация поджелудочной железы или островков бета-клеток.
Симптомы сахарного диабета 1 типа
К числу характерных симптомов диабета 1 типа относятся:
- сонливость;
- выделение большого количества мочи;
- полидипсия;
- тошнота;
- потеря веса;
- трудности со зрением.
Осложнения диабета 1 типа
Отдельной проблемой являются осложнения сахарного диабета. Они касаются, в основном сосудов и периферических нервов.
Вот некоторые из них:
- микроангиопатия, касающаяся мелких артерий и ведущая, как следствие, к нарушению функционирования сетчатки глаз (что может привести к слепоте);
- макроангиопатия, касающаяся крупных артерий и проявляющаяся в виде ишемической болезни сердца, заболевания сосудов головного мозга или нарушениях кровоснабжения конечностей;
- нейропатия периферических нервов и, как следствие, нарушения проводимости в периферических и автономных нервах.
Осложнения сахарного диабета, к сожалению, рано или поздно возникают у большинства пациентов.
Применение интенсивной инсулинотерапии позволяет надежно контролировать уровень гликемии и гликирование гемоглобина, но это только замедляет возникновение поздних осложнений.
Это связано с тем, что инсулин вводится экзогенно и не идеально воспроизводит физиологические изменения концентрации.
Даже применение современных инсулиновых насосов не в состоянии заменить физиологические функции поджелудочной железы. Единственным возможным методом лечения, когда возможно восстановить работу бета-клеток поджелудочной железы является…
Трансплантация островков поджелудочной железы при сахарном диабете
Терапия, приводящая к реактивации производства эндогенного инсулина, заключается в трансплантации всей поджелудочной железы или её островковых бета-клеток. Этот способ лечения является в настоящее время единственным методом полного восстановления нормального углеводного обмена, что освобождает пациента от инсулина и глюкометров.
Трансплантация поджелудочной железы, как органа в целом выполняется чаще. Первая такая операция прошла несколько десятков лет. К сожалению, трансплантация поджелудочной железы чаще всего выполняется в поздних стадиях, когда осложнения диабета уже сильно развиты. Часто происходит одновременная трансплантация поджелудочной железы и почки (из-за недостаточности органа).
Технология трансплантации островковых клеток
Пересадка островковых бета-клеток используется намного реже и остается, по-прежнему, в экспериментальной фазе.
Проблема заключается в несовершенстве методов изоляции островов бета-клеток, что приводит получению недостаточного их количества, а также снижению их качества.
В результате требуется многократная трансплантация клеток, полученных из нескольких поджелудочных желез.
Исследователи сосредоточились на двух основных проблемах, связанных с пересадкой островковых клеток. Первая из них – это привлечение достаточного количества материала для трансплантации. В среднем, для выполнения одной операции необходимо около миллиона островковых бета-клеток, полученных от двух доноров.Поскольку число доноров весьма мало, ученые сконцентрировались на получении островков из эмбриональной ткани и животных. Кроме того, пробуют выращивать такие ткани в лабораториях.
Вторым важным вопросом является предотвращение отторжения. Исследователи до сих пор ищут новые и лучшие лекарства против этого явления.
Современные препараты не имеют столь многочисленных побочных эффектов, как их аналоги из предыдущих поколений.
Риск отторжения при трансплантации островковых бета-клеток
Самый большой риск операции заключается в отторжении трансплантата, поэтому пациенты с пересаженным органом должны до конца жизни принимать лекарства, препятствующие этому процессу. Однако, иммуносупрессоры имеют многочисленные побочные эффекты, предполагается также, что они могут повышать риск развития рака.
Несмотря на все неудобства, связанные с пересадкой островков поджелудочной железы этот способ терапии, кажется, будущим в борьбе с диабетом, а замена ежедневных инъекций инсулина, связанных с точным планированием пищи, на прием иммуносупрессивных препаратов в постоянной дозе, кажется «выгодной сделкой».
Применение этого метода на более ранних стадиях болезни дает возможность нивелировать риск осложнений сахарного диабета, которые часто являются причиной инвалидности и преждевременной смерти.
Источник: https://sekretizdorovya.ru/publ/transplantacija_ostrovkov/15-1-0-101
Пересадка поджелудочной железы при диабете: отзывы
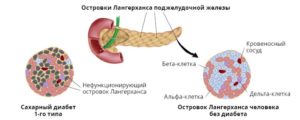
Сахарный диабет первого типа (инсулинозависимый) – это наиболее распространенное заболевание во всем мире. Согласно статистике Всемирной организации здоровья, на сегодняшний момент около 80 миллионов человек страдает этим недугом, причем существует определенная тенденция к возрастанию этого показателя.
Несмотря на то, что медикам удается бороться с подобными болезнями вполне успешно, используя классические способы лечения, существуют проблемы, которые связанны с началом осложнений сахарного диабета, и здесь может потребоваться пересадка поджелудочной железы. Если говорить в цифрах, то больные инсулинозависимым диабетом:
- слепнут в 25 раз чаще других;
- страдают почечной недостаточностью в 17 раз больше;
- поражаются гангреной в 5 раз чаще;
- имеют проблемы сердца в 2 раза чаще других людей.
Кроме этого, средняя продолжительность жизни диабетиков почти на треть короче, нежели у тех, кто не страдает зависимостью от уровня сахара в крови.
Способы лечения поджелудочной железы
При применении заместительной терапии эффект от нее может быть далеко не у всех больных, да и стоимость такого лечения не каждому по карману. Это можно легко объяснить тем, что препараты для лечения и его верные дозировки достаточно сложно подобрать, тем более что производить это необходимо в индивидуальном порядке.
К поиску новых способов лечения докторов подтолкнули:
- тяжесть течения диабета;
- характер исхода недуга;
- сложности корректирования осложнений обмена углеводов.
К более современным методикам избавления от недуга относят:
- аппаратные способы лечения;
- трансплантацию поджелудочной железы;
- пересадка поджелудочной железы;
- трансплантацию островковых клеток.
Ввиду того, что при сахарном диабете могут быть обнаружены метаболические сдвиги, появившиеся из-за нарушения нормальной работы бета-клеток, лечение болезни может быть обусловлено пересадкой островков Лангерганса.
Подобное оперативное вмешательство способно помочь отрегулировать отклонения в процессах метаболизма или стать залогом недопущения развития серьезных вторичных осложнений течения сахарного диабета, зависимого от инсулина, несмотря на высокую стоимость операции, при диабете такое решение вполне оправдано.
Островковые клетки не в состоянии долгое время отвечать за корректировку углеводного обмена у пациентов. Именно поэтому лучше всего прибегать к аллотрансплантации той донорской поджелудочной железы, которая максимально сохранила свои функции. Подобный процесс предполагает обеспечение условий для нормогликемии и последующей блокировки сбоев метаболических механизмов.
В некоторых случаях появляется реальная возможность достичь обратного развития начавшихся осложнений диабета или же их приостановку.
Достижения в проведении трансплантации
Первой пересадкой поджелудочной железы стала операция, произведенная в декабре 1966 года. У реципиента удалось достичь нормогликемии и независимость от инсулина, однако это не дает возможности назвать операцию успешной, ведь женщина умерла спустя 2 месяца в результате отторжения органа и заражения крови.
Несмотря на это, результаты всех последующих пересадок поджелудочной железы произошли более чем успешно. На данный момент трансплантация этого важного органа не может уступать по результативности пересадке:
В последние годы медицине удалось шагнуть далеко вперед в этой сфере. При условии применения циклоспорина А (СуА) со стероидами в малых дозировках, выживаемость пациентов и трансплантатов увеличилась.
Больные сахарным диабетом подвержены существенным рискам во время органной пересадки. Существует достаточно высокая вероятность осложнений как иммунного, так и неимунного характера. Они могут привести к остановке функции пересаженного органа и даже к летальному исходу.
Важной ремаркой станет информация о том, что при высоком проценте смертности больных сахарным диабетом во время операции, недуг не несет угрозы их жизни. Если пересадку печени или сердца невозможно отложить, то трансплантация поджелудочной железы – это не оперативное вмешательство по жизненным показаниям.Для разрешения дилеммы необходимости пересадки органа, в первую очередь необходимо:
- улучшить уровень жизни больного;
- сопоставить степень вторичных осложнений с рисками операции;
- дать оценку иммунологическому статусу пациента.
Как бы там ни было, трансплантация поджелудочной железы – это вопрос личного выбора больного человека, который находится на стадии терминальной недостаточности почек. В основной массе у таких людей будут проявления симптомов диабета, например, нефропатия или ретинопатия.
Только лишь при успешном исходе оперативного вмешательства, становится возможным говорить о купировании вторичных осложнений диабета и проявлений нефропатии. При этом необходимо производить трансплантацию одновременную или последовательную. Первый вариант предусматривает изъятие органов у одного донора, а второй – трансплантацию почки, а затем уже поджелудочной железы.
Терминальная стадия недостаточности почек обычно развивается у тех, кто заболел инсулинозависимым сахарным диабетом еще 20-30 лет тому, а средний возраст оперируемых – это люди от 25 до 45 лет.
Какой вид пересадки лучше выбирать?
Вопрос оптимального способа проведения оперативного вмешательства до сих пор не решен в определенную сторону, ведь споры об одновременной или последовательной трансплантации ведутся уже давно.
Согласно статистике и проведенным медицинским исследованиям, функция трансплантата поджелудочной железы после операции намного лучше, если была произведена одновременная пересадка. Это объясняется минимальной возможностью отторжения органов.
Однако если рассматривать процентное соотношение выживаемости, то в таком случае преобладать будет последовательная пересадка, которая обуславливается достаточно тщательным подбором пациентов.
Пересадку поджелудочной железы в целях недопущения развития вторичных патологий сахарного диабета необходимо выполнять на максимально ранних этапах развития недуга.
Ввиду того, что основным показанием к пересадке может быть только лишь серьезная угроза возникновения ощутимых вторичных осложнений, важно выделить некоторые прогнозы. Первый из них – протеинурия.
При возникновении устойчивой протеинурии функция почек стремительно ухудшается, однако подобный процесс может иметь различную интенсивность развития.
Как правило, у половины тех больных, у кого была выявлена начальная стадия устойчивой протеинурии, примерно спустя 7 лет начинается и почечная недостаточность, в частности, терминальной стадии.
Если у человека, страдающего сахарным диабетом без протеинурии, летальный исход возможен в 2 раза чаще фонового уровня, то у страдающих устойчивой протеинурией этот показатель увеличивается на все 100 процентов.По этому же принципу ту нефропатию, которая только развивается, необходимо рассматривать как оправданную пересадку поджелудочной железы.
На более поздних сроках развития сахарного диабета, зависимого от принятия инсулина, трансплантация органов крайне нежелательна.
Если наблюдается существенно сниженная функция почек, то устранить патологический процесс в тканях этого органа уже практически невозможно.
По этой причине подобные пациенты уже могут не пережить нефротического состояния, которое вызвано иммуносупрессией СуА после пересадки органа.
Нижней возможной чертой функционального состояния почек диабетика нужно считать ту, при которой скорость клубочковой фильтрации 60 мл/мин.
Если же указанный показатель ниже этой отметки, то в подобных случаях можно говорить о вероятности подготовки к комбинированной пересадке почки и поджелудочной железы.
При скорости клубочковой фильтрации свыше 60 мл/мин, пациент имеет достаточно весомые шансы на относительно быструю стабилизацию функций почек. В этом случае будет оптимальной пересадка только одной поджелудочной.
Случаи, предусматривающие пересадку
В последние годы трансплантация поджелудочной железы стала применяться при осложнениях течения инсулинозависимого диабета. В таких случаях речь идет о пациентах:
- тех, у кого наблюдается гиперлабильный диабет;
- сахарный диабет с отсутствием или же нарушением гормонального замещения гипогликемии;
- тех, у кого имеется устойчивость к подкожному введению инсулина различной степени всасывания.
Даже ввиду крайней опасности осложнений и серьезном дискомфорте, которые их вызывают, пациенты прекрасно могут сохранить почечную функциональность и перенесут лечение СуА.
На данный момент лечение указанным способом было уже произведено нескольким больным из каждой указанной группы. В каждой из ситуаций отмечены существенные положительные сдвиги в их состоянии здоровья. Есть также случаи пересадки поджелудочной после полной панкреатэктомии, вызванной панкреатитом хронической формы течения. Экзогенная и эндокринная функции были восстановлены.
Те, кто пережили пересадку поджелудочной железы из-за прогрессирующей ретинопатии, не смогли ощутить существенных улучшений своего состояния. В некоторых ситуациях был отмечен еще и регресс.
К этому вопросу важно добавить, что трансплантация органов была произведена на фоне достаточно серьезных изменений в организме.Существует мнение, что можно достичь большей эффективности, если бы оперативное вмешательство было произведено на более ранних стадиях течения сахарного диабета, ведь, к примеру, симптомы диабета у женщины, достаточно просто диагностировать.
Основные противопоказания к пересадке органов
Главным запретом на проведение подобной операции становятся те случаи, когда в организме присутствуют злокачественные опухоли, которые не могут быть приданы коррекции, а также психозы.
Любое заболевание в острой форме должно был устранено еще до операции.
Это касается тех случаев, когда недуг вызван не только сахарным диабетом инсулинозависимым, но еще речь идет о болезнях инфекционной природы.
Источник: http://diabethelp.org/lechim/peresadka-podzheludochnojj-zhelezy.html
Трансплантация островков поджелудочной железы

Островковые клетки (инсулоциты) — клетки поджелудочной железы, вырабатывающие инсулин. Трансплантация островков поджелудочной железы — пересадка островковых клеток от донора другому человеку. На данный момент процедура изучается в качестве метода лечения хронического панкреатита и диабета типа 1.
Причины пересадки клеток островков Лангерганса
Клетки островков поджелудочной железы состоят из альфа- и бета-клеток. Диабет 1 типа развивается, когда бета-клетки поджелудочной железы разрушаются собственной иммунной системой организма. Без этих клеток организм не может вырабатывать инсулин (необходимый для расщепления глюкозы). В результате больным сахарным диабетом 1 типа нужны ежедневные инъекции инсулина.
Хотя процедура трансплантации островков поджелудочной железы проходит стадию эксперимента и изучения, уже видно что пересаженные островковые клетки могут вырабатывать инсулин. После одного-двух введений островковых клеток некоторые пациенты могут прекратить прием инсулина в течение некоторого времени.
Возможные осложнения трансплантации островков поджелудочной железы
Если планируется пересадка клеток островков Лангерганса, нужно знать о возможных осложнениях, которые могут включать:
- Токсичность иммуносупрессивных препаратов;
- Повреждение печени и поджелудочной железы;
- Проблемы с холестерином;
- Сенсибилизация — у получателя клеток могут образоваться антитела к повторной трансплантации островковых клеток;
- Тошнота, рвота, боль в животе;
- Кровотечение;
- Инфекция;
- Сгустки крови;
- Ухудшение функции почек;
- Ухудшение состояния при наличии высокого кровяного давления;
Факторы, которые могут увеличить риск осложнений:
- Курение;
- Заболевание почек;
- Нарушения свертываемости крови.
Подготовка к процедуре
Врач назначит анализы крови и проведет медицинский осмотр. Проводятся тесты, чтобы оценить степень и тяжесть осложнений диабета и возможное повреждение почек. Донор также должен быть тщательно обследован на соответствие крови и серологической группы.
Анестезия
Может быть использован местный или общий наркоз. Местный наркоз обезболит область операции. При применении общего наркоза вы будете спать.
Описание процедуры трансплантации островков поджелудочной железы
Перед операцией островковые клетки отбираются из поджелудочной железы донора. Как правило, эти клетки должны использоваться в течение ближайших 24 часов.
В брюшной полости будет сделан небольшой разрез. Катетер (небольшая пластиковая трубка) через разрез вводится в крупный кровеносный сосуд печени. Чтобы найти правильное положение катетера будет использоваться УЗИ. Затем через катетер вводятся островковые клетки. Клетки перемещаются через вену к печени, после чего начнут вырабатывать инсулин.
Сразу после пересадки клеток островков Лангерганса
Важно поддерживать нормальный уровень глюкозы в крови. Высокий уровень глюкозы может привести к повреждению новых островковых клеток. В течение первых нескольких дней после пересадки, через капельницу будет вводится инсулин. Это поможет поддерживать нормальный уровень глюкозы в крови.
Ваша иммунная система начнет атаковать пересаженые клетки. Для предотвращения этого нужно принимать лекарства, которые подавляют иммунную систему.
Подобные лекарства, подавляющие иммунную систему, как правило, необходимо принимать всю жизнь. Это позволит предотвратить отторжение.
Пересадка клеток островков Лангерганса — будет ли это больно?
Введение местного анестетика может вызвать ощущение жжения. Анестезия предотвратит боль во время процедуры. После процедуры некоторые пациенты испытывают боль в течение нескольких дней. При наличии дискомфорта врач предоставит обезболивающие.
Уход после трансплантации островков поджелудочной железы
- Держите разрез в чистоте;
- Следуйте указаниям врача по уходу за операционным швом;
- Часто проверяйте уровень глюкозы в крови. Следуйте инструкциям врача;
- Контролируйте уровень сахара в крови с помощью инсулина.
Врач может повторить трансплантацию несколько раз, чтобы ввести больше островковых клеток.
Связь с врачом после трансплантации островков поджелудочной железы
После выписки из больницы нужно обратиться к врачу, если появились следующие симптомы:
- Признаки инфекции, включая лихорадку и озноб;
- Покраснение, отек, усиление боли, кровотечение или выделения из разреза;
- Кашель, одышка, боль в груди, сильная тошнота или рвота;
- Высокий или низкий уровень глюкозы в крови.
Источник: https://medicalhandbook.ru/operations/3534-transplantatsiya-ostrovkov-podzheludochnoj-zhelezy-peresadka-kletok-ostrovkov-langergansa.html
Инкапсуляция клеток и сахарный диабет 1 типа
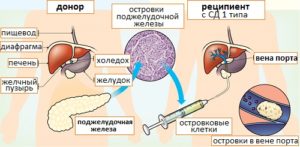
У пациентов, страдающих сахарным диабетом 1 типа, иммунная система [1], по невыясненным сегодня причинам, атакует и уничтожает бета-клетки [2] поджелудочной железы [3], вырабатывающие инсулин [4], следствием чего является потеря организмом способности поддерживать уровень сахара в крови [5] естественным образом. В опубликованных в журналах Nature Medicine и Nature Biotechnology результатах исследований американских ученых говорится: инкапсуляция клеток поджелудочной железы, c последующей их имплантацией в организм больного, представляет собой, возможно, новый метод терапии сахарного диабета 1 типа.
- Сахарный диабет
- Инкапсуляция клеток
- Примечания
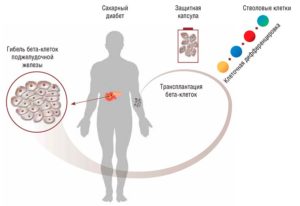
Лучшим методом терапии сахарного диабета 1 типа, как считают сегодня многие ученые, является замена разрушенных клеток панкреатических островков [6] здоровыми клетками, которые могут взять на себя контроль над уровнем сахара и выработкой инсулина. Данный метод уже применялся у сотен пациентов, однако у него есть один существенный недостаток – иммунная система атакует пересаженные клетки, делая необходимым прием иммунодепрессантов [7] на протяжении всей жизни больного.
В настоящее время ученые Массачусетского технологического института (МТИ) [8], Бостонской детской больницы [9] и ряда других учреждений работают над новым методом терапии сахарного диабета 1 типа, заключающимся в трансплантации инкапсулированных островковых клеток.
Американские ученые разработали новый материал, который может быть использован для инкапсуляции человеческих островковых клеток перед их пересадкой.
Тесты на лабораторных мышах показали, что человеческие инкапсулированные клетки могут вылечить сахарный диабет 1 типа (а точнее, поддерживать нормальный уровень сахара в крови без инъекций инсулин) в течение шести месяцев, не провоцируя иммунный ответ [10].
Несмотря на необходимость дальнейших исследований, метод инкапсуляции клеток «может предложить диабетикам новый вид терапии, новую поджелудочную железу, которая будет защищена от воздействия иммунной системы, и которая будет контролировать уровень сахара в крови без применения лекарственных препаратов», – говорит Дэниел Андерсон (Daniel Anderson), партнер-профессор [11] Кафедры профессионального развития имени Самуила Абрахама Голдблита [12], Факультета химической технологии Массачусетского технологического института, член Института интегративных исследований рака Дэвида Коха при МТИ [13] и Института медицинской техники и науки, научный сотрудник кафедры анестезиологии Бостонской детской больницы.
Дэниел Андерсон – соавтор метода инкапсуляции клеток.
Дэниел Андерсон также является ведущим автором двух работ, в которых описан метод инкапсуляции клеток. Следует отметить, что в исследование внесли вклад ученые Гарвардского университета, Иллинойсского университета в Чикаго, Джослинского диабетического центра [14] и медицинской школы Университета Массачусетса.
С 1980-х годов, стандартная терапия пациентов с сахарным диабетом 1 типа заключается в инъекциях инсулина, полученного методом генной инженерии бактерий. Несмотря на свою эффективность, данный вид терапии требует больших усилий со стороны пациента и может вызывать большие колебания уровня сахара в крови.
По предложению директора JDRF [15] Юлии Гринштейн (Julia Greenstein), профессоры Андерсон, Лангер и их коллеги потратили несколько лет исследований, чтобы трансплантация инкапсулированных островковых клеток стала новым подходом в терапии сахарного диабета 1 типа.
Ученые начали свои исследования с изучения химических производных альгината, извлекаемых из бурых водорослей. Альгинатные гели инкапсулируют клетки, не повреждают их, позволяя молекулам сахара [16] и белков [17] проникать внутрь капсулы – в итоге клетки получают возможность ощущать и реагировать на биологические сигналы.Первые исследования показали, что при имплантации капсул с альгинатом обезьянам и человеку, вокруг капсул выстраивается рубцовая ткань, что сводит на нет эффект от их применения. Для борьбы с данным явлением, ученые МТИ и Бостонской детской больницы решили видоизменить альгинат для снижения риска возникновения иммунного ответа.
«В своих исследованиях, мы решили раскинуть широкую сеть и посмотреть, что сможем поймать, фигурально выражаясь, конечно же», – говорит Артуро Вегас (Arturo Vegas), бывший постдокторант [18] МТИ и Бостонской детской больницы, ныне ассистент-профессор Бостонского университета. «Мы создали производные альгината методом присоединения различных малых молекул к полимерной цепи, в надежде, что эти незначительные изменения молекулы дадут альгинату возможность препятствовать распознаванию иммунной системой».
После создания хранилища с 800 производных альгината, ученые провели несколько этапов испытаний инкапсулированных клеток на мышах и обезьянах.
Наилучшие результаты показала производная альгината под названием «триазол-тиоморфолина диоксид» (triazole-thiomorpholine dioxide, TMTD, ТТМД), которую ученые и решили использовать в последующих тестах на мышах с диабетом: во внутрибрюшинное пространство мышей с сильной иммунной системой были имплантированы человеческие клетки панкреатических островков, инкапсулированные ТТМД.
Панкреатические островковые клетки поджелудочной железы, которые помещались в капсулу и имплантировались мышам, были получены из человеческих стволовых клеток [19] с помощью метода, разработанного Дугласом Мелтоном (Douglas Melton), профессором Гарвардского университета.
После имплантации мышам, инкапсулированные клетки немедленно начали производить инсулин в ответ на изменения уровня сахара в крови, поддерживая его нормальный уровень на протяжении всех 174 дней, пока длилось исследование.
«Инкапсулированные клетки могут выживать и нормально функционировать в течение длительного периода времени, по крайней мере, шести месяцев, что мы и доказали на примереиммунокомпетентных [20] мышей», – говорит Омид Вейсех (Omid Veiseh), старший постдокторант Институт интегративных исследований рака Дэвида Коха и Бостонской детской больницы, соавтор первой статьи в Nature Medicine. «Факт остается фактом: клетки, помещенные в капсулу, чувствуют изменения уровня глюкозы и контролируют секрецию инсулина».
Покрытие капсулы, защищающее клетку от атаки иммунной системы. На снимке, сделанном с помощью электронного микроскопа, хорошо видна топография поверхности капсулы.
Ученые также установили, что капсулы диаметром 1,5 миллиметра, не содержащие островковых клеток, будучи имплантированными во внутрибрюшинное пространство обезьян, нормально функционировали (без образования рубцовой ткани), по крайней мере, шесть месяцев.
«Результаты этих работ говорят о том, что данные капсулы потенциально способны защищать пересаженные клетки пациентов», – утверждает соавтор обеих работ Роберт Лангер (Robert Langer), профессор Института интегративных исследований рака Коха, научный сотрудник Бостонской детской больницы. «Мы рады видеть, что в результате нашего исследования в области клеточной трансплантации достигнуты столь значимые результаты, которые, возможно, станут новым подходом в терапии сахарного диабета 1 типа».
Шери Стэблер (Cherie Stabler), партнер-профессор биомедицинской инженерии Флоридского университета говорит, что «новый метод решает все проблемы доставки островковых клеток: инкапсуляция препятствует возникновению иммунного ответа, представляется наиболее подходящим средством доставки клеток».«Это невероятно сложная, многосторонняя проблема и крайне важно, чтобы в ее решении принимали участие специалисты разных сфер», – говорит Стэблер. «Это первый большой шаг в развитии клинически значимой клеточной терапии сахарного диабета 1 типа».
Ученые планируют и далее продолжать испытание новых материалов для изготовления капсул, с последующим проведением клинических испытаний с участием больных сахарным диабетом 1 типа.
В случае успеха, новый терапевтический подход может обеспечить длительный контроль над уровнем сахара в крови.
«Наша цель заключается в дальнейшей упорной работе над тем, чтобы внедрить многообещающие результаты в терапию, которая может помочь людям с диагнозом сахарный диабет 1 типа», – завершает профессор Андерсон.
«Наша цель – независимость диабетика от инъекций инсулина», – говорит профессор Вегас. «Использование инкапсуляции клеток является новым подходом, самым передовым из всех существующих ныне технологий.
Мы видим, что инкапсулированные клетки в состоянии самостоятельно определять уровень сахара в крови и вырабатывать инсулин гораздо лучше, чем при использовании любой другой технологии, которая когда-либо существовала».
Исследователи продолжают выяснять, почему разработанный ими материал для инкапсуляции клеток настолько эффективен. Материалы для капсулы подверглись модификации молекулами, содержащими группу триазола [21], соответственно можно уверенно предполагать, что данный класс молекул может влиять на способность иммунной системы распознавать чужеродные объекты.
Сахарный диабет
Сахарный диабет, СД, diabetes mellitus (от греческого [6,_3,5,6,2,`4,_1,`2, – «обильное мочеиспускание») (по МКБ-10 – E10-E14) – группа эндокринных обменных заболеваний, характеризующихся хронически повышенным уровнем сахара (глюкозы) в крови вследствие абсолютного (СД 1, инсулинозависимый, по МКБ-10 – E10) или относительного (СД 2, инсулиннезависимый, по МКБ-10 – E11) дефицита гормона поджелудочной железы инсулина.
Сахарный диабет сопровождается нарушением всех видов обмена веществ: углеводного, белкового, жирового, минерального и водно-солевого и может привести к серьезным последствиям в виде сердечно-сосудистых заболеваний, хронической почечной недостаточности, повреждению сетчатки глаз, повреждению нервов, эректильной дисфункции.
Жми и поделитесь статьей с друзьями:
Яркими симптомами сахарного диабета являются: жажда (СД 1 и СД 2), запах ацетона изо рта и ацетон в моче (СД 1), пониженный вес (СД 1, при СД 2 – на поздних стадиях), а также обильное мочеиспускание, плохая заживляемость ран, язвы на ногах.
Постоянными спутниками сахарного диабета являются высокая глюкоза в моче (сахар в моче, глюкозурия, гликозурия), кетоны в моче, ацетон в моче, ацетонурия, кетонурия), несколько реже общий белок в моче (альбуминурия, протеинурия) и гематурия (скрытая кровь, гемоглобин, эритроциты в моче). Кроме того, pH мочи при сахарном диабете, как правило, сдвигается в кислую сторону [22].Сахарный диабет 1 типа, СД 1, (инсулинозависимый, ювенильный) – аутоиммунное заболевание эндокринной системы, характеризующееся абсолютным дефицитом инсулина, вследствие того, что иммунная система, по невыясненным сегодня причинам, атакует и уничтожает бета-клетки поджелудочной железы, вырабатывающие гормон инсулин. Сахарный диабет 1 тип может поразить человека в любом возрасте, однако заболевание чаще развивается у детей, подростков и взрослых людей моложе 30 лет.
Инкапсуляция клеток
Инкапсуляция клеток – технология, заключающаяся в иммобилизации клеток с применением полимерной полупроницаемой мембраны, позволяющей двунаправленную диффузию молекул кислорода, факторов роста и питательных веществ, необходимых для клеточного метаболизма, а также внешнюю диффузию продуктов жизнедеятельности и терапевтических белков. Основной целью инкапсуляции клеток является преодоление отторжения трансплантата в тканевой инженерии и, тем самым, уменьшение необходимости долгосрочного использования иммунодепрессантов после трансплантации органов и тканей.
Природные полимеры альгинаты [23], из-за их доступности, отличной биосовместимости и способности к легкому биоразложению (биодеградации), сегодня считаются наиболее подходящим материалами для полупроницаемой мембраны.
Инкапсуляция клеток в альгинатные гели, которые применяют американские ученые в своих исследованиях, относится к мягким методам иммобилизации – клетки остаются живыми и могут осуществлять полиферментные процессы.
Преимуществом альгинатного геля является тот факт, что у клеток есть возможность размножаться в нем.
Кроме того, альгинатные гели способны растворяться при изменении температуры и pH, что позволяет выделять жизнеспособные клетки и облегчает изучение их свойств.
Примечания
Примечания и пояснения к новости «Инкапсулированные клетки в терапии сахарного диабет 1 типа».
При написании новости о том, что американские ученые предложили использовать в терапии сахарного диабета 1 типа инкапсулированные клетки, где в качестве мембраны используется альгинатный гель, в качестве источников использовались материалы информационных и справочных интернет-порталов, сайтов новостей MIT.edu, Nature.com, Diabetes.org, Joslin.org, JDRF.org, ChildrensHospital.org, ScienceDaily.com, EndocrinCentr.ru, RSMU.ru, Cardio-Tomsk.ru, Википедия, а также следующие печатные издания:
- Епифанова О. И. «Лекции о клеточном цикле». Издательство «КМК», 2003 год, Москва,
- Генри М. Кроненберг, Шломо Мелмед, Кеннет С. Полонски, П. Рид Ларсен «Сахарный диабет и нарушения углеводного обмена». Издательство «ГЭОТАР-Медиа», 2010 год, Москва,
- Петер Хин, Бернхард О. Бем «Сахарный диабет. Диагностика, лечение, контроль заболевания». Издательство «ГЭОТАР-Медиа», 2011 год, Москва,
- Федюнина И., Ржанинова А., Гольдштейн Д. «Клеточно-генная терапия сахарного диабета 1 типа. Получение инсулин-продуцирующих клеток из мультипотентных стромальных клеток человека». Издательство «LAP Lambert Academic Publishing», 2012 год, Саарбрюккен, Германия,
- Потемкин В. В. «Эндокринология. Руководство для врачей». Издательство «Медицинское информационное агентство», 2013 год, Москва,
- Цыган В. Н., Камилова Т. А., Скальный А. В., Цыган Н. В., Долго-Собуров В. Б. «Патофизиология клетки». Издательство «Элби-СПб», 2014 год, Санкт-Петербург.
Источник: http://MoiTabletki.ru/info/cell-encapsulation-type-1-diabetes.html