Бронхит или ветряночная пневмония ?
Бронхит и пневмония: отличия, лечение, может ли бронхит перейти в воспаление легких
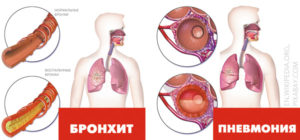
Симптоматика бронхита и воспаления легких во многом схожа, а вот причина развития заболеваний может отличаться.
Во многих случаях обычный, хронический или обструктивный бронхит переходит в пневмонию, поэтому очень важно вовремя распознать и лечить заболевание. Нередко бронхит и пневмония имеют общие признаки.
Независимо от интенсивности клинических проявлений, обращение к доктору обязательно, это позволит предупредить развитие опасных последствий.
Отличия бронхита от пневмонии
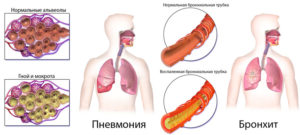
При проникновении инфекционных агентов в нижний отдел дыхательной системы развивается воспаление бронхов или легких. Основное отличие бронхита от пневмонии – очаг патологических изменений. Причиной воспаления альвеол является инфекция, а вот бронхи чаще поражаются респираторными вирусами.
Если развивается бронхиальный недуг, вирусные частицы внедряются в слизистые оболочки бронхов. Следствием являются отек слизистых, нарушение свободного прохождения воздуха.
Острый бронхит проявляется сухим непродуктивным кашлем, свистящими хрипами.
Если правильное и своевременное лечение отсутствует, присоединяется бактериальная микрофлора, состояние ухудшается, воспаление начинает опускаться в ткани легких — бронхит переходит в пневмонию.
Во время приступов кашля возникает слизистая или слизисто-гнойная мокрота. Это первый признак того, что развивается опасный недуг.Основной зоной патологического процесса являются альвеолы, которые отвечают за полноценное поглощение кислорода и выведение углекислого газа. Взрослый и ребенок страдают одинаково – газообмен нарушается, начинается кислородное голодание.
Когда воспалительный очаг распространяется на большие участки тканей легких, появляются симптомы интоксикации – слабость, гипертермия.
У детей есть особенность строения органов респираторного тракта – слизистая бронхов склонна к стремительному развитию отека. Эта особенность способствует быстрому распространению болезнетворных микроорганизмов на нижние отделы дыхательной системы. Дети намного чаще, чем взрослые, страдают от развития бронхопневмонии, которая сочетает в себе проявления обоих болезней.
Прежде чем назначить антибиотик и другие препараты, врач направит больного на проведение дифференциальной диагностики, чтобы установить правильный диагноз. Это важное условие для назначения правильного лечения.
Причины воспаления слизистых оболочек бронхиального дерева:
- влияние вирусных агентов, которые передаются воздушно-капельным путем;
- воздействие внешних раздражителей – перепады температурных условий, влажности;
- химические раздражители;
- воздействие аллергенов.
Основные признаки, которые позволяют определить наличие бронхита и отличить его от пневмонии:
Боли в области грудной клетки
- сухой, надсадный кашель, когда скапливается большое количество слизи, отмечается переход во влажный;
- болезненные ощущения в грудине, которые возникают вследствие сильного напряжения мускулатуры;
- субфебрильная температура, слабость в период обострения;
- покраснение горла, налет, покашливание, боли, сиплость голоса;
- больной ребенок страдает признаками обструктивного синдрома. Чем младше дети, тем сложнее развитие болезни и симптоматика более выражена.
Причины пневмонии: инфекционные агенты, вирусные частицы, паразитарные инвазии, грибковые поражения на фоне аутоиммунных заболеваний. Специфическая симптоматика:
- болезненность в грудине при глубоком вдохе – это различие двух заболеваний;
- повышенная бледность эпидермиса, которая спровоцирована кислородным голоданием – тоже основное проявление воспаления альвеол;
- пациент сильно кашляет, отделяется содержимое гнойного характера, нередко присутствует кровь, кашель надсадный, приступообразный – это позволяет врачам легко различить болезнь;
- симптоматика всесторонней интоксикации внутренних органов – внезапный подъем температурных показателей, сильная слабость, отсутствие аппетита;
- определение пневмонии у ребенка – жаропонижающее средство неэффективно.
Легкий тип бронхита возможно лечить дома, при более сложном течении заболевания пациент подлежит госпитализации. При пневмонии домашний режим лечения оказывается неэффективным, поскольку требуется внутримышечное и внутривенное введение препаратов.
Диагностика
Только врач должен разбираться в том, какое именно заболевание развивается у больного. Своими силами установить заключение сложно. Никакие народные средства методы не должны быть приоритетными, только медикаментозные средства, подобранные доктором.
При осмотре специалист определяет различия в клинической картине патологий. Первичная диагностика дополняется аускультацией легких – доктор прослушивает шумы в легких. Бронхит проявляется сухими хрипами со свистом, которые возникают во время перемещения воздушных масс сквозь отекшие и сжатые ткани бронхов.
При глубоком вдохе либо после приступа кашля локализация хрипов может меняться.
При пневмонии хрипы отличаются – они схожи со скрипением снега. При определении у ребенка одновременно прослушивается и свист, и влажный хрип. При появлении сомнений, врач назначает лабораторный анализ мокроты для определения возбудителя и рентген грудной клетки.
Снимок при пневмонии показывает один или несколько участков сужения просвета легких, при бронхите такого признака нет.
Дополнительно назначается лабораторное исследование кровяной жидкости, чтобы определить интенсивность воспалительного процесса в органах дыхательной системы. Лечиться самостоятельно не рекомендуется, лучше вызвать врача на дом, установить диагноз.При пневмонии больной подлежит госпитализации, поскольку лечение сложное, пациент может быть заразным, также требуются строгий лежачий режим и капельное введение лекарств.
Особенности терапии
Терапия бронхита проводится по следующему алгоритму:
- Назначается лекарство, которое непосредственно воздействует на возбудителя, нейтрализует его: противовирусное, антибактериальное, антигрибковое средства.
- Симптоматическая терапия с помощью жаропонижающих препаратов, муколитиков (Амбролитин, Амбробене, Муколван, Лазолван), противокашлевых средств, бронхолитиков.
- Ингаляции с помощью муколитиков, противокашлевых средств, Боржоми (для разжижения мокроты и увлажнения слизистых).
- Лечебная физкультура, массаж, которые направлены на отделение слизи.
Терапия воспаления легких предполагает:
- Госпитализацию.
- Постельный режим.
- Сбалансированное питание, соблюдение питьевого режима.
- Проветривание и кварцевание помещения.
- Прием антибактериальных медикаментов (Азитромицин, Пенициллин).
- При влажном кашле используются препараты для разжижения мокроты и облегчения выведения отделяемого.
- Устраняют одышку с помощью лекарств, расширяющих просвет бронхов.
- Прием жаропонижающих препаратов симптоматический.
- Прием иммуностимуляторов и витаминотерапия.
Профилактика заболеваний
Профилактика респираторных заболеваний предполагает соблюдение определенных правил:
- сбалансированное питание;
- умеренные физические нагрузки;
- отказ от курения и употребления алкогольных напитков (они отрицательно сказываются на состоянии иммунной системы);
- своевременное обращение к доктору;
- закаливание организма.
Основными отличиями воспаления легких от бронхита являются: температура тела, общее состояние пациента, возбудитель и локализация очага воспаления. Определить эти отличия может только врач после полного обследования.
Источник: https://pulmohealth.com/bronhit/i-pnevmoniya/
Пневмония: ветряная оспа и лечение воспаления легких
Очень часто может возникнуть такое заболевание, как пневмония, ветряная оспа при этом тоже будет в самом разгаре. Последняя — это вирусное заболевание, в результате перенесения которого у человека вырабатывается иммунитет к болезни на всю оставшуюся жизнь.
Намного проще переболеть этим недугом в детстве, причем чем раньше, тем лучше. А хорошо это тем, что в таком возрасте ветрянка проходит практически без осложнений, ребенка не нужно класть в стационар и подвергать специальному лечению.
Обычно это заболевание настигает малыша тогда, когда он начинает посещать детский сад или начальную школу. Как только случается эпидемия ветрянки, ей болеют практически все.
Но не нужно специально делать так, чтоб ребенок заболел. Многие родители думают, что если малыш заразится в детстве, то он более спокойно перенесет инфекцию ветряной оспы и не будет мучиться, став взрослым. Рисковать не нужно потому, что даже у самых маленьких детей возможны осложнения и такой эксперимент может закончиться плачевно.
Обычно такое заболевание дает о себе знать не сразу, а только через пару недель после того, как произошел контакт с больным человеком. Симптомы при ветряной оспе проявляют себя и развиваются достаточно быстро:
- у больного поднимается температура до 38°С и выше;
- он чувствует недомогание, слабость, начинает отдавать себе отчет в том, что это не просто усталость, что он действительно заболевает;
- аппетит существенно снижается;
- ощущаются неприятные боли в горле при глотании, последнее затруднено и вызывает сильный дискомфорт;
- иногда может ощущаться ноющая головная боль.
Нужно обратить особое внимание на возраст заболевшего ветрянкой, так как у детей период подготовки и заражения проходит практически бессимптомно. При ветряной оспе внимательный родитель может заметить только бледность кожных покровов и небольшую утомляемость ребенка, тогда как у взрослого эта картина просматривается более четко и симптомы выражены ярко.
После того как проходит еще пару дней, начинают проявляться высыпания на коже. Сначала они довольно гладкие, а потом начинают преобразовываться, становиться выпуклыми, затем можно заметить, что в самом прыщике появляется жидкое содержимое желтого цвета или прозрачное.
Прыщи выдавливать не нужно, они лопаются сами. Когда пузырек исчезает, на его месте появляется корочка, обычно все признаки ветрянки уходят бесследно через несколько недель. Хотя образования ковырять не стоит, особенно на лице, так как от них на коже может остаться некрасивый кратер.
Высыпания можно увидеть и на слизистых оболочках. Что касается зуда, то в каждом отдельном случае это проявляется по-разному. Кто-то не жалуется на дискомфорт во время ветрянки, а кто-то сходит от него с ума и боится снять с себя живьем кожу.
В любом случае при ветряной оспе расчесывать прыщики не рекомендуется.
Пневмония при ветрянке
Легочные осложнения возникают при ветрянке у людей солидного возраста, редко когда это мучает ребенка. Возникает заболевание потому, что инфекция попадает в легкие. Ветряная оспа с пневмонией развивается в большинстве случаев у следующих категорий людей:
- взрослые и подростки, которые еще не переболели в своей жизни ветрянкой;
- женщины, готовящиеся стать матерями, причем находящиеся уже на больших сроках беременности;
- имеющие вредные привычки и никак не желающие работать над собой и от пристрастий избавляться;
- взрослые, которые уже имеют проблемы с легкими как хронического, так и единичного характера;
- те, у кого ослаблена защитная система и нарушен именно легочный иммунитет.
Обычно после того как на теле появляются высыпания и ветрянка в полной мере вступает в свои права, у человека может начаться сильный, мучительный кашель, который сопровождается ярко выраженной интоксикацией.
То, как сильно будет себя проявлять пневмония, зависит от того, насколько крепок иммунитет отдельно взятого больного.
Врачи говорят о том, что такое заболевание может проходить как в легкой, так и в тяжелой формах, причем у каждого из этих видов есть свой определенный сценарий развития, по которому можно отследить клиническую картину и понять, как именно нужно лечить человека.
Тяжелая форма пневмонии:
- невооруженным глазом можно заметить, что у человека сильно затруднено дыхание, явно отмечается недостаточность;
- даже при небольшой физической нагрузке наблюдается сильная одышка;
- при кашле начинает отходить и выделяться кровь;
- отек легочной ткани.
Если вовремя не госпитализировать больного, то смерть может наступить в течение 48 часов, особенно это касается беременных женщин и пациентов, у которых была обнаружена различная форма иммунодефицита.
Легкая форма пневмонии:
- дыхательная недостаточность проявляется несильно, но ее можно заметить в первые дни болезни;
- можно заподозрить, что у больного бронхит, хотя это не так (пневмония — это заболевание намного более серьезное);
- когда проходит некоторое время, около 2-3 недель, пациенту становится несколько лучше;
- после того как проходит месяц или немного меньше, наступает полное выздоровление больного.
Диагностика и лечение
Обычно диагноз ставится при осмотре пациента и подробном анамнезе. Необходимо выяснить, насколько сильно болезнь повредила легочную ткань человека, выявить очаг поражения и его процентное соотношение к здоровой ткани легких. При ветряной оспе с пневмонией пораженные участки на снимках выглядят, как расплывчатые пятна, и опытный врач заметит их сразу.
Если такое заболевание, как ветряная пневмония, не подтверждается, то больного отправляют лечиться домой, будь это взрослый человек или ребенок.
Для того чтоб лечение проходило нормально, нужно в обязательном порядке пить противоаллергические препараты тем, у кого есть склонность к реакциям на раздражители, а также тем, у кого нестерпимо чешутся высыпания.
Если раньше не было замечено аллергии, образования человека не беспокоят, то этот этап лечения можно опустить. Но нельзя обойтись без препаратов жаропонижающего действия и противовоспалительных средств.
Конечно же, при ветряной оспе с пневмонией не нужно без особой на то надобности выходить на улицу и посещать коллектив, желательно соблюдать постельный режим, набираться сил, пить витамины, а также употреблять побольше жидкости, чтоб процесс интоксикации шел более интенсивно.В том случае, если диагноз подтверждается, больного кладут в стационар на лечение, которое будет осуществляться под чутким руководством лечащего врача.
Вероятность того, что пациента отпустят домой лечиться, практически сводится к нулю, так как пневмония — это заболевание очень опасное. Если лечение осуществлять неправильно или хотя бы на некоторое время его проигнорировать, то летальный исход может настать с очень большой вероятностью.
Профилактика
Если ребенок заболел ветрянкой, то его нужно показать врачу не только за тем, чтоб специалист назначил лечение, но и за тем, чтоб он сделал к медицинской карточке ребенка отметку, что он уже успешно перенес это заболевание.
Дело в том, что тем подросткам и более взрослым людям, которые не болели ветрянкой, несмотря на свой солидный возраст, полагается при желании вакцина, так как ветрянка в таком возрасте практически никогда не проходит без осложнений.
Суть такой прививки состоит в том, что человеку вводят небольшой, ослабленный вирус, причем это делается дважды с интервалом в 4 недели. Организм должен этот вирус побороть, но это бывает крайне редко. В большинстве случаев человек, которому ввели вакцину, страдает ветрянкой в более легкой форме, но иммунитет все равно вырабатывается.
Либо, как альтернативный вариант, пациент переносит болезнь, имеющую название опоясывающий лишай.
Конечно, такую прививку не стоит делать просто потому, что захотелось. Этот шаг очень важный, и его нужно в обязательном порядке обговорить с врачом, внимательно выслушав все, что он скажет и что по этому поводу думает.
Врач может не рекомендовать прививку в том случае, если он не уверен, что организм человека ее воспримет правильно и что не возникнет никаких осложнений.
Бывают и такие случаи, что человек болеет ветрянкой дважды в своей жизни, но обычно во второй раз болезнь проходит не так серьезно, а в более облегченной форме. Такое состояние называется прорывом инфекции.
Источник: https://pneumon.ru/vospalenie-legkih/pnevmoniya-vetryanaya-ospa.html
Пневмония после ветрянки у детей и взрослых
На фоне вируса ветряной оспы иногда возникает такое осложнение, как ветряночная пневмония. Очень важно своевременно поставить диагноз и определить природу данного состояния. В случае когда причиной болезненной симптоматики является бактериальная пневмония — это очень опасно и необходима срочная медицинская помощь.
Симптомы
При развитии ветряночной пневмонии, признаки осложнения формируются уже на 2-3 день после проявления вируса ветряной оспы. Это симптомы того, что очаги болезни затронули легочные мягкие ткани.
Пневмония при ветрянке у взрослых и детей характеризуется в первую очередь сильным не проходящим кашлем, общей интоксикацией организма.
Яркость проявления симптомов напрямую зависит от возраста пациента, уровня иммунной системы. Ветряночная пневмония протекает в двух основных фазах:
- Легкое и средне течение болезни демонстрирует следующие симптомы у детей и взрослых:
- Затрудненность дыхания;
- Бронхит.
В таком случае на второй неделе болезни дискомфортные симптомы стихают, проходит боль в груди, одышка, кашель.
- Пневмония после ветрянки тяжелой степени (торпидной) протекает совместно со следующими признаками:
- Ярко выраженной дыхательной недостаточностью;
- Тяжелой одышкой;
- Мокротой с кровью при кашле;
- Цианоз;
- Отечность легких.
Госпитализация обычно требуется в первые 2 суток, особенно детям, женщинам «в положении», пациентам страдающим иммунодефицитом.
Причины
Ветряночная пневмония возникает потому, что инфекция попадает и поражает легочные артерии.
Ветряная оспа совместно с пневмонией затрагивает чаще всего следующие группы лиц:
- Подростки и взрослые, которые впервые болеют ветряной оспой.
- Женщины «в положении» на большом сроке.
- Лица, имеющие вредные привычки (чрезмерное употребление крепкого алкоголя, табака).
- Взрослые, которые страдают хроническим заболеванием легких.
- Пациенты с ослабленным иммунитетом, особенно легочным.
Диагностика
Причину возникновения ветряночной пневмониидолжен определять врач, в основном это происходит на этапе осмотра и сбора анамнеза. Основной критерий диагностики — наличие характерных симптомов воспаления легких при ветряночной сыпи.
Чтобы подтвердить диагноз назначают рентгеновское обследование, при котором должны проявиться на снимке множественные небольшие очаги в легких.
При грамотной и корректной схеме лечения регрессия происходит уже на 2-3 неделе. Но небольшие кальцинаты, затвердевшие образования остаются в легких навсегда.
Лечение
Терапия ветряночной пневмонии будет комплексной, включая препарат для устранения причин заболевания и купирования симптомов. Зачастую если болезнь легких вызвана вирусом ветряной оспы, то она возникает в первые дни после проявления ветрянки и антибактериальные препараты не используются.
Важно! Если возникла пневмония после ветрянки, то, скорее всего, ветряная оспа не является причиной воспаления, инфекция присоседилась позже, на фоне ослабленного иммунитета после перенесенного заболевания.
Терапия пневмонии при ветрянке у взрослых
- Если течение заболевания сопровождается сильным кашлем и в отхаркивающей мокроте присутствует кровь, назначают кровоостанавливающие лекарственные средства, например:
- «Аминокапроновая кислота».
- «Транексам».
- Чтобы снять лихорадку при ветряночной пневмонии прописывают инфузионную терапию, помогающую также вывести токсины из организма. Противопоказанием к выполнению этого метода является вазидилатация и наличие кровотечения внутренних органов. В таком случае категорически запрещено повышать объем циркулируемой крови в организме.
- Когда наблюдается пневмония после ветрянки, в качестве жаропонижающих средств используют нестероидные противовоспалительные лекарства: «Ксефокам», «Олфен», «Ибупрофен».
- Для устранения болевого синдрома, дискомфорта прописывают «Анальгин», «Папаверин», «Димедрол».
- Для десенсибилизации применяют такие препараты, как «Супрастин», «Тавегил» по 2 мл вводить внутривенно.
- Для эффективной борьбы с первоначальным вирусом назначают этиологическую терапию. Для этого назначают инфузии «Герпевира» из расчета 5 мл на 1 кг массы тела, вводить 3 раза в сутки.
Если пневмония при ветрянке выделяет симптомы в виде иммунодефицита, нужен «Герпевир» вводить по 10 мл на 1 кг веса пациента.
- Антибиотики для лечения используются, если поставлен диагноз бактериальная пневмония. Назначаются препараты данной группы только врачом на основании многих факторов.
Лечение пневмонии при ветрянке у детей
- Обязательно применение противокашлевых лекарств, чтобы облегчить состояние маленького пациента, например, «Лазолван». Рекомендуется пить только растворы, при таком заболевании сложно глотать.
- Если у ребенка наблюдается пневмония после ветрянки, назначают респираторные антибиотики группы фторхинолов, цефалоспоринов, карбапенемов.
- Курс устранения иммунодефицита включает «Герпевир», расчет производится в дозировке 250 мг на м2площади тела или 20 мг на 1 кг массы тела, три раза в день.
- Чтобы снять зуд, высыпания на теле назначают антигистаминные препараты.
- Также нужны общеукрепляющие поливитамины, обильное питье и постоянный постельный режим.
Первая медицинская помощь
В домашних условиях выполнить лечение пневмонии после ветрянки невозможно, при подозрениях нужно срочно обратиться к врачу. Обязательно естественным путем обеспечить свежий воздух, открыть окна, проветрить комнату.
При поступлении пациента в стационар, первым делом купируются симптомы, обеспечивают работоспособность органов дыхательной системы, устраняют дыхательную недостаточность.
Медики выполняют счет сатурации и дыхательных движений, если показатель равняется менее 95% — подключают кислородную маску для облегчения дыхания.
Если же показатель сатурации менее 85% — необходимо перевести пациента на искусственную вентиляцию легких, подключив специальный аппарат.
Профилактика
Изначально важно соблюдать профилактические меры, чтобы предупредить пневмонию у больных ветряной оспой, придерживаться постельного режима, правил личной гигиены, поддерживать необходимый температурный режим помещения где находится пациент.
Если наблюдается болезнь ветряной оспы с симптомами пневмонии нужно срочно обратиться к врачу. В таком случае есть возможность избежать осложнений и эффективно, быстро вылечить болезнь.
Источник: https://vetryankainfo.ru/lechenie/vetryanochnaya-pnevmonija.html
Ветряночная пневмония: симптомы, причины, лечение
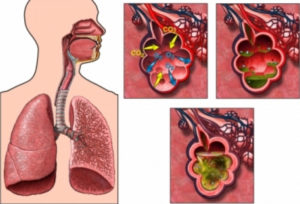
Ветряная оспа или ветрянка – это вирусное заболевание, вызываемое одной из разновидностей вирусов герпеса. В детском возрасте протекает легче, не требует специфического лечения и оставляет стойкий иммунитет, с вероятностью рецидивов в виде опоясывающего лишая в более зрелом возрасте.
Все начинается с ветрянки
Примерно через 2 недели с момента контакта с больным человеком могут появиться первые симптомы интоксикации:
- фебрильная температура вше 38ºС;
- недомогание, быстрая утомляемость;
- снижение аппетита;
- боль в горле;
- головная боль.
Так называемый продромальный период у детей, особенно раннего возраста, может полностью отсутствовать. Напротив, у взрослых развивается яркая клиническая картина вирусной интоксикации, которая может сохраняться весь период заболевания.
Через один-два дня присоединяются высыпания. Вначале появляются гладкие покраснения размерами до 4 мм, чаще на верхней части тела. Через несколько часов они преобразуются в красные папулы или узелки.
Еще через несколько часов на их месте образуются везикулы – пузырьки с прозрачным содержимым. После вскрытия везикул остаются язвочки, которые покрываются коричневыми корочками.
Через две-три недели корочки проходят бесследно.
Характеристики сыпи при ветрянке:
- полиморфизм – в результате подсыпаний, которые продолжаются до недели, можно увидеть все этапы развития сыпи на отграниченном участке тела;
- зуд — иногда умеренный, но чаще нестерпимый;
- сочетание кожных проявлений с высыпаниями на слизистых оболочках.
Почему страдают легкие
Легочные осложнения, вызванные вирусом ветрянки, иногда называют ветряная пневмония. Развитие ее наступает с попаданием вируса в бронхиальное дерево и легкие. Крайне редко возникает у детей. Частота встречаемости у взрослых достигает 16% с высокими цифрами летальности.
К группам риска относятся:
- подростки и взрослые;
- беременные женщины, особенно во втором и третьем триместре;
- курильщики;
- взрослые, страдающие хроническими обструктивными болезнями легких;
- дети и взрослые с ослабленной иммунной системой.
Симптомы ветряночной пневмонии
После появления развернутой клинической картины ветрянки через один-два дня могут присоединиться симптомы специфического воспаления легочной ткани. Характеризуется это усилением интоксикации и сильным кашлем. Выраженность проявлений зависит от состояния иммунитета больного.
Ветряная пневмония может протекать по нескольким сценариям:
- Тяжелое, торпидное течение:
- выраженная дыхательная недостаточность;
- тяжелая одышкаа;
- цианоз;
- кровохарканье;
- отек легких;
- смерть может наступить в первые 48 часов, особенно высокая летальность у беременных женщин и пациентов с иммунодефицитом.
- Среднее и легкое течение:
- умеренные проявления дыхательной недостаточности на первой неделе болезни;
- бронхит и бронхиолит;
- на второй неделе происходит уменьшение клинических симптомов, стихает кашель, уменьшается одышкаа, начинается улучшение состояния пациента;
- полное выздоровление наступает через несколько недель или месяцев.
Диагностика и лечение осложнения
Ветряная пневмония устанавливается в первую очередь при сборе анамнеза и осмотра. Наличие характерных симптомов и манифестация воспаления легких через сутки после появления сыпи являются основными критериями для диагностики.
Рентгенологическое исследование проводится для уточнения объема поражения. Типичными рентгенологическими признаками являются множественные мелкие расплывчатые очаги в обоих легких. При благоприятном исходе через две недели происходит полная регрессия выявленных изменений, либо обызвествление очагов. Мелкие кальцинаты остаются потом на протяжении всей жизни.
Лечение ветряной оспы обычно проводиться в домашних условиях, особенно у детей. Комплексный подход включает следующее:
- антигистаминная терапия для уменьшения зуда;
- жаропонижающие и противовоспалительные препараты;
- общеукрепляющее лечение — обильное питье, постельный режим, витаминотерапия.
При наличии такого осложнения как ветряночная пневмония лечение должно проводиться в стационаре. Учитывая специфику возбудителя, антибактериальные препараты не будут приносить облегчения. Этиотропная терапия основывается на введении противовирусных средств и иммуноглобулинов.
Бывает, что пневмония начинается на 10-14 сутки, с повышения температуры и кашля. Но данные воспалительные изменения не являются специфическими осложнениями ветрянки, а свидетельствуют о присоединении вторичной бактериальной флоры.
Диагностика проводиться по данным рентгенологического исследования и микробиологического анализа отделяемого легких. Лечение заключается в назначении антибиотиков, противовоспалительных, муколитических, отхаркивающих средств. Данный вид воспаления легких не описывается как «ветряночная» пневмония.
Профилактика ветряной оспы
Наиболее действенным является вакцинопрофилактика, которая показана с подросткового возраста всем, кто не перенес ранее ветрянку.
Вакцина содержит живую ослабленную культуру вируса и после введения вызывает слабое проявление болезни. Необходимо последовательное введение двух доз с интервалом не менее 4 недель.
Приобретенный иммунитет помогает впоследствии перенести ветрянку или проявления опоясывающего лишая в легкой форме.
Источник: https://pneumonija.com/inflammation/vidi/vetryanochnaya.html
Пневмония при ветряной оспе
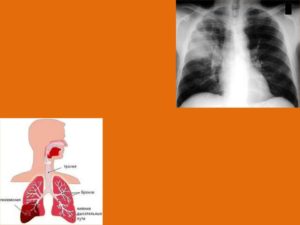
Пневмония — это достаточно опасное заболевание дыхательной системы, которое заключается в поражении воспалительным процессом нижних респираторных путей и паренхимы легких. Может быть вызвано большим количеством инфекционных возбудителей (бактерии, вирусы, простейшие, грибы, атипичные возбудители – внутриклеточные паразиты).
Кроме того, некоторые виды воспаления легких могут быть неинфекционной этиологии – это инфаркт-пневмония, которая возникает из-за попадания в легкие тромба из легочной артерии, а также аспирационная пневмония — она связана с попаданием в нижние респираторные пути пищевых масс вследствие нарушения безусловного рефлекса и незакрытия надгортанником дыхательных путей. В этой статье пойдет речь о тех клинических случаях, когда пневмонии ветряной оспой вызываются. Сама по себе ветряная оспа (народное название – «ветрянка») представляет собой острое инфекционное заболевание, которое вызывается одним из вирусов герпеса.
Если рассматривать именно те случаи (или же когда хотя бы есть подозрение на таковой), когда ветряная оспа с пневмонией связана, то в обязательном порядке необходимо устанавливать этиологию возбудителя – это является краеугольным случаем в определении тактики ведения и лечении.
Не менее важно провести дифференциальную диагностику между первичной пневмонией (то есть таким воспалением легких, когда вирус герпеса, приведший к развитию ветряной оспы, является первопричинным этиологическим фактором) и вторичной пневмонией (возникающая из–за манифестации воспалительного процесса в легких, вызванного бактериальным возбудителем, на фоне ослабленного иммунитета вирусом герпеса). Второй вариант вообще не будет называться герпетической пневмонией, так как вирус является только способствующим развитию клиники фактором, но никак не этиологическим компонентом.
Алгоритм диагностики, особенности анамнеза
Самое главное значение в постановке диагноза «ветряночная пневмония» имеет сбор анамнеза болезни и анамнеза жизни (то есть, краткие истории о том, как протекало заболевание, с чем связывает больной его возникновение, данные об эпидемиологическом окружении, проведенной вакцинации, перенесенных заболеваниях).
Сама по себе ветряная оспа проявляется примерно через две недели после контакта с больным человеком (то есть, должен быть характерный эпидемиологический анамнез). Кроме того, из анамнеза жизни можно будет узнать о том, что этот человек ранее никогда не болел ветряной оспой и привит от нее не был.
Основные клинические симптомы, указывающие на то, что это действительно ветряная оспа:
- Повышение температуры тела до фебрильных значений – свыше 38 градусов по Цельсию.
- Проявления астено-вегетативного синдрома, заключающегося в выраженной общей слабости, головокружении, отсутствии аппетита.
- Возможна боль в горле, головная боль.
- Высыпания на коже и слизистой оболочке (экзантема и энантема). Самый главный, патогномоничный симптом. В самом начале проявляются маленькие участки гиперемии диаметром три-четыре мм, через некоторое время (около трех-четырех часов) на этих местах возникают папулы, после этого, примерно через аналогичный промежуток времени, они превращаются в везикулы (пузырьки, заполненные содержимым кровавого цвета). Затем эти элементы вскрываются, остаются язвочки, покрывающиеся коричневыми корочками. Полная элиминация экзантемных элементов наступает через две-три недели.
Очень важно помнить особенности высыпаний при ветряной оспе:
- Она отличается полиморфностью – эта особенность объясняется тем, что вышеперечисленные элементы «эволюционируют» не одномоментно, а из-за этого можно отметить у больного присутствие всех видов высыпаний (даже на одном участке кожи).
- Элементы сыпи вызывают очень сильный зуд
- Вместе с высыпаниями на коже, появляются высыпания на слизистых.
Следует отметить, что вышеописанная клиника (с интенсивным катаральным, интоксикационным, астено-вегетативным синдромом) характерна в большей мере для взрослых. Также и все осложнения, которые возникают в результате ветряночной оспы (менингиты, энцефалиты, та же пневмония) как правило, имеют место только у лиц старше четырнадцати — пятнадцати лет.
Группы риска
К группам риска (лицам, вероятность заболевания которых намного выше, чем у остальных) в первую очередь относятся:
- Беременные на любом сроке, но самая большая вероятность – второй и третий триместр беременности (естественно, подвержены этому заболеванию только те, которые не были предварительно привиты и ранее не болели ветрянкой).
- Подростки и взрослые.
- Курильщики
- Больные хроническим обструктивным заболеванием легких.
- Лица, у которых имеет место иммунодефицит первичного или вторичного генеза.
Клинические проявления
В случае развития первичной (ветряночной) пневмонии, типичные проявления воспаления легких возникают, начиная с второго-третьего дня от манифестации проявлений ветряной оспы, описанных выше.
Учитывая то, что вирус герпеса, вызывающий ветрянку, оказывает угнетающее действие на иммунитет, симптоматика пневмонии в этом случае будет иметь очень выраженный характер, возможно даже молниеносное (торпидное течение).
Характерная симптоматика именно первичной ветряночной пневмонии характеризуется следующими проявлениями:
- Выраженной дыхательной недостаточностью, определяемой повышением частоты дыхательных движений выше восемнадцати в минуту, а также падением значения сатурации ниже 95%.
- Периферическим, а в последующем и центральным цианозом – это проявление является следствием дыхательной недостаточности и недостаточного снабжения тканей организма кислородом.
- Кровохарканием. Крайне неблагоприятный симптом, который уже указывает на интерстициальный характер заболевания, заключается симптом в вазодилятации, которая приводит к попаданию крови в альвеолы.
Из всего вышесказанного можно сделать вывод о том, что пневмония, ассоциированная с ветряной оспой, имеет много схожих проявлений с воспалением легких при гриппе (первичного характера).
Прогноз для выздоровления также очень неблагоприятный, единственно, чем пневмония при ветрянке не так опасна, так это то, что против вируса герпеса есть этиологическое лечение, эффективность которого уже доказана и проверена на практике.
Тактика ведения больного
В данном вопросе самое главное – это установить правильно причину возникновения воспаления легких.
Убедиться в том, что действительно вирус ветряной оспы является первопричиной заболевания, провести дифференциальную диагностику с вторичной пневмонией, при которой этиологическим фактором являются бактерии.
Этот момент важен по той причине, что в зависимости от определения природы возбудителя будет назначено этиотропное лечение. В данном случае ошибка и промедление (даже пусть и в один-два дня) с адекватной терапией может стоить человеку жизни.
Главный критерий, который позволит отличить первичную пневмонию при ветряной оспе от вторичной – это сроки присоединения клинической симптоматики воспаления легких к проявлениям ветряной оспы.
При первичном заболевании, как было уже отмечено выше, проявления дыхательной недостаточности и цианоз манифестируют на второй-третий день заболевания; в том случае, если же признаки пневмонии проявились спустя неделю другую, с момента проявления ветряной оспы, то соответственно и вирус герпеса тут будет ни причем – воспаление легких будет вторичным (носит бактериальный характер). Также, в большинстве случаев, первичная пневмония будет иметь намного более тяжелое течение, чем вторичная.
Как бы там ни было, для обоих видов пневмонии, так или иначе связанных с герпетической инфекцией, есть один общий момент в тактике ведения – необходима госпитализация в ургентном порядке и никак иначе. Собственно, как и при любом осложнении, вызванном ветряной оспой.
Больной должен находиться в стационаре отделения реанимации и интенсивной терапии, под круглосуточным медицинским наблюдением, вне зависимости от того, первичная или вторичная ветряночная пневмония у него развилась, сколько ему лет.
Никто не будет спорить о том, что при осложнениях ветряной оспы показана госпитализация, причем очень важно – госпитализировать необходимо только в стационар узкоспециализированной инфекционной больницы ввиду высокой контагиозности вируса герпеса.
Естественно, при госпитализации уже будут проведены дополнительные методы диагностики, которые позволят уточнить природу возбудителя (тот же посев мокроты, измерение титра антител иммуноглобулинов класса М и G к вирусу простого герпеса), однако, они будут иметь лишь ретроспективное значение (то есть просто будут подтверждать диагноз, не более того). Кроме того, эти анализы позволят внести важные данные в медицинскую документацию больного – документальное подтверждение перенесенных воспалительных инфекционных заболеваний, после которых формируется стойкий гуморальный иммунитет. Однако, это все будет актуально при том условии, что человека удастся таки спасти.Пневмония при ветряной оспе.
Вот поэтому, определяющими факторами в постановке диагноза и определении лечения, и будет изучение анамнеза, и оценка клинических (физикальных) данных больного.
Как и при любом воспалении легких, показано проведение рентгенограммы (обзорной) грудной клетки, так как это обследование помогает выявить распространенность патологического процесса (его локализацию).
Общеклинические анализы (общий анализ крови и общий анализ мочи) также показаны – в них при первичной герпетической пневмонии будет отмечаться, скорее всего, лейкопения с относительным лимфоцитозом, незначительным повышением СОЭ. Если же возникает вторичная, бактериальная пневмония, то в анализах будут отмечаться классические воспалительные изменения.
Лечение больного
После поступления больного в стационар отделения реанимации и интенсивной терапии первым делом начинают симптоматическое лечение (то есть, грубо говоря, купируют симптомы, которые ставят под вопрос жизнь больного). В первую очередь, это дыхательная недостаточность.
Производят подсчет дыхательных движений и измеряют величину сатурации.
В том случае, если значение этого показателя будет составлять менее 95%, то тогда возможна будет подача кислорода через маску, если же сатурация составит менее 90% — необходимо будет переведение больного на аппарат искусственной вентиляции легких.
Также необходимо будет визуально оценить мокроту – при наличии в ней сгустков крови обязательно нужным будет введение кровоостанавливающих препаратов (транексам или аминокапроновая кислота).
Инфузионная терапия показана при высокой лихорадке (выраженном синдроме интоксикации), однако, она должна проводится только при уверенности в том, что нет вазодилатации и внутренних кровотечений, так как при этом состоянии категорически противопоказано повышение объема циркулирующей крови.
Кроме того, необходимо назначение антигистаминной и жаропонижающей терапии. В качестве десенсибилизирующих препаратов рекомендовано использование тавегила или супрастина по 2 мл внутривенно струйно.
Жаропонижающая терапия проводится нестероидными противовоспалительными препаратами (ксефокам, олфен), при их необходимости используется литическая смесь (анальгин, димедрол, папаверин в соотношении для взрослых 1:1:1).
Этиологическая терапия заключается в инфузиях герпевира – химически активного нуклеозида, способного уничтожать вирусы герпеса. Для лечения ветряночной пневмонии назначается из расчета 5 мг/кг массы тела три раза в сутки. Если же речь идет о больном с иммунодефицитом, то дозировка тогда повышается до 10 мг/кг массы тела больного.
Это дозировки для взрослых. Детям идет расчет герпевира на единицу площади поверхности тела; расчет производится в дозировке 250 мг/м кв., опять же – при иммунодефиците дозировка возрастает до 250-500 мг/м кв. Ребенку до трех месяцев, болеющему пневмонией при ветряной оспе назначается препарат из расчета 20 мг/кг массы тела 3 раза в день.Рекомендовано использование противокашлевых препаратов (тот же лазолван), но только в инфузионной форме – человек, находясь в тяжелейшем состоянии, вряд ли будет пить таблетки.
В том случае, если же речь идет о вторичной пневмонии, ассоциированной с ветряной оспой, то ее следует лечить точно также, как и обычную внегоспитальную пневмонию.
Правда антибиотики должны быть посильнее (сразу можно начинать с респираторных фторхинолонов, цефалоспоринов 3-4 поколений, карбапенемов).
Согласно современной классификации воспаления легких, пневмония, ассоциированная с ветряной оспой, относится к внебольничным случаям воспаления легких (достоверных данных за массовые случаи заболевания пневмонией в стационарах нет – скорее всего, причиной этого явления становится то, что поражение легких вирусу герпеса не свойственно). Локализация и распространенность патологического процесса может быть любая (долевая, сегментарная, крупозная, двусторонняя). Вторичные пневмонии, ассоциированные с ветряной оспой, не отличаются особо тяжелым течением.
Профилактика
Логично, что в данном вопросе самым главным будет профилактика ветряной оспы. Учитывая тот факт, что вирус простого герпеса обладает чрезвычайно сильной контагиозностью и вирулентностью, пытаться избежать контакта с этим возбудителем неразумно.
Так как герпес-вирусная инфекция протекает намного легче в детском периоде (у детей ветряночная пневмония регистрируется крайне редко), то ничего страшного в том, что ребенок заразится ветряной оспой нет.
Основная масса заболеваний у лиц до 12 лет протекает вообще без медикаментозного лечения.
Если уж так получилось, что человек до подросткового возраста не переболел ветрянкой, то ему лучше сделать прививку от этого заболевания. Ветряная оспа у взрослых протекает очень тяжело и пневмония – это далеко не самое тяжелое осложнение, которое может возникнуть.
Так что вовремя проведенная вакцинация может если не спасти человеку жизнь, то многократно облегчить течение заболевания.
В том случае, если взрослый человек отмечает у себя проявления ветряной оспы, то ему сразу же лучше обратиться в стационар за помощью – во избежание возникновения каких-либо осложнений. Лечиться тоже лучше в стационаре, хотя бы первые десять дней.
Советуем почитать: Чем сейчас лечат пневмонию у детей?
Источник: http://jmedic.ru/pnevmoniya/vetryanaya_ospa.html