Деформация легкого у ребенка 6 лет
Пороки развития легких
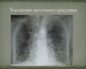
Пороки развития легких – грубые изменения нормальной анатомической структуры легких, возникающие на этапе эмбриональной закладки и развития бронхолегочной системы и вызывающие нарушение или потерю ее функций.
Пороки развития легких могут проявиться в детстве или взрослом возрасте, сопровождаясь цианозом, одышкой, кашлем с выделением гнойной мокроты, кровохарканьем, деформацией грудной клетки и др. С целью диагностики пороков развития легких выполняется рентгенография, КТ, бронхоскопия и бронхография, АПГ.
Лечение пороков развития легких может быть хирургическим (резекция легкого, пульмонэктомия) или консервативным (медикаменты, ФТЛ, массаж, санация бронхиального дерева).
Пороки развития легких – врожденные анатомические аномалии и дефекты функционирования легких, бронхов и легочных сосудов. Частота выявления пороков развития легких у детей варьирует от 10 до 20%.
Среди врожденных дефектов легких и бронхов встречаются аномалии их развития, которые, в отличие от пороков, не проявляются клинически и не влияют на функцию измененного органа (например, аномалии деления крупных и средних бронхов).
Пороки развития легких, сопровождающиеся дыхательной недостаточностью, проявляются уже в раннем детском возрасте и сопровождаются задержкой в физическом развитии ребенка.
На фоне пороков развития легких нередко развиваются воспалительные и нагноительные процессы, вызывающие клинику острых или хронических неспецифических заболеваний, которые могут принимать очень тяжелое течение. Более половины хронических неспецифических заболеваний легких патогенетически связаны с имеющимися пороками развития легких.
Причины
Формирование аномалий и пороков развития легких в пренатальном периоде может происходить под влиянием ряда экзогенных и эндогенных тератогенных (повреждающих плод) факторов.
К экзогенным факторам, оказывающим тератогенное воздействие на эмбрион, относятся физические (механическая или термическая травма, электромагнитное или радиоактивное излучение), химические (любые яды), биологические (вирусные или иные инфекции, бактериальные токсины) повреждающие механизмы.
К числу эндогенных тератогенных факторов принадлежат наследственность, аномалии генов и хромосом, эндокринные патологии, биологически неполноценные половые клетки (при поздней беременности у женщин или пожилом возрасте у мужчин). Вид развивающегося порока легкого зависит не столько от характера тератогенного фактора, сколько от срока беременности, на котором организм женщины испытывает его воздействие.
Если воздействие тератогенного фактора приходится на первые 3-4 недели беременности, когда происходит закладка трахеи и главных бронхов, возможно развитие пороков эти структур вплоть до нарушения формирования целого легкого.Тератогенное воздействие на эмбрион в период с 6 по 10 недели беременности может вызвать пороки формирования сегментарных и субсегментарных бронхов по типу кистозной или простой гипоплазии, а также развитие врожденных бронхоэктазов.
Поздние пороки развития легких у плода могут сформироваться на 6-8 месяце беременности, когда закладывается альвеолярная ткань.
По степени недоразвития легкого или его отдельных анатомических, тканевых, структурных элементов в пульмонологии различают:
- Агенезию – порок развития, характеризующийся полным отсутствием легкого и соответствующего ему главного бронха.
- Аплазию – порок развития, при котором отсутствует легкое или его часть при наличии культи рудиментарного главного бронха.
- Гипоплазию – одновременное недоразвитие элементов легкого (бронхов, легочной паренхимы, сосудов), встречающееся на уровне сегмента, доли или всего легкого. Простая гипоплазия характеризуется равномерным уменьшением размеров легкого без существенного нарушения его структуры с сохранением отчетливой редукции бронхиального дерева. Кистозная гипоплазия (кистозное или сотовое легкое, поликистоз) встречается среди всех пороков развития легкого наиболее часто (в 60-80% случаев) и сопровождается одновременным недоразвитием бронхов, легочной паренхимы и сосудов с формированием бронхогенных полостей в дистальных отделах субсегментарных бронхов, где обычно развивается хронический воспалительно-нагноительный процесс.
Среди пороков развития стенок трахеи и бронхов выделяют:
- Трахеоброхомегалию (трахеоцеле, мегатрахея, синдром Мунье-Куна) – расширение просвета трахеи и крупных бронхов вследствие врожденного недоразвития мышечных и эластических волокон их стенок. Наличие трахеобронхомегалии сопровождается упорным течением трахеобронхита.
- Трахеобронхомаляцию – несостоятельность хрящей трахеи и бронхов, вызывающую их аномальное спадание в процессе дыхания. Проявляется стридорозным дыханием, грубым кашлем, приступами апноэ.
- Синдром Вильямса-Кемпбелла – гипоплазия хрящей и эластических тканей бронхов III -VI-го порядков, проявляющаяся генерализованным развитием бронхоэктазов на уровне средних бронхов и бронхообструктивным синдромом.
- Бронхиолоэктатическую эмфизему Лешке – врожденную слабость стенок бронхиол, сопровождающуюся бронхиолоэктазиями и центрилобулярной эмфиземой.
Ограниченные (локализованные) дефекты строения стенок бронхов и трахеи включают:
- Стеноз трахеи и бронхов – резкое сужение бронхов и трахеи, возникающее вследствие нарушения развития хрящевых колец или внешнего сдавления трахеобронхиального дерева сосудами. Клинически проявляются стридорозным дыханием, приступами цианоза, нарушением глотания, рецидивирующими ателектазами.
- Врожденную долевую (лобарную) эмфизему – нарушение бронхиальной проходимости на уровне бронхов III-V порядков с образованием вентильного (клапанного) механизма, вызывающего резкое вздутие соответствующей доли. Сужение просвета бронха может развиваться в результате дефекта хряща, складок слизистой оболочки, сдавления опухолью или аномально расположенными сосудами и т. д. Лобарная эмфизема проявляется дыхательной недостаточностью различной степени, которая развивается в первые часы после рождения.
- Трахео- и бронхопищеводные свищи – открытое сообщение между трахеей (или бронхами) и пищеводом. Диагностируются вскоре после рождения, сопровождаются аспирацией пищи, кашлем, цианозом, приступами удушья при кормлениях, развитием аспирационной пневмонии.
- Дивертикулы бронхов и трахеи – формируются вследствие гипоплазии мышечного и эластического каркаса бронхов.
К врожденным порокам развития легких, связанным с наличием добавочных (избыточных) дизэмбриогенетических структур, относят:
- Добавочную долю (или легкое) – наличие дополнительного скопления легочной ткани, независимого от нормально сформировавшегося легкого.
- Секвестрацию легкого – наличие аномального участка легочной ткани, развивающегося независимо от основного легкого и снабжаемого кровью собственными артериями большого круга. Секвестрация может располагаться вне доли (внедолевая) и внутри нее (внутридолевая). Долгие годы клиника секвестрации может отсутствовать, проявления в виде рецидивирующей пневмонии возникают при инфицировании секвестра.
- Кисты легкого – парабронхиальные полостные образования, связанные с нарушениями эмбриогенеза мелких бронхов. Встречаются дренирующиеся и недренирующиеся кисты по признаку наличия или отсутствия сообщения с бронхиальным деревом. Кисты могут достигать гигантских размеров, при этом сдавливая окружающую паренхиму легкого.
- Гамартомы – дизэмбриональные образования, состоящие из бронхиальных стенок и легочной паренхимы; прогрессирующий рост и малигнизация не характерны.
Среди пороков развития легких, характеризующихся аномальным расположением анатомических структур, наиболее часто встречаются:
- Синдром Картагенера – обратное расположение внутренних органов, в т. ч. и легких. Обычно сочетается с хроническим бронхитом, бронхоэктазами и хроническим синуситом, протекает с частыми обострениями гнойного бронхолегочного процесса. Возможны видоизменения концевых фаланг и ногтей по типу «часовых стекол», «барабанных палочек».
- Трахеальный бронх – наличие аномального бронха, отходящего от трахеи выше верхнедолевого бронха.
- Доля непарной вены – часть верхней доли правого легкого, отделенная непарной веной.
К наиболее распространенным порокам развития кровеносных сосудов легких относятся:
- Стенозы легочной артерии – изолированными бывают крайне редко, обычно встречаются вместе с пороками сердца.
- Артериовенозные аневризмы – наличие патологических сообщений между венозным и артериальным руслом, сопровождающееся смешением венозной крови с артериальной и ведущее к возникновению гипоксемии. Наличие множественных артериовенозных сообщений характерно для болезни Рандю-Ослера. Поражение крупных и средних артерий протекает с формированием артериовенозных свищей — расширений по типу аневризмы. У пациентов развиваются выраженные гипоксемия и дыхательная недостаточность, кровохарканье.
- Гипоплазия и агенезия легочной артерии – недоразвитие или отсутствие ветвей легочной артерии часто встречается в сочетании с пороками сердца и гипоплазией легкого.
Многообразию видов пороков развития легких соответствует полиморфность их возможных клинических проявлений. Скрытое течение многих пороков легких обусловливает вариабельность сроков их выявления. В первое десятилетие жизни обнаруживается 3,8% всех встречающихся пороков развития легких, во второе десятилетие — 18,2%, в третье — 26,6%, в четвертое — 37,9%, у лиц после 40 лет -14%.
Бессимптомное течение пороков развития легких встречается у 21,7% пациентов, симптомами нагноения проявляется 74,1% пороков, осложнениями других заболеваний — 4,2%.
Наиболее рано, в первые дни жизни ребенка, проявляются пороки развития легких, сопровождающиеся признаками дыхательной недостаточности: лобарная эмфизема, выраженный стеноз главных бронхов и трахеи, бронхо- и трахеопищеводные свищи, агенезия, аплазия и выраженная гипоплазия легкого. Они характеризуются стридорозным дыханием, приступами асфиксии, цианозом.
Кисты легкого, легочная секвестрация, гипоплазия легкого, бронхоэктазы могут впервые проявить себя развитием острого воспалительного процесса и нагноения.
Характер воспалительных процессов при пороках развития легких носит затяжное рецидивирующее течение и сопровождается кашлем с выделением значительного количества гнойной мокроты, эпизодами кровохарканья, интоксикацией, нарушением самочувствия в периоды обострений.
Тяжелые пороки развития легких вызывают отставание физического развития детей, асимметрию и деформацию грудной клетки.
Диагностика пороков развития легких
Диагностирование пороков развития легких требует комплексного специализированного обследования. Заподозрить пороки развития легких следует у пациентов, с детства страдающих стойкими хроническими бронхолегочными процессами. Решающее значение в диагностике пороков легких занимают рентгенологическое и бронхологическое исследования.
Рентгенологическое исследование позволяет выявить пороки развития легких даже при их бессимптомном течении.
По данным рентгенографии и КТ легких можно определить изменения сосудистого и бронхиального рисунка (при гипоплазии), повышение прозрачности (при лобарной эмфиземе), смещение органов средостения (при гипоплазии или агенезии), контуры теней (при гамартоме или секвествации), обратную топографию легких (при синдроме Картагенера) и др.При бронхоскопии и бронхографии проводится оценка анатомического строения трахеи и бронхов, выявляются деформации (стеноз, свищи и др.) и изменения бронхиального дерева. При пороках развития сосудов легкого целесообразно проведение ангиопульмонографии.
Лечение пороков развития легких
Выбор адекватной тактики лечения пороков развития легких осуществляется пульмонологоми и торакальными хирургами.
Он диктуется оценкой состояния пациента, степенью выраженности имеющихся нарушений и возможным прогнозом.
Неотложная операция показана при выраженной дыхательной недостаточности в случаях лобарной эмфиземы, аплазии и агенезии легких, при трахеопищеводном свище и стенозах трахеи и бронхов.
При бронхоэктазах и кистозной гипоплазии выбор хирургического или консервативного лечения определяется количеством измененных сегментов в обоих легких, частотой рецидивов и характером изменений легочной ткани. Как правило, при таких пороках развития легких проводят резекцию измененного участка легкого.
При распространенных изменениях в легких проводится консервативная терапия, направленная на предупреждение обострений гнойного процесса. Она включает в себя ежегодные курсы противовоспалительной терапии, улучшение дренажа бронхиального дерева (бронхоальвеолярный лаваж, отхаркивающие, муколитические препараты, массаж, ингаляции, ЛФК), санаторно-курортную реабилитации.
Прогноз и профилактика пороков развития легких
При пороках развития легких, не связанных с развитием дыхательной недостаточности и не сопровождающихся гнойно-воспалительными осложнениями, прогноз удовлетворительный.
Частые обострения бронхолегочного процесса могут вызывать ограничение трудоспособности пациентов.
Меры профилактики врожденных пороков развития легких включают: исключение неблагоприятных тератогенных воздействий на протяжении беременности, медико-генетическое консультирование и обследование пар, планирующих рождение ребенка.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/lung-malformations
У ребенка деформация грудной клетки: причины патологии и методы лечения
Здоровье ребенка – самое важное для родителей. Они беспокоятся о том, чтоб их чадо не болело, было полно жизненных сил и энергии. Но случаются ситуации, когда ребенок заболевает, и это отражается на всей семье.
В таких случаях нужно вовремя обращаться к специалистам, которые смогут предоставить квалифицированную консультацию. К серьезным заболеваниям, в лечении которых требуется профессиональная помощь, относится деформация грудной клетки у ребенка.
Родителям следует крайне серьезно воспринимать данный недуг и немедленно обращаться в поликлинику.
Что такое деформация грудной клетки?
Грудная клетка человека – это своеобразный щит, который поддерживает и защищает жизненно важные органы. Она также представляет собой костно-мышечный каркас, к которому крепятся ребра.
Если возникла ситуация, когда у ребенка деформация грудной клетки, то это влечет за собой серьезные последствия. Деформация бывает как врожденной, так и приобретенной. Она негативно влияет на работу всех внутренних органов.
Стоит напомнить, что грудная клетка призвана защищать сердце, легкие, печень, селезенку. И если происходит нарушение в одном органе, то страдает вся система жизнеобеспечения.
Врожденную деформацию грудной клетки еще называют диспластической. Важно знать о том, что такие формы встречаются намного чаще, чем приобретенные.Происходят нарушения костных структур, их образования в утробе матери, развиваются аномалии позвоночного столба. Чаще всего изменения отмечаются в передней части грудной клетки ребенка.
Приобретенные деформации возникают от разнообразных заболеваний, которые могут поражать человека в любом возрасте.
Типы заболевания
Все нарушения грудной клетки, которые известны специалистам, можно объединить в две большие группы. Это такие деформации, как врожденные и приобретенные. Но внутри каждой группы существует своя классификация.
Также, в зависимости от локализации, у ребенка деформация грудной клетки имеет несколько форм. Считается, что она может быть передней, боковой и задней.
По степени нарушения недуг часто бывает неявно выраженным, даже практически незаметным до появления серьезных патологий, влияющих на работу сердца и легких.
Врожденные деформации подразделяются на следующие виды:
- Воронкообразная, в простонародье такой тип нарушений называют «грудью сапожника».
- Килевидная, или «куриная грудка».
- Плоская.
- Расщелина.
Приобретенные нарушения подразделяются на:
- Эмфизематозные.
- Паралитические.
- Кифосколиотические.
- Ладьевидные.
Следует заметить, что при врожденных деформациях грудной клетки чаще всего нарушения происходят на ее передней стенке. Если же это приобретенная деформация, то могут нарушаться как боковые, так и задняя поверхность. Также необходимо знать, что, если присутствует врожденная деформация грудной клетки у ребенка, лечение ее чаще всего оперативное.
Причины возникновения заболевания
Когда заболевает ребенок, родители пытаются выяснить причины недуга. В таких случаях лучше предупредить заболевание, чем потом длительно лечить. Чтобы выяснить, почему возникает у ребенка деформация грудной клетки, нужно разобраться в этиологии болезни.
Как уже известно, деформация бывает врожденной и приобретенной. Причины появления врожденной деформации:
- Генетическая предрасположенность (наследственность).
- Недоразвитие костных тканей в утробе матери.
Это одни из самых распространенных причин врожденной деформации. Также следует знать, что недоразвитие костных тканей малыша может происходить от того, что мать перенесла инфекционные заболевания в первом триместре беременности.
На врожденную деформацию грудной клетки может оказывать влияние образ жизни будущей мамы, недостаточное получение эмбрионом питательных веществ, наличие у родительницы вредных привычек.
К последним стоит отнести алкоголь, табакокурение и употребление наркотических веществ, а также немаловажным фактором является несвоевременное обращение за помощью к специалистам.
Причины приобретенных нарушений
Почему появляется приобретенная деформация грудной клетки у ребенка? Причины, которые ее провоцируют, перечислены ниже:
- Болезни костно-мышечной системы.
- Опухоли.
- Хондроз.
- Воспалительные и гнойные болезни мягких тканей.
- Различные травмы.
- Неудачные хирургические операции.
- Чрезмерные физические нагрузки.
- Нарушение обмена веществ.
- Ахондроплазия.
- Аномалии костных тканей.
- Синдром Дауна.
- Астма.
- Болезнь Бехтерева.
- Воспалительные болезни.
- Синдром Жена.
Все эти заболевания приводят к серьезным последствиям, и в итоге деформируют грудную клетку.
Воронкообразная деформация
Воронкообразную деформацию по-другому называют впалой грудью. Это одно из распространенных заболеваний, которое выявляется при рождении. У новорождённых врачи фиксируют около одного случая на четыреста детей.
Такое нарушение в несколько раз чаще встречается у мальчиков, чем у девочек. Причина его состоит в том, что хрящи, соединяющие ребра, недоразвиты. Внешне нарушение представлено как углубления в верхней и нижней части грудины.
Грудная клетка несколько увеличена в поперечном направлении и, соответственно, боковые стенки имеют искривление.
С ростом ребенка нарушения усугубляются, ребра начинают расти и затягивать грудину внутрь. Все это приводит к тому, что сердце и крупные артерии продолжают смещаться и сдавливаться. Если ребенок новорожденный, такая деформация практически незаметна.
Она видна только при длительном наблюдении, когда происходит вдох. При визуальном осмотре изменения грудной клетки будут заметны только к трем годам жизни. С этого момента ребенок становится болезненным, его поражают частые простудные заболевания, присутствуют проблемы с давлением.
Глубина воронки может достигать десяти сантиметров.
Возникновение заболевания
Если у ребенка деформация грудной клетки, и она проявилась в раннем возрасте, врачи выделяют несколько теорий ее формирования. Одна из них гласит, что ребра и хрящ развиваются быстрее грудины, и из-за этого они ее вытесняют.
Другие авторы придерживаются мнения, что нарушения произошли от внутриутробного давления, которое и сместило заднюю стенку ребер. К этой теории относятся и аномалии диафрагмы с присоединением рахита.
Еще одна теория гласит, что воронкообразная деформация возникла из-за патологий соединительных тканей.Также деформация может проявляться в нескольких дефектах, как не слишком явных, так и ярко выраженных. Все зависит от воздействующих на нее факторов:
- Грудина, имеющая степень задней ангуляции.
- Реберный хрящ, имеющий степень задней ангуляции в месте прикрепления его к ребрам.
Не стоит забывать, что заболевание может отягощаться еще и различными аномалиями диафрагмы, что затрудняет лечение. Также у врачей существуют несколько методов, которые помогают определить степень тяжести заболевания. Это количественный расчет расстояния от грудины к ребрам.
Килевидная деформация у ребенка
По степени распространенности деформаций килевидная стоит на втором месте. Возникает она при большом и стремительном разрастании реберных хрящей.
Форма грудины становится похожей на птичью грудь, поскольку она выдается вперед.
У многих родителей возникают вопросы, о том, что такое деформация грудной клетки у ребенка? Причины и лечение (фото пациентов представлены в данной статье) будут подробно рассмотрены.
Килевидная деформация у ребенка с возрастом становится заметнее и развивается как ярко выраженная патология. Но стоит заметить, что при таких нарушения опорно-костной системы внутренние органы не страдают.
Могут наблюдаться такие симптомы, как одышка и учащенное сердцебиение. Что касается позвоночника, то он не подвергается изменениям. Чаще всего заболеванием страдают мальчики.
Иногда нарушения имеют асимметричный характер, с вдавливанием с одной стороны и выпиранием с другой.
Причины недуга
Этиология такого нарушения не совсем ясна, как и в случае с воронкообразной деформацией. Считается, что причиной является избыточное разрастание остеохондральных хрящей.
В свою очередь, все зависит от наследственности и генетики. Если у родственников наблюдалось такое заболевание, то не исключено, что оно передалось и ребенку.
Важно помнить: если у ребенка деформация грудной клетки, как исправить эту проблему, подскажут только опытные специалисты.Еще бытует мнение, что деформация обусловлена сколиозом и врожденным пороком сердца, а также аномалиями соединительной ткани. Чаще всего медики подразделяют такое заболевание на три типа:
- Грудина и ребра имеют симметрию, а мечевидный отросток смещается вниз.
- Грудина смещается вниз и вперед, наблюдается выпячивание. Ребра в таком случае искривляются.
- Реберные хрящи выгибаются вперед, но нарушений грудины не наблюдается.
Симптомы заболевания проявляются уже в подростковом возрасте, но они незначительно выражены. Иногда признаки ярко проявляются при тяжелых физических нагрузках. Также заболевание способствует развитию астмы.
У ребенка деформация грудной клетки: как лечить?
Методы лечения разнообразны – все зависит от степени и вида деформации, а также от того, есть ли нарушения в сердечно-сосудистой и дыхательной системе. Если нарушения незначительны, то можно выбрать консервативное лечение.
Родители, которые беспокоятся о здоровье своих детей, часто задают вопросы специалисту: «Если у ребенка деформация грудной клетки, что делать?» В таких случаях важно прислушиваться к мнению врачей и не принимать поспешных решений. Ведь организм ребенка еще только развивается, и при неправильном лечении клиническая картина усугубится.
В определенных случаях врачи рекомендуют хирургическое вмешательство. Здесь особую роль играет диагностика заболевания.
Диагностика
На сегодняшний день имеется большой запас методов исследования нарушений опорно-двигательной системы. Один из самых распространенных – это рентгенография. Он дает полную картину нарушений и при правильном описании снимков может способствовать эффективности лечения. При помощи рентгенографии можно получить данные о степени и форме деформации грудной клетки.
Еще один инструментальный метод – это КТ грудины. Он позволяет определять степень нарушений, которые влияют на сердце и легкие, а также градус смещения внутренних органов. Наравне с КТ, используется еще один аппаратный метод – МРТ.
Он дает полную и подробную информацию о костных, соединительных тканях их состоянии и степени развития заболевания. Есть также дополнительные методы, которые смогут описать клиническую картину. К ним относятся ЭКГ, эхокардиография и спирография.
Они дают возможность определить состояние внутренних органов.
Деформация грудной клетки у детей: лечение в домашних условиях
Если заболевание не требует хирургического вмешательства, тогда прекрасно подойдут консервативные методы лечения. Так, родители в домашних условиях могут самостоятельно помочь своему ребенку. К такому лечению относятся следующие действия:
- физиотерапия – умеренные физические нагрузки и развитие костной ткани помогут, когда происходит незначительная деформация грудной клетки у ребенка;
- лечение массажем у специалиста;
- лечебная физкультура, которую прописывает врач;
- плаванье – прекрасное средство для развития опорно-двигательной системы и поднятия настроения.
Если соблюдать и выполнять все рекомендации врачей, то и в домашних условиях родители смогут развить своего ребенка, дать ему шанс быть здоровым и приостановить заболевание.
Источник: http://fb.ru/article/257692/u-rebenka-deformatsiya-grudnoy-kletki-prichinyi-patologii-i-metodyi-lecheniya
О чем говорит усиление легочного рисунка на рентгене
Время чтения: ~4 минуты Елена Смирнова 38238
Одним из симптомов, определяемых при рентгенологическом исследовании органов грудной клетки, является усиление легочного рисунка. О чем говорит этот признак? Какие заболевания проявляются таким образом? Появляется ли усиление только при заболеваниях легких, или это может быть симптомом какой-то другой патологии?
Что понимают под этим симптомом
Легочным рисунком называют сеть сосудов, проходящих в ткани легких. В норме он более четкий у корней легкого и расплывается по мере удаления от них.
Это связано с уменьшением диаметра сосудистого просвета по мере удаления их от корня легкого. В норме такой рисунок более четко заметен в нижних долях легких, поскольку там расположены самые крупные сосуды.
Бронхи и лимфатические сосуды рентген не показывает.
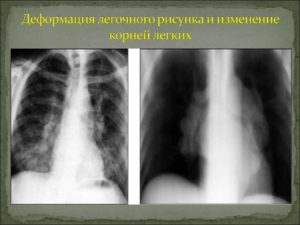
Усиление легочного рисунка — об этом говорят, когда на рентгенологическом снимке обнаруживают повышенную четкость изображения сосудов и корней легких. При этом рисунок становится одинаково четким как в верхних, так и в нижних долях, в центре и на периферии легкого.
Легочный рисунок образуют кровеносные и лимфатические сосуды и бронхиальное дерево легких
В каких случаях можно увидеть усиление легочного рисунка
Этот симптом обнаруживается при рентгенологическом исследовании органов грудной клетки, в том числе и при флюорографии. Какие заболевания проявляются усилением рисунка легкого:
- бронхит — острый или хронический, обструктивный и необструктивный;
- очаговая или долевая пневмония;
- туберкулезный процесс в легком;
- злокачественные опухоли легкого;
- профессиональные заболевания — пневмокониоз, силикоз;
- отек легкого;
- заболевания сердца — врожденные или приобретенные пороки, кардиомиопатия.
Иногда легочный рисунок усиливается вне заболевания — такое состояние может быть проявлением возрастных изменений.
Усиление легочного рисунка может быть локальным или диффузным. Это зависит от характера патологического процесса.
Если процесс ограниченный (очаговая пневмония или небольшая опухоль), симптом тоже будет ограниченным, локализующемся на небольшом участке легкого.
Если же патология распространенная (крупозная пневмония, бронхит, милиарный туберкулез), усиление будет наблюдаться во всех полях легкого.
Диффузное усиление
Прикорневое усиление
Каковы механизмы
Симптом этот наблюдается вследствие трех патологических изменений в легочной ткани:
- повышенное кровенаполнение сосудов, что чаще бывает при сердечных пороках;
- воспаление непосредственно сосудистой стенки при пневмонии или туберкулезе;
- появление в легочной паренхиме соединительной ткани при длительных пневмониях и хроническом бронхите, а также при профессиональных заболеваниях легких.
Раньше всего усиление проявляется непосредственно у корней легких. При распространении патологического процесса легочный рисунок становится четким и на остальной поверхности. Легочный рисунок при различных патологиях могут образовывать не только кровеносные сосуды, но и воспаленные мелкие бронхи, лимфатические сосуды и соединительнотканные прослойки.
Чаще всего наблюдается усиление прикорневого легочного рисунка
Как проявляется симптом
Сосудистая сеть на рентгене выглядит как скопление ячеек. Когда появляется деформация сосудистого рисунка, это выглядит как более четкое обозначение контуров каждой ячейки. Это сочетается со снижением прозрачности легочных полей. Одновременно могут обнаруживаться другие симптомы, указывающие на то или иное заболевание:
- уменьшение дыхательной экскурсии — подвижности легочного края и диафрагмы при дыхательных движениях. Это обнаруживается при воспалительном процессе или разрастании соединительной ткани;
- появление тени в легком — это свидетельствует о наличии абсцесса или опухоли, туберкулезного очага.
Характерны и соответствующие клинические симптомы, которые помогают установить причинное заболевание — кашель, мокрота разного характера, одышка, боли в грудной клетке, ограничение подвижности одной из половин грудной клетки при дыхательных движениях.
Для более точной диагностики заболевания, проявляющегося таким симптомом, необходимо проведение рентгенологического исследования в двух проекциях.
На флюорографии не всегда можно выявить усиление легочного рисунка, поскольку этот метод обладает меньшей разрешающей способностью, чем рентгенологическое исследование.
Однако флюорография проводится значительно чаще, чем полноценное рентгенологическое обследование, поэтому ее помощь в диагностике заболеваний достаточно высока. Рентгенологическое исследование для обнаружения этого симптома должно быть проведено с помощью лучей повышенной жесткости.При обнаружении такого симптома, как усиление легочного рисунка, необходимо назначать дальнейшее более прицельное обследование. Этот симптом может указывать не только на сравнительно безобидные состояния, но и на такие тяжелые заболевания легких, как онкологическая патология и туберкулез.
Источник: https://diametod.ru/rentgen/govorit-usilenie-legochnogo-risunka-rentgene
Форма грудной клетки у младенцев: нормы и отклонения
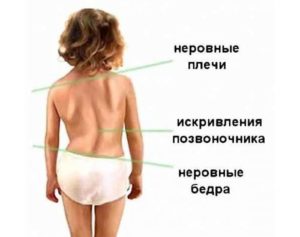
После появления на свет малыша тщательно осматривают и измеряют неонатологи, а перед выпиской — ортопед или хирург.
Но на этом наблюдение за костно-мышечной системой крохи не заканчивается: на первом году жизни вам предстоит пройти несколько комиссий, на которых младенца снова и снова будут осматривать.
Такой контроль необходим, чтобы вовремя выявить патологии и приступить в немедленному лечению грудничка. Чем раньше вы вместе со специалистами начнете исправлять деформации, тем меньше вреда они нанесут младенцу.
Особое внимание врачи уделяют форме и размеру грудной клетки. Какое расположение ее составляющих является нормой, а какое — говорит о врожденной или приобретенной деформации?
Норма
- При рождении у здорового дитя окружность груди меньше окружности головы на 3 см.
- Форма груди при рождении должна быть бочкообразной.
- Ребра должны располагаться горизонтально и строго симметрично.
- В дыхании ребенка участвует только нижняя часть грудной клетки.
Отклонения от нормы
По происхождению отклонения от нормальной формы грудной клетки могут быть двух видов.
- Приобретенными. Возникают из-за неправильного положения грудного ребенка, когда он лежит преимущественно на одном боку, ему подкладывают под голову и плечи подушку, а также рано сажают. Приобретенной деформация может быть и та, которая возникла при дефиците кальция в организме — изменить форму грудной клетки может действие рахита на кости.
- Врожденными. Возникают из-за патологий внутриутробного развития плода или наследственных факторов.
По форме врожденных деформаций выделяют следующие типы грудной клетки: воронкообразный тип, килевидный и другие сложные случаи, которые встречаются гораздо реже.
Воронкообразная форма грудной клетки
Такую деформацию еще называют «грудь сапожника», она характеризуется вдавливанием грудины внутрь. Данная патология является врожденной, и активно развивается, пока ребенок растет. Если не лечить малыша, степень западания грудины будет увеличиваться и пагубно влиять на расположение внутренних органов.
Воронкообразная грудная клетка имеет градацию степеней западания грудины:
- 1 степень — грудина утоплена внутрь на небольшое расстояние — до 2 см.
- 2 степень — грудная клетка вдавливается глубже — до 4 см.
- 3 степень — вдавливание углубляется до 6 см. Такая колоссальная деформация уже сильно заметна, и приносит ребенку не только моральный дискомфорт, но и сильно влияет на состояние его здоровья. Сжатые легкие не способны вентилироваться в полной мере — малыш будет часто болеть.
Килевидная форма грудной клетки
При такой деформации грудина, словно киль, выпячивается вперед. Данная патология чаще является врожденной и диагностируется в первые месяцы жизни младенца. Очень редко отмечаются случаи приобретенной деформации такого типа. Разрастание грудины в утробе происходит из-за активного деления клеток хрящевой ткани.
Ее рост и последующее выпирание приводит к изменению положения ребер — они не горизонтальны, а сходятся у грудины под углом. Форма грудной клетки из-за этого не круглая и бочкообразная, а угловатая.
Патология затрагивает не только костно-хрящевые составляющие грудной клетки, но и мышечные: у детей отсутствует часть диафрагмы спереди, а боковые ее участки прикреплены к 7-8 ребрам и чрезмерно развиты.
Если не приступить к лечению килевидной деформации, она может привести к смещению и дисфункции внутренних органов.
Редкие формы деформации
- Еще один вид деформации, который характеризуется равномерным уменьшением объема грудины, — плоская форма;
- иногда грудная клетка может быть выгнутой;
- в редких случаях у малышей диагностируется врожденная расщелина грудины;
- синдром Поланда также относится к редким деформациям грудной клетки у детей.
Чем опасны врожденные деформации?
Врожденные деформации грудной клетки — довольно частое явление. Они встречаются у 14% грудничков, чаще патологии диагностируются у мальчиков.
- Любая деформация грудной клетки у ребенка влияет на положение внутренних органов и на их работу. Особенно сильно страдают окруженные ребрами легкие и сердце.
- Заметная неправильная форма будет доставлять подросшему ребенку психологический дискомфорт. Это будет мешать ребенку гармонично развиваться и общаться со сверстниками.
- Ребенок будет часто болеть из-за недостаточной вентиляции легких. Нарушения в работе сердечно-сосудистой системы приведут к быстрой утомляемости, болям в сердце и развитию ВСД.
Причины появления деформации
- Наследственность. Если в семье есть или были деформации грудной клетки, ребенок может родиться с патологией.
- Патология может возникнуть на этапе внутриутробного развития плода, когда з
- Ряд заболеваний на первом году может деформировать грудную клетку: это происходит при рахите, туберкулезе, сколиозе и т.д. Изменить ее форму могут гнойные воспаления, опухоли, травмы, ожоги и операции, сопряженные со вскрытием грудной клетки.
акладываются и развиваются хрящевые элементы, составляющие грудину, а также мышцы диафрагмы.
Диагностика
Врожденные деформации грудной клетки у новорожденных и грудных детей довольно сложны в диагностике. На раннем этапе определить неправильность ее формы можно по «поведению» костно-хрящевого комплекса при вдохе и плаче: ребра и непосредственно грудина сильно западают.
При подозрении на неправильность формы грудной клетки у младенца, вам назначат ряд диагностических процедур для определения размера и расположения костей и хрящей.
Лечение
Исходя из степени деформации хирург-ортопед назначит вам адекватное комплексное лечение. При сложных и глубоких врожденных изменениях формы грудной клетки ребенку может быть показана операция.
Первая и вторая степени поддаются исправлению консервативными методами. Малышу помогут:
- физиотерапия;
- лечебный массаж;
- лечебная физкультура;
- дыхательные упражнения.
Консервативное лечение поможет и при приобретенных деформациях, но только после устранения первопричины изменения формы грудной клетки. Если патология носит рахитический характер, то есть возникла из-за дефицита витамина Д, вам нужно остановить процесс с помощью медикаментозной терапии, а затем устранять последствия болезни.
Профилактика
- Единственный способ избежать врожденной патологии — правильно питаться в период закладки и развития костной системы, принимать поливитамины и избегать заболеваний на важных этапах формирования плода.
- Вовремя диагностированная патология быстрей исправляется, поэтому посещайте с грудничком комиссии и при любых собственных подозрениях на неправильность формы обращайтесь к узким специалистам.
- Чтобы избежать появления приобретенной деформации, следуйте рекомендациям педиатра по приему раствора витамина Д и четко соблюдайте дозировку препарата.
- Не стесняйтесь говорить педиатру об изменениях в поведении и самочувствии крохи, которые могут сигнализировать о развитии у него опасных болезней.
Источник: https://newbabe.ru/zdorove/forma-grudnoj-kletki-u-detej.html
Показания к операции у ребенка с воронкообразной грудной клеткой
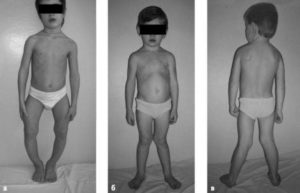
Такая патология, как деформация грудной клетки у детей, встречается очень часто в наше время.
Поэтому перед родителями встает вопрос выбора методов лечения этой болезни.
О причинах и методах коррекции воронкообразной грудной клетки у ребенка поговорим в статье.
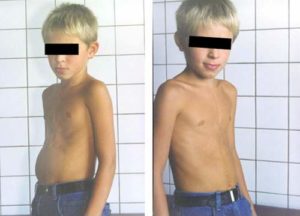
Воронкообразная грудная клетка у ребенка — фото:
Данное заболевание является чаще всего врожденным пороком развития организма. Оно выражается в том, что передняя часть груди западает. Оно возникает у грудничка по разным причинам. Среди них большую роль играет наследственность, а также дисплазия соединительной ткани.
Чаще всего данная патология приводит к нарушению работы сердечно-сосудистой системы и легких. Осанка также становится хуже. Если болезнь прогрессирует и опасна для здоровья, назначается операция.
Клинические рекомендации по лечению болезни Шляттера у подростков вы найдете на нашем сайте.
Почему возникает патология?
Существует около 30 предположений, которые объясняют возникновение воронкообразной груди. Важность наследственных факторов можно подтвердить наличием похожих пороков у родственников пациентов.
Деформация груди и дисплазия соединительной и хрящевой ткани развивается также в результате ферментативных нарушений.
При этом заболевание может проявить себя сразу после рождения ребенка или по мере его взросления. В этом случае происходит уменьшение объема грудной клетки и нарушаются функции внутренних органов.
Постепенно усиливается искривление позвоночника. С возрастом хрящ становится все более рыхлым и образуются полости асбестовой дегенерации. Кроме того, увеличивается количество межклеточного вещества.
Как можно классифицировать?
Практически все современные хирурги применяют в своей работе классификацию, созданную врачами Урмонас и Кондрашиным.
Согласно этому разделению деформация груди различается по нескольким признакам.
Если имеется в виду форма патологических изменений, то грудь бывает обычной или плосковороночной. В зависимости от типа выделяют типичную, седловидную или винтовую деформацию.
Кроме того, она бывает асимметричной и симметричной. Также известны 1, 2 и 3 степень деформации. Патология бывает субкомпенсированной, декомпенсированной и компенсированной. Если болезнь протекает при наличии других врожденных аномалий, то ее называют сочетанной и наоборот.
Российские ортопеды применяют метод Гижицкой для определения степени воронкообразной груди.
Для этого делают боковые рентгенограммы. С их помощью определяется самое большое и самое меньшее расстояние между позвоночником и грудиной. Для получения коэффициента деформации нужно наименьшее расстояние разделить на самое большое.
Симптомы и клиническая картина
Симптомы болезни определяются возрастом пациента. Совсем маленькие дети имеют сильное вдавление грудины. Когда они дышат, ребра и грудь также начинают западать.
Постепенно вдавление грудины становится более заметным. Практически все дети с воронкообразной грудью часто болеют простудой. У них нередко нарушается осанка, фиксируется искривление ребер и грудины.
При этом во время осмотра края реберных дуг находятся в поднятом состоянии, выпирает живот, а надплечья опускаются.
По мере взросления парадоксальное дыхание становится незаметным. Кроме сколиоза наблюдается грудной кифоз.
При этом ребенок часто и быстро утомляется, а также становится очень раздражительным. У него наблюдается сниженный аппетит, потливость, бледность кожи. Кроме того, постепенно падает масса тела, то есть ребенок не добирает до возрастной нормы.Начинаются проблемы с выдерживанием физических нагрузок, появляются боли в сердце. Также частым симптомом болезни является пневмония и бронхит. У детей с воронкообразной грудной клеткой нередко повышается давление и развивается тахикардия.
О симптомах и лечении артрита у детей читайте здесь.
Диагностика
Для точной постановки диагноза и оценки состояния здоровья пациента применяются различные методы диагностики. Вначале проводится осмотр ребенка.
Чтобы оценить степень и характер деформации, применяется торакометрия. Также врач может назначить КТ и рентген органов грудной полости.
Спирометрия позволяет определить снижение жизненной емкости легких. С помощью ЭКГ можно выявить смещение сердца. Пролапс митрального клапана выявляется на эхокардиографии.
Прогрессирование и осложнения патологии
Процесс деформации грудной клетки завершается обычно в 4 года.
К этому времени проявляются все осложнения данной патологии:
- кифосколиоз или кифоз;
- нарушения работы внутренних органов груди;
- снижение дыхательной экскурсии;
- снижение показателей жизненной емкости легких и другие.
На электрокардиографии можно увидеть зависимость между степенью деформации и полученными результатами обследования. Но более заметно это становится только через несколько лет.
Консервативная терапия
Обычно при данной патологии не назначают консервативную терапию, так как она не дает ожидаемый эффект.
Гимнастика и массаж оказывают стимулирующее воздействие на гипотоничные мышцы и уменьшают деформации костей.
Для маленького ребенка нужно подготовить стол для массажа и спортивный инвентарь: гимнастический мяч и коврик. Ребенку делают массаж грудной клетки и живота по 12 курсов.
Маленьким детям до года назначают общий массаж. Начинают лечение воронкообразной груди с массажа передней поверхности грудной клетки. Его выполняют в несколько этапов:
- поглаживание;
- растирание грудины и ребер;
- постукивание по передней поверхности грудной клетки ребенка подушечками пальцев.
Для восстановления правильного функционирования внутренних органов и правильного дыхания используются специальные упражнения.
Например, несколько раз выполняют движение на вдохе и возвращаются в исходное положение на выдохе.
Также выполняют упражнение, сидя на полу с расставленными в стороны ногами. Нужно при этом хорошо прогибать корпус и поднимать таз. Еще одно популярное упражнение для исправления деформации груди — «велосипед». Можно заниматься и с гимнастической палкой.
Когда необходима операция?
Нарастание нарушений работы органов кровообращения и дыхания является показанием к оперативному лечению.
Также операцию рассматривают в качестве радикального средства для того, чтобы убрать косметический дефект. Но в этом случае нужно все хорошо обдумать, чтобы хирургическое вмешательство было оправданным.
Обычно все виды операций выполняются в раннем возрасте, примерно в 4 года или в 6 лет. Это создает условия для правильного формирования грудной клетки. Кроме того, операция позволяет предотвратить развитие вторичных деформаций позвоночника.
Грудная клетка детей отличается повышенной эластичностью.
Это позволяет выполнять хирургические вмешательства с меньшей травматичностью.
Противопоказанием к операции является наличие хронических или сопутствующих заболеваний, так как вмешательство хирурга может привести к их обострению.
Как ребенку избавиться от бруксизма? Узнайте об этом из нашей статьи.
Источник: https://pediatrio.ru/v/voronkoobraznaya-grudnaya-kletka/u-rebenka-8.html