Прививки после геминефруретерэктомии
Геминефруретерэктомия
Показания
Противопоказания
Методика выполнения операции
Послеоперационное течение
В норме у человека есть две почки, и от каждой из них отходит один мочеточник. Однако иногда бывают такие аномалии развития почек, которые проявляются различными вариантами строения данного органа.
Чаще всего встречается дополнительный мочеточник, когда из одной почки он выходит не один, а в паре. Иногда при обследовании находят дополнительную почку также со своим мочеточником.
Она, как правило, меньше по размеру основной почки и срастается с ней.
В некоторых случаях две нормальные почки, которые верхними полюсами расположены на своих обычных местах, срастаются нижними и образуют одну «подковообразную» почку.
Именно в этих ситуациях может быть выполнена операция с таким сложным названием, как геминефруретерэктомия. Суть операции заключается в хирургическом удалении части почки вместе с соответствующим мочеточником.
ПОКАЗАНИЯ К ГЕМИНЕФРУРЕТЕРЭКТОМИИ
Если почка с аномальным строением никак себя не проявляет и хорошо функционирует, то с ней человек может прожить всю жизнь и не знать об этом. Иногда вариант развития почки выявляют случайно при ультразвуковом или другом исследовании.
В этом случае пациенту рекомендуют проходить регулярные профилактические осмотры и наблюдения у уролога. Как правило, нормально функционирующая почка, даже при наличии каких-либо изменений в анатомии, не требует хирургического вмешательства.
Однако, в этих случаях, всегда есть повышенный риск развития злокачественных опухолей. Особенно опухоли «любят» подковообразную и дополнительную почку, где неопластические процессы обладают повышенной агрессивностью.Таким образом, основным показанием для геминефруретерэктомии является наличие опухоли в аномальной почке в месте выхода основного или добавочного мочеточника, рост новообразования в чашечно-лоханочную систему основной или добавочной почки, а также рак подковообразной почки в области правых или левых ее ворот.
ПРОТИВОПОКАЗАНИЯ ДЛЯ ГЕМИНЕФРУРЕТЕРЭКТОМИИ
Основным противопоказанием для выполнения данной операции является генерализация опухолевого процесса.
Это проявляется распространением за пределы почки опухоли и врастанием её в жизненно важные структуры (аорта, нижняя полая вена, поджелудочная железа и другие).
Геминефруретерэктомия противопоказана и при метастазах в отдаленные лимфоузлы, легкие, головной мозг, печень и другие внутренние органы.
Это хирургическое вмешательство не может быть выполнено при тяжелом состоянии пациента, анемии, при наличии активной инфекции, при повышенном риске к кровотечению.
Перед выполнением операции необходимо убедится в том, что остающийся мочеточник беспрепятственно отводит мочу от здоровой части почки. Если такое препятствие имеется в виде наличия камней в устье мочеточника или его сужения на любом участке, тогеминефруретерэктомия также не выполняется.
МЕТОДИКА ВЫПОЛНЕНИЯ ОПЕРАЦИИ
Классический доступ для операции – пространство между 10-м и 11-м ребром на переднебоковой стенке туловища. После того, как хирург определяет почку, в ней временно перекрывают кровоток для уменьшения кровопотери. Затем удаляется пораженная часть почки вместе с отходящим от нее мочеточником, оставшаяся часть – ушивается для профилактики заброса крови и мочи в брюшную полость.
Послеоперационная рана закрывается наглухо путем наложения послойных узловых швов.
ПОСЛЕОПЕРАЦИОННОЕ ТЕЧЕНИЕ
Выполнение геминефруретерэктомии в отделении Урогологии К+31, не требует особой программы реабилитации. Восстановительный период протекает благоприятно и не отличается от аналогичного после резекции или удаления опухоли почки.
Через месяц от даты операции в нашем медицинском центре К+31 мы рекомендуем повторное наблюдение у уролога или онколога.
Это необходимо как для определения функции оставшейся части почки, так и для оценки общего состояния здоровья пациента.
Благодаря такой активности, у нас значительно сокращается количество послеоперационных осложнений, ведь мы держим в фокусе здоровье всех наших пациентов.
После периода восстановления больные не ограничивается в диете, но им не рекомендуется выполнять тяжелую физическую нагрузку. В дальнейшем наблюдение осуществляется один раз в 6 или 12 месяцев.Если геминефруретерэктомия была выполнена по поводу «подковообразной почки», то посещать уролога мы рекомендуем немного чаще, что позволит сохранить здоровье для Вас на более продолжительный срок.
Оптимальная стоимость лечения в медицинском центре К+31 позволяет оказывать медицинскую помощь широкому кругу населения.
Источник: https://klinika.k31.ru/napravleniya/urologija/geminefrureterektomiya/
Бцж терапия во время рака мочевого пузыря
Вакцина для лечения онкологического поражения мочевого пузыря БЦЖ, относится к иммуностимуляторам бактериального происхождения. При введении вакцины, активные бактерии штамма БЦЖ-1 начинают внутриклеточное деление, что вызывает организм совершать неспецифический иммунный ответ.
Показания к применению вакцины БЦЖ
- В онкологии, вакцина БЦЖ применяется для иммунотерапии поверхностного рака мочевого пузыря;
- После трансуретального иссечения злокачественного образования, применяется для предотвращения возникновения повторного развития болезни.
Противопоказания к применению вакцины БЦЖ
- Перенесение tbc в прошлом;
- Проведенная проба Манту, которая показала папулу 17 миллиметров и больше;
- Состояние иммунодефицита;
- Воспалительный процесс в органе или макрогематурия (пока не исчезнут признаки наличия);
- Хронические болезни в стадии декомпенсации;
- Травмирование мочевыводящего канала или пузыря катетером, или определение наличия крови после катетеризации.
Особенности приема вакцины БЦЖ для терапии рака мочевого пузыря
Пациента, который будет проходить курс БЦЖ терапии, врач обязан, заранее проинформировать о любых осложнениях которые могут появиться. Побочные эффекты и осложнения, могут возникнуть у людей с небольшой вместимостью мочевого (меньше 150 миллилитров), или после прохождения курса облучения.
В этиологии развития осложнений большую роль играет циркуляция БЦЖ вакцины по кровеносным сосудам. Зачастую они начинают проявляться по причине грубо выполненной катетеризации мочевого пузыря, которая выполнялась для введения вакцины.
К генерализации инфекции предрасполагает слабая иммунная система, которая может быть снижена наличием ВИЧ или приемом иммунодепрессантов. Перед применением вакцину нужно проверить на соответствие срока годности, и вводить раствор непосредственно после разведения.
В процессе разведения БЦЖ вакцины и при ее хранении, нужно предотвратить попаданию на готовый раствор солнечных лучей.
Дозировки вакцины БЦЖ для лечения рака
Внутрипузырное введение: за 4-10 дней до начала иммунотерапии раствором вакцины БЦЖ, пациенту назначается проба Манту, которая делается методом внутрикожного введения 2ТЕ туберкулина в обычном разведении. Ее могут выполнять в тубдиспансере или при наличии справки-допуска.
Использовать для лечения рака вакцину БЦЖ, разрешается тем пациентам, у которых размеры возникшей папулы после Манту не превышают 17 миллиметров.
В день назначения иммунотерапии раствором вакцины БЦЖ, больному запрещается введение других препаратов, кроме случаев крайней необходимости.
Если анализы мочи показывают наличие пиурии, бактериурии или дизурии, до того как приступить к иммунотерапии, пациент должен принять курс антибактериальных препаратов, пока не исчезнут все признаки и симптомы цистита.Проведение профилактики повторного развития рака: онкологи советуют приступать к данной процедуре только спустя 3-4 недели, после перенесения операции по поводу иссечения образования. Для этого мочевой пузырь катетеризируют эластичным катетером, избегая травматизации эпителиального слоя уретры и самого органа. По завершению эвакуации всей мочи из пузыря, его промывают 0.
9% физраствором, и проверяют вышедшую промывную жидкость на наличие следов крови. Если все в порядке, одну дозу БЦЖ вакцины разводят с 50 миллилитрами физраствора, и вводят в полость органа через катетер.
Раствор выдерживают 2 часа, и в период этого времени, пациенту нужно каждые 10-15 минут двигаться и менять положение, что бы раствор мог равномерно распределяться по всем стенкам органа.
По завершению 2 часов экспозиции, мочевой пузырь опустошают в посудину, в которой заранее налито 0.5 литра, какого-то дезинфицирующего раствора, и выдерживают не менее 6 часов.
Рекомендованная доза вакцины на 1 сеанс составляет 100-120 миллиграмм, и выполняется такая процедура 1 раз в неделю на протяжение 6 недель. В будущем, врачи могут назначать повторную иммунотерапию раз в несколько месяцев, или раз в 2 года.
Лечение карциномы 0 стадии (на месте) и поверхностного рака мочевого пузыря: иммунотерапию можно проходить только спустя 3 недель от последней проведенной биопсии. Способ исполнения такой же, как указано выше.
Одноразовое количество раствора вакцины БЦЖ должно быть в пределах 100-120 миллиграмм, 1 раз на 7 дней. Курс имеет продолжительность 6 процедур.
Через месяц после последнего применения, врачи назначают контрольное обследование (биопсия).В случае положительного анализа на цитологию, или при неполной регрессии образования, врачи назначают второй курс иммунотерапии. Если же и он не окажется эффективным, проведение третьего курса ставится под вопрос.
Если была установлена полная регрессия, пациенту могут посоветовать повторять процедуру, по 100-120 миллиграмм раствора 1 раз в 3 месяца или 2 года.
Возможные побочные эффекты
После нескольких сеансов БЦЖ терапии возможно появление некоторых побочных явлений, к которым относятся дизурия (в 80% случаев), макрогематурия (около 40%). Они могут появиться через несколько часов после сеанса иммунотерапии и продолжаться несколько дней. Зачастую осложнения проходят самостоятельно, но врачи могут провести симптоматическую терапию, которая устранит их намного быстрее.
Гипертермия тела в пределах 38-38.5 градусов, после применения вакцины БЦЖ явление нередкое (около 40% случаев). Для облегчения состояния, пациенту можно принять жаропонижающие.
Острый цистит может проявиться в 20% случаев, он длится довольно долго, вплоть до следующего сеанса иммунотерапии. Если у больного возникли симптомы острого цистита, на время его лечения вакцину применять нежелательно.
После диагностики и исключения присутствия бактериального цистита, больному назначается двухнедельный курс противотуберкулезных препаратов, для терапии цистита.
Когда состояние пациента вернется к норме, БЦЖ терапия продолжается далее, но доза, которая должна быть применена после цистита, составляет 10-30% от первоначальной.
В 5-10% случаев у пациента может развиться тяжелая форма цистита, простатита, эпидидимита, которые так же являются поводом к прерыванию терапии раствором БЦЖ. Для устранения этих осложнений, врачи назначают изониазид (по 300 миллиграмм в сутки), рифампицин (600 миллиграмм в сутки), длительностью 3 месяца.
В особых случаях (около 1-2%), может появиться аллергическая реакция: высыпка на кожных покровах, артрит, боли в суставах и т.д. При подобных осложнениях терапия прекращается. Больному назначается лечение антигистаминами и нестероидными противовоспалительными препаратами.
Очень редко, может появиться БЦЖ-сепсис. Данное осложнение начинается остро, с резкого развития гипертермии тела, более 38.5 градусов. Пациента беспокоит озноб, стремительное ухудшение самочувствия, может снизиться артериальное давление. В подобных случаях нередко развивается печеночная или почечная недостаточность.На рентгенографическом снимке ОГК, можно выявить очаговые изменения и зоны инфильтрации в легких. Лечение раствором вакцины прекращают, больного отправляют на обследование. Терапия сепсиса проводится с помощью антибактериальных препаратов, в сочетании с ГКС. В практике описаны случаи летального исхода, от данного осложнения.
Стоимость БЦЖ терапии
Как известно, лечение рака стоит недешево, не исключением является и БЦЖ терапия рака мочевого. Стоимость недельного курса применения раствора, с учетом стоимости препаратов, обойдется больному в 5000-6500$, в зависимости от страны и клиники в которой он будет проходить лечение.
Источник: https://rak03.ru/lechenie/bczh-terapiya-vo-vremya-raka-mochevogo-puzyrya/
Поствакцинальные поражения нервной системы
Патологические процессы, возникающие после прививки (по терминологии ВОЗ – «неблагоприятные события» или «побочные эффекты»), не следует считать ПВО до тех пор, пока не будет установлена их возможная причинно-следственная, а не только временная связь с вакцинацией.
Поствакцинальные поражения нервной системы
Наиболее частым проявлением поствакцинальных осложнений со стороны нервной системы являются судорожные (энцефалические) реакции в виде фебрильных (при температуре тела больше 38,0 С) или афебрильных приступов (при температуре менее 38,0 С).
Судорожный синдром на фоне гипертермии (фебрильные судороги).
Судорожный синдром на фоне гипертермии (фебрильные судороги) протекает в виде генерализованных тонических, клонико-тонических, клонических приступов, однократных или повторных, обычно кратковременных.
Фебрильные судороги могут развиваться после применения всех вакцин, чаще при введении АКДС, на втором месте – коревая вакцина в виде моно- или в составе комбинированного трехвалентного препарата.
Срок возникновения при использовании неживых вакцин – первый, реже – второй или третий дни после прививки, при вакцинации живыми вакцинами – в разгаре вакцинальной реакции – 5–12-й дни поствакцинального периода.
!!! в настоящее время некоторые авторы не считают фебрильные судороги поствакцинальным осложнением; поскольку у детей первых трех лет жизни существует предрасположенность к судорожным состояниям при лихорадке, вызванной различными причинами, эти исследователи рассматривают фебрильные судороги после вакцинации как реакцию таких детей на подъем температуры
У детей старшего возраста эквивалентом судорожной реакции является галлюцинаторный синдром, развивающийся на фоне высокой температуры.
Судорожный синдром на фоне нормальной или субфебрильной температуры тела, с нарушением сознания и поведения. Афебрильные судорожные приступы отличаются полиморфностью проявлений – от генерализованных до малых припадков(«абсансов», «кивков», «клевков», «замираний», подергиваний отдельных мышечных групп).
Малые припадки обычно повторные, серийные чаще развиваются при засыпании и пробуждении ребенка. Афебрильные судороги наблюдают преимущественно после введения коклюшной вакцины (АКДС, Тетракок) и, в отличие от фебрильных, они могут появляться в более отдаленный от проведенной прививки срок – через одну-две недели.
После коревой вакцинации афебрильные судороги отмечают крайне редко.
!!! развитие афебрильных судорог свидетельствует о наличии у ребенка органического поражения нервной системы, которое не было своевременно выявлено до прививки, а вакцинация в этих случаях служит провоцирующим фактором (триггером) уже имевшегося латентно протекавшего заболевания центральной нервной системы
Пронзительный крик. Упорный монотонный крик у детей первого полугодия жизни, возникающий через несколько часов после вакцинации, длится от трех до пяти часов.
Регистрируется преимущественно при введении вакцин, содержащих убитую цельноклеточную коклюшную вакцину (АКДС, Тетракок).
Считают, что развитие пронзительного крика связано с возможным воздействием коклюшной вакцины на изменение микроциркуляции в головном мозге. Это приводит к повышению внутричерепного давления и появлению головной боли.
Вакциноассоциированные заболевания, протекающие с поражением нервной системы
Наиболее тяжелыми из группы патологических процессов с поражением нервной системы являются вакциноассоциированный полиомиелит, энцефалиты и менингиты. Эта группа поствакцинальных осложнений наблюдается достаточно редко и только при использовании живых вакцин.
Вакциноассоциированный полиомиелит. Вакциноассоциированный полиомиелит, или острый вялый паралич, вызван вирусом вакцины.
Заболевание вызвано поражением передних рогов спинного мозга, протекает, как правило, в виде поражения одной конечности, с типичными неврологическими нарушениями: снижением мышечного тонуса, рефлексов, трофики (атония, арефлексия, атрофия), но с сохранением чувствительности, продолжается не менее двух месяцев, оставляет после себя выраженные последствия. Развивается у привитых на 4–30-й дни после иммунизации ОПВ и у контактных с привитыми людьми в срок до 60 суток. Возникает преимущественно после первых введений вакцины, в среднем с частотой 1 на 2,5 млн доз. Риск заболевания у иммунодефицитных лиц во много раз превышает таковой у здоровых, поэтому у таких пациентов предпочтительно использование при первом введении инактивированной полиомиелитной вакцины.
Вакциноассоциированные энцефалиты. Вакциноассоциированные энцефалиты вызваны вирусами живых вакцин, тропных к нервной ткани (противооспенной, противокоревой, противокраснушной).
В подавляющем большинстве случаев удается доказать интеркуррентный характер заболевания нервной системы, имеющий связь с прививкой лишь во времени.
Причинно-следственная связь с вакцинацией была доказана в прежние годы для энцефалита после прививки против оспы выделением вируса вакцины из головного мозга. Теоретически такая возможность существует и для других живых вакцин.
Особенно это касается лиц с иммунодефицитами, когда вирус живой вакцины может вследствие диссеминации в иммунонекомпетентном организме поражать все органы, в т. ч. мозг.
Возможность заболевания вакциноассоциированным менингитом после прививки против эпидемического паротита в ряде случаев доказана выделением вакцинного вируса из спинномозговой жидкости. Однако ясно, что не все энцефалиты и менингиты, возникающие в поствакцинальном периоде, являются вакциноассоциированными. Они могут быть вызваны другими не вакцинными возбудителями. Поэтому каждый случай поствакцинального энцефалита и менингита должен быть тщательно исследован.Энцефалиты после коревой прививки. Поствакцинальный энцефалит является очень редким осложнением коревой вакцинации. Его частота, по данным разных авторов, составляет один случай на миллион привитых, тогда как при заболевании корью энцефалит возникает у одного из тысячи заболевших.
Возможный срок начала заболевания – с 5-го до 30-го дня после вакцинации. Клинические проявления не специфичны и не отличаются от таковых при вирусной инфекции. Описанная морфологическая картина в случаях летальных исходов подобна морфологическим данным при соответсвующих заболеваниях.
В литературе последних лет поствакцинальный коревой энцефалит в числе ПВО упоминается очень редко.
Подострый склерозирующий панэнцефалит (ПСПЭ). Случаи возникновения ПСПЭ после перенесенной кори хорошо известны. В предшествующие годы в литературе высказывались предположения о том, что коревая вакцина и MMР II могут явиться причиной ПСПЭ.
Описывали случаи заболевания со сроком начала клинических проявлений после вакцинации от трех недель до пяти лет. Однако, по данным Комитета по безопасности вакцин (США, 1997), ни в одном из сообщений не доказана прямая взаимосвязь между ПСПЭ и вакцинным штаммом вируса.
Напротив, экспертами Комитета приводятся данные, что частота ПСПЭ у детей, привитых против кори, намного ниже, чем переболевших корью.
Высказывается предположение, что ПСПЭ развивается у привитых ранее против кори детей только при неэффективности иммунизации, когда они в последующем заболевали корью.
АКДС-вакцинация и возможность развития энцефалита. В литературе предшествующих лет описаны редкие случаи энцефалита после введения АКДС-вакцины. В настоящее время большинство отечественных и зарубежных специалистов считает, что достоверной связи энцефалита с АКДС-прививкой нет.
По данным Центра иммунопрофилактики НИИ педиатрии РАМН, за последние годы все заболевания, подозрительные на поствакцинальный энцефалит, не находили подтверждения этому диагнозу.
Практически во всех случаях, подозреваемых как поствакцинальный энцефалит после АКДС-прививки, тщательные клинические и лабораторные исследования позволили установить различную вирусную этиологию энцефалита, не имевшую отношения к вакцинации, а также другие заболевания с общемозговыми проявлениями (опухоль мозга, травмы черепа, менингококковая инфекция, бактериальные менингиты, токсическая дифтерия и др.). Таким образом, появление симптомов энцефалита после введения АКДС и других неживых вакцин требует проведения тщательного клинического и лабораторного обследования для выявления этиологии энцефалита, дифференциального диагноза с поражением нервной системы инфекционного и неинфекционного генеза, а также с другими заболеваниями, симулирующими энцефалит, чтобы начать своевременную этиотропную терапию.
Вакциноассоциированный серозный менингит, вызванный вирусом вакцины против эпидемического паротита. По данным литературы, частота серозных менингитов после паротитных моновакцин или комбинированных препаратов, содержащих паротитный компонент, зависит от использованного штамма вируса в вакцине.
Так, для штамма Ураба частота поствакцинальных менингитов колеблется от одного случая на 2–20 тыс., для штамма Джерилл–Линн – от одного случая на 150–800 тыс. В связи с полученными данными штамм Ураба во многих странах был заменен на Джерилл–Линн.После этой замены сообщения о вакциноассоциированных менингитах стали существенно реже. Заболевание возникает обычно в срок с 11-го по 25-й дни после вакцинации, но описано появление симптомов и до 36-го дня поствакцинального периода [Комитет по безопасности вакцин, 1994, США].
Отмечено, что у 6–8-летних детей серозный менингит встречается после вакцинации в три с половиной раза чаще, чем у детей в возрасте от одного до трех лет. Клиническая картина подобна таковой при заболевании серозным менингитом при эпидемическом паротите.
При спинномозговой пункции вытекает прозрачная или слегка опалесцирующая жидкость, содержащая нормальное либо слегка повышенное количество белка и лимфоцитарный плеоцитоз, концентрация сахара в спинномозговой жидкости нормальная.
В наших наблюдениях также в трех случаях имели место серозные менингиты, вызванные вакциной Л-3, что было подтверждено генетическим типированием вируса, выделенного из спинномозговой жидкости больных (один случай в 2001 г. на 97 187 доз использованной в Санкт-Петербурге паротитной вакцины и два случая на 114 391 дозу – в 2002 г.).
Редкие поствакцинальные осложнения
Синдром Гийена–Баре – острый, быстро прогрессирующий восходящий симметричный вялый паралич с потерей чувствительности, как правило, без повышения температуры в начале заболевания. Развитие синдрома Гийена–Баре после прививок скорее всего связано с предшествующим прививке заболеванием.
Поражение нервной системы при антирабических прививках
Бывает очень редко и расценивается как аллергическое. Патологоанатомически отмечаются многоочаговый демиелинизирующий процесс и сосудистые нарушения. Инкубационный период после первого введения вакцины составляет 5-40 дней. Начинается заболевание остро или подостро. Часто на фоне нормальной температуры тела появляется радикулоневритический болевой синдром, предшествующий симптомам поражения спинного или головного мозга. В течение нескольких часов развиваются миелит и энцефаломиелит. Антирабическая вакцинация вызывает нейропаралитичеекие заболевания (менингоэнцефалиты, миелиты, энцефаломиелиты, периферические невропатии). Частота параличей при антирабичееких прививках варьирует от 1 на 28 000 до 1 на 600 получавших вакцину.
Различают 2 типа нейропаралитических заболеваний, связанных с введением антирабической вакцины:
•случаи прививочного или лабораторного бешенства, вызванного фиксированным вирусом бешенства•аллергические заболевания, представляющие собой иммунологические реакции замедленного типа
Прививочное (или лабораторное) бешенство протекает остро. В настоящее время при использовании инактивированных, ослабленных вакцин эти осложнения почти не встречаются. Заболевание разбивается на фоне антирабическйх прививок (после 10-12 прививок).
Появляется резкая головная боль, общее недомогание, высокая температура, боли в суставах. Неврологическая симптоматика характеризуется распространенным поражением головного и спинного мозга.
На фоне менингеальных симптомов появляются нарушения сознания, зрачковые расстройства, парезы глазодвигательных мышц, мимической мускулатуры, спастические парезы и параличи. Сухожильные рефлексы повышаются, появляются патологические рефлексы, эпилептиформные припадки, задержка мочеиспускания.
В спинномозговой жидкости — повышение содержания белка и плеоцитоз, с преобладанием лимфоцитов. Заболевание протекает бурно, в течение 3-12 дней. Летальность высокая. При морфологическом исследовании обнаруживается диффузный менингоэнцефаломиелит. Из мозга выделяется вирус фиксированного бешенства.
Во внутренних органах наблюдаются изменения, характерные для инфекционного процесса (белковая, жировая дистрофия органов, фрагментация волокон миокарда, некротический нефроз, пневмонии, обеднение клеток коры надпочечников липоидами).Аллергический послепрививочный менингоэнцефаломиелит протекает под видом очагового, подострого (в течение недель) энцефаломиелита. Заболеванию предшествует недомогание во время прививок, иногда на 7-10-й прививке.
Очаговая неврологическая симптоматика появляется спустя несколько недель и месяцев после проведения антирабических прививок. В неврологическом статусе на фоне ясного сознания развиваются пирамидные гемипарезы, нарушения чувствительности, высокие сухожильные и надкостничные рефлексы, патологические рефлексы.
Генерализация процесса характеризуется присоединением признаков очагового миелита. Последние могут быть единственным проявлением послепрививочного менингомиелита.
Гистопатология аллергических послепрививочных менингоэнцефаломиелитов, миелитов, периферических невропатий характеризуется множественными очагами демиелинизации вокруг сосудов (пе-ривенозная локализация) и рассеянных по всему длиинику центральной нервной системы.
Источник: http://doctorspb.ru/articles.php?article_id=835
Укол как рулетка. Чем можно заболеть после прививки
Роспотребнадзор, как рассказывал Лайф, рекомендовал Минздраву рассказывать студентам-медикам о пользе прививок, чтобы формировать в них «приверженность вакцинопрофилактике». Губернаторам главный санитарный врач Анна Попова советует принять меры, чтобы привиты были не менее 95% детей.
Всё дело в том, что в последнее время Роспотребнадзор отмечает «рост числа не привитых лиц». Это значит, что врачи в поликлиниках сейчас начнут активнее работать с родителями, особенно с теми, кто против прививок или кто сомневается в их пользе. Лайф собрал научные данные о том, какие осложнения могут быть.
«Дочь не смогла одеться из-за боли в ногах»
До сих пор 6-летняя Дуся проходит курс реабилитации после прививки, которую ей сделали в ноябре 2016 года. Об этом Лайфу рассказала её мама, Марина Воропаева. По её словам, сейчас у ребёнка сохраняется «отсутствие рефлексов и мышечной силы». Она описала эту историю в «Фейсбуке», и в декабре это взорвало Интернет — почти три тысячи перепостов.
Прививка называлась «Приорикс» (от кори, краснухи и паротита). «Ребёнок здоров, контактов с инфекциями не было, посещает дошкольную подготовку, шахматы, ментальную арифметику, трижды в неделю занятия танцами, занимается верховой ездой», — такой Дуся была до прививки.
Спустя три недели после похода в поликлинику Дуся проснулась среди ночи с ужасной болью в руках. Всю ночь она плакала, мама пыталась её утешить, массировала руки — ребёнок забывался на час, а потом всё начиналось снова.
При этом наутро девочка была бодрой и пошла на занятия. Родители консультировались с медиками и выслушали предположения о том, что это могут быть «боли роста» или вегетососудистая дистония.
Но каждая ночь становилась страшнее предыдущей.
Через неделю Дуся уже не могла сама одеться из-за боли в ногах и нормально есть: «ложка ходила ходуном в трясущихся пальцах». В итоге девочку госпитализировали по скорой.
В больнице поставили диагноз «синдром Гийена — Барре».
Официально никто из врачей не подтвердил, что такую болезнь запустила прививка, но в выписке из больницы, по словам мамы, написано «поствакцинальный период «Приорикса».
Связь с вакцинами прослеживается с трудом
Отметим, что врачам действительно непросто понять, является ли синдром Гийена — Барре следствием прививки — потому что причины болезни ещё до конца не изучены.
Как говорится на сайте Всемирной организации здравоохранения: синдром Гийена — Барре — это редкое состояние, при котором иммунная система человека поражает собственные периферические нервы. Чем оно грозит: паралич ног, рук, лицевых и дыхательных мышц, затруднённое дыхание, нарушение способности говорить и глотать, инфекция крови, тромб в лёгких и остановка сердца.
В 1997 году американские учёные изучили 2,3 тыс. случаев заболеваний этим синдромом. Эти случаи были зафиксированы среди 73 млн детей (от 9 месяцев до 15 лет), привитых от кори.
В результате учёные пришли к таким выводам. В течение 72 дней (это могут быть любые 72 дня, без привязки в прививке) заболевают в среднем 92 ребёнка на 100 тысяч. В течение 72 дней после прививки заболевают примерно 97 детей на 100 тысяч.Как сказано в исследовании, «не было зафиксировано статистически значимых корреляций между вакцинацией против кори и заболеванием синдромом Гийена — Барре». Если взаимосвязь существует, то «число случаев заболевания синдромом, вызванных вакцинацией, было настолько мало», что данных о 70 млн привитых было недостаточно для того, чтобы эту взаимосвязь обнаружить.
Зато есть более ясная взаимосвязь между вакцинацией от гриппа и синдромом Гийена — Барре. В 1998 году учёные изучили данные о 180 взрослых, заболевших этим синдромом. Учёные пришли к выводу: риск заболеть синдромом Гийена — Барре есть в 1,7 случая на миллион.
Прививка от туберкулёза поражает кости
От туберкулёза детей прививают так называемыми БЦЖ-вакцинами (изготовлены из штамма ослабленной живой коровьей туберкулёзной палочки). Как говорится в научной работе учёных из Научного центра экспертизы средств медицинского применения, есть «опасность развития осложнений, среди которых наиболее тяжёлым является специфическое поражение костей — БЦЖ-оститы» (воспаление костной ткани).
Учёные провели анализ «медицинской документации 460 поствакцинальных осложнений со стороны костной системы у детей», которые поступили в этот центр и Государственный научно-исследовательский институт стандартизации и контроля медицинских биологических препаратов им. Л.А. Тарасевича с 2001 по 2010 год.
«За 10 лет осложнения после иммунизации против туберкулёза со стороны костной системы были выявлены у 430 детей, в том числе у 197 (46%) девочек и 233 (54%) мальчиков», — сказано в работе.
При этом уровень заболеваемости БЦЖ-оститом по стране — более 6 человек на 100 тыс. привитых. Но не все случаи фиксируются, потому что связь между прививкой и болезнью проследить не так легко.
«Интервал между прививкой и постановкой диагноза варьировался от 5 до 36 месяцев, составлял в среднем 15,5 месяца», — говорится в работе. Симптомы такие: «в среднем через 14 месяцев после вакцинации появлялась безболезненная или малоболезненная локальная отёчность в зоне поражения».
«Чаще патологический процесс поражал бедренную кость — 21,2%, большеберцовую и малоберцовую кости — 20,0%, грудину — 15,6%, несколько реже плечевую кость — 11,6%, кости предплечья и кисти — 11,6%, стопы — 9,3%, рёбра — 8,5%», — говорится в исследовании.
Учёные пишут о факторах риска появления БЦЖ-остита: это неблагоприятные явления в период беременности, частые ОРВИ, анемия, рахит у детей.
Аллергия и судороги после вакцины АКДС
Большую работу по изучению последствий прививок провели также учёные из НИИ детских инфекций в Санкт-Петербурге. Результаты были опубликованы в 2010 году в журнале «Эпидемиология и вакцинопрофилактика».
Всего были проанализированы истории болезни 1,6 тыс. детей, поступивших в НИИ с подозрением на поствакцинальные осложнения. Им делали прививку АКДС (от дифтерии, столбняка и коклюша), АДС-М (от столбняка и дифтерии), от паротита и другие.
Учёные поделили симптомы на поствакцинальные осложнения (19% случаев) и интеркуррентные инфекции (то есть присоединившиеся случайно к основному заболеванию или состоянию).
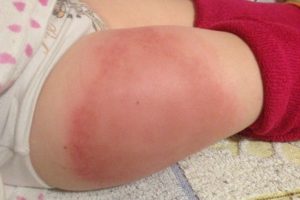
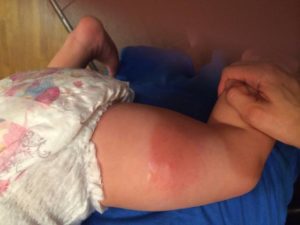
Поствакцинальные осложнения в свою очередь почти пополам поделились на аллергические (сыпь, отёк, гиперемия — переполнение кровью сосудов какого-либо органа или области тела) и на неврологические осложнения (судороги).— Частота аллергических осложнений увеличивалась с кратностью вакцинации, что подтверждает этиологическую роль вакцины, — сказано в исследовании.
Что касается интеркуррентных болезней, 624 ребёнка из группы наблюдения были госпитализированы с острыми респираторными заболеваниями, 153 — с острыми кишечными заболеваниями, 153 — с нейроинфекциями. Среди нейроинфекций был гнойный менингит (31 случай), серозный менингит (36 случаев), энцефалит (13 случаев). Менингит — это воспаление мозговых оболочек, а энцефалит — воспаление мозга.
Учёные назвали факторы риска, при которых поствакцинальный период протекает сложно. Так, аллергия после прививки чаще появлялась у детей, у которых и раньше были приступы аллергии (вызванные чем-то другим).
А у детей с неврологическими осложнениями «существенно чаще имела место предшествующая неврологическая патология».
Заболевали инфекцией после прививки чаще дети, которые на момент вакцинации плохо себя чувствовали или у них кто-то болел в семье.
Отменить нельзя, перенести на другой день можно
Педиатры сравнивают родителей, которые боятся делать детям прививки, с теми, кто боится летать. Да, в авиакатастрофах гибнут люди, но это не повод запрещать самолёты. От прививок тоже бывают осложнения, но в целом пользы от них гораздо больше. По данным Роспотребнадзора, благодаря вакцинации россияне стали менее подвержены таким заболеваниям.
Педиатр Туяра Захарова рассказала о мерах предосторожности, которые должны соблюдаться, чтобы снизить риск осложнений.
— Вакцинирование — это всегда плановое мероприятие. Если у ребёнка температура или аллергия, то дату процедуры нужно перенести, — сказала она. — Перед вакцинацией педиатр должен осмотреть ребёнка, его состояние, кожные покровы. Если всё в порядке, врач показывает родителям флакон с вакциной, срок её годности, говорит, какая вакцина будет вводиться.
По словам Туяры Захаровой, после прививки родителям с ребёнком нужно полчаса побыть в поликлинике. Эта мера предосторожности объясняется тем, что, если у ребёнка возникнет какая-то аллергическая реакция на укол, ему быстро окажут медицинскую помощь.
Педиатр Кирилл Калистратов говорит, что «главное — отложить процедуру на 2 недели с момента, когда ребёнок переболел инфекционным заболеванием». И, конечно, в период эпидемий и тем более после прививки не стоит посещать людные места, где много вирусов.Ведь иммунная система ребёнка после прививки очень занята: она борется с возбудителями болезни (от которой сделана прививка) и вырабатывает к ним антитела. Не стоит нагружать её ещё и борьбой с инфекциями, которые встречаются в торговых центрах и метро.
Источник: https://life.ru/980928
Прививка от туляремии
Большая часть населения не имеет никакого представления о том, что это за болезнь — туляремия. Что она из себя представляет и опасна ли для людей? Поэтому вполне понятно нежелание слышать о необходимости проведения вакцинации против этого заболевания.
Прививка от туляремии — нужна ли она сегодня людям? Может быть, вылечиться легче и проще, чем вводить лишний раз в организм человека какой-то сомнительный препарат? В каких случаях можно обойтись без сомнительной защиты от неизвестной всем инфекции, а когда прививка нужна как воздух? Что ещё нужно знать об иммунизации против туляремии? Прививка от туляремии — все за и против в этой статье.
Зачем нужна прививка от туляремии
Эта инфекция относится к категории острых зоонозных, которая передаётся человеку от животных, а переносится насекомыми. Заболевание встречается лишь в отдельных регионах и странах.
Россия входит в перечень государств, где можно встретиться с переносчиком. Клещи, москиты, комары и слепни могут заразить не только человека, но и домашних животных.
Поэтому туляремия в последние годы начала набирать обороты.
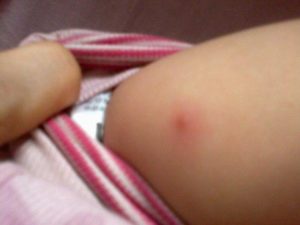
увеличенный шейный лимфоузел
Почему проводится вакцинация от туляремии?
- В России за последние десятилетия количество случаев заболеваний увеличилось с 60 до 500 в год.
- Эта инфекция практически в 100% случаев поддаётся лечению обычными антибактериальными препаратами, но процесс излечения длится до нескольких месяцев.
- Один из симптомов — увеличение лимфоузлов, которые носят название бубоны, они могут заживать до 4 месяцев.
- Количество смертельных случаев не превышает 0,5%, но во время попадания возбудителя в кровь может развиться пневмония, воспаление головного мозга, психоз и даже воспаление многих суставов.
Так нужно ли делать прививку от туляремии? Она входит в календарь прививок по эпидемическим показаниям, то есть необязательна всем, но необходима для определённой категории людей, которые находятся в группе риска по возникновению туляремии.
Лечить заболевание несколько месяцев, пытаться избавиться от осложнений, которые будут беспокоить человека ещё долгое время, и залечивать эстетически неприятные бубоны — дело хлопотное и не всегда эффективное.
Заболевание иногда переходит в хроническое течение и периодически возобновляется во время резкого снижения иммунитета.
Прививка против туляремии нужна, но не всем поголовно, так как вероятность встречи с инфекцией у людей разных районов варьирует.
Показания к прививке
Показание единственное — плановая и экстренная профилактика туляремии в очагах инфекции. Вакцинация проводится определённому контингенту людей, кто может столкнуться с инфекцией в природе или по роду занятий.
Хотя от такой встречи не застрахован каждый житель России. Вспышки инфекции регистрировались в Центральном, Северном и Западно-Сибирском регионах страны. Здесь за эпидемической обстановкой следят внимательно и регулярно делают прогнозы заболеваемости в следующем году.
Поэтому вакцинация туляремии здесь проводится обязательно.
Кому делают прививку? Людей, нуждающихся в вакцинации, определяют в санэпиднадзоре. Это могут быть:
- люди, работающие в лабораториях с туляремийной культурой клеток;
- всех, кто участвует в обеззараживании территории со вспышками туляремии;
- прививки делают лицам, проживающим в заражённых районах;
- всех работников хозяйств и ферм, находящихся на неблагополучной по заболеванию территории;
- показания к прививке от туляремии — отдых в странах с высокой заболеваемостью;
- экстренно прививают работников, прибывших в районы, где зафиксировали вспышку инфекции: строителей, работников сельского хозяйства, геологов, заготовителей леса и других.
Категории граждан, кому понадобится прививка, могут меняться в зависимости от эпидемической обстановки.
Правила введения вакцины
Когда делают прививку от туляремии? Вводят защиту от инфекции в двух случаях:
- для экстренной профилактики заболевания;
- в плановом порядке людям, проживающим на заражённой территории.
Экстренно делают прививки в случае вспышки инфекции, а также людям, которые готовятся посетить районы неблагополучные по этому инфекционному заболеванию.
Схема вакцинации против туляремии проста — прививку делают однократно. Ревакцинацию не проводят. Через 5–7 дней и спустя 2 недели, обязательно контролируют выработку иммунитета против инфекции. Проводят внутрикожную пробу с тулярином или исследование крови на присутствие антител к бактерии. Если результат отрицательный — прививку делают повторно.
Куда делают прививку против туляремии? Вводят препарат внутрикожно или накожно на передней поверхности средней трети плеча. Техника введения отличается в зависимости от способа.
- Кожу на плече обрабатывают, после высыхания пипеткой наносят по одной капле разведённого раствора в двух местах, расстояние между ними приблизительно 3–4 см. Затем в месте нанесения препарата делают по 2 тонких параллельных разреза или насечки.
- При внутрикожном введении препарат предварительно разводят и шприцем в дозе 0,1 мл вводят в наружную поверхность средней трети плеча.
Прививка детям от туляремии вводится, начиная с 7 лет. В очагах полевого типа рекомендуется вводить вакцину с 14 лет.
Противопоказания для прививки
Противопоказания к прививке от туляремии, следующие:
- перенесённая ранее инфекция;
- беременность и период лактации;
- индивидуальная непереносимость компонентов препарата;
- прививку не делают детям до 7 лет;
- все заболевания, сопровождающиеся снижением иммунитета: туберкулёз, онкология, ВИЧ;
- любые острые инфекции.
Реакция на прививку
В большинстве случаев вакцина переносится хорошо, но иногда возможны следующие реакции на прививку от туляремии.
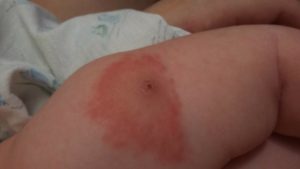
- Приблизительно на пятые сутки у всех привитых происходит покраснение и отёк места инъекции, возможно, даже небольшое нагноение.
- Изредка увеличиваются лимфоузлы недалеко от места введения вакцины.
- При внутрикожном применении вакцины, кроме вышеописанных реакций, человека беспокоит головная боль, слабость недомогание, кратковременное повышение температуры.
- К побочным эффектам прививки от туляремии относятся реакции в виде аллергии различного характера.
После инъекции рекомендуется не обрабатывать кожу антисептическими средствами. Чтобы снизить вероятность осложнений на прививку нельзя купаться в течение суток. Постарайтесь не посещать активных людных мест. Можно ли мочить прививку от туляремии? Нет, в случае с вакциной от данной инфекции лучше не мочить место насечек.
Какие есть вакцины от туляремии
Выбор препаратов невелик. Точнее, есть всего один препарат от инфекции — применяется «Вакцина туляремийная живая».
В ампуле содержится сухое вещество. Его перед использованием разводят водой для инъекций и тщательно встряхивают в течение трёх минут до полного растворения вещества. Получается несколько доз. Перед применением вакцины всегда проверяют наличие иммунитета к заболеванию.
Правильно введённая вакцина от туляремии обеспечивает иммунитет в среднем на 5 лет.
Итак, нужна ли прививка от практически неопасного заболевания? Вакцинация необходима всем лицам, кто может столкнуться с переносчиками инфекции, или проживающими в заражённых районах.
Полевые и домашние мыши, сельскохозяйственные животные, зайцы и водяные крысы — с этими переносчиками сталкиваются ежедневно многие, а значит, вероятность заболеть есть практически у каждого.Обезопасить себя и свою семью с помощью одной прививки намного легче, чем постоянно бороться с переносчиками возбудителя.
Источник: http://privivku.ru/vzroslym/privivka-ot-tulyaremii.html