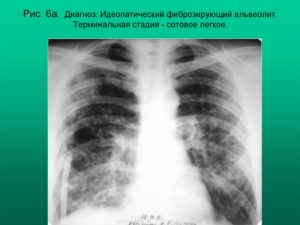
Сотовое легкое
Сотовое легкое
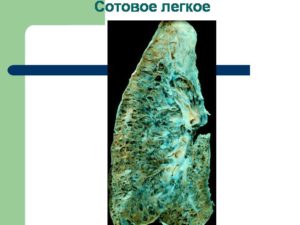
Определение. Это рентгенологическое понятие, указывающее на наличие кист, часто диффузных, в обоих легких, обычно имеющих 0,5—2 см в диаметре, относительно тонкостенных и не заполняющихся контрастом при бронхографии. Нередко имеются дополнительные узелки или очаговость.
Эти изменения могут быть врожденными или являться следствием ряда различных заболеваний. Локализованные формы можно видеть при широком спектре болезней, поражающих альвеолярные перегородки и включающих саркоидоз, бериллиоз, асбестоз, системный склероз, ревматоидное легкое, туберкулез и фиброзирующий альвеолит.
Термин «сотовое легкое» обычно применяется при условии диффузной сотовости обоих легких.
Основные заболевания, при которых возникает такая картина, это некоторые случаи диффузного фиброзирующего альвеолита, как уже описано, «гистиоцитоз X» (болезнь Леттерер — Сиве, болезнь Ханда — Шюллера — Христиана, эозинофильная гранулема), бугорчатый склероз и изредка нейрофиброматоз (болезнь Реклингаузена).
Патогенез. Немногие случаи могут быть врожденными. Moffat [23], который также сделал обзор литературы по врожденным кистозным заболеваниям легкого, описал 9 больных, все в возрасте меньше 18 месяцев, некоторые с локализованными, но некоторые с генерализованными кистозными образованиями.
У одних из них кисты были, вероятно, лимфатическими (кистозная гигрома), у других главным образом септальными и исходящими из элементов плевры, по у третьих кисты развивались в области терминальных воздухоносных путей, как при сотовом легком.
У некоторых больных возникала вторичная инфекция, но исходные поражения были почти определенно врожденными. Кое-кто из больных умер через несколько дней после рождения, у более старших младенцев заболевание осложнялось наличием инфекции и наступала смерть от пневмонии.Возможно, что некоторые случаи сотового легкого у взрослых могут фактически иметь врожденное происхождение.
При приобретенном сотовом легком кисты представляют собой расширение бронхиол с хорошо выраженной стенкой, образованной рубцовой тканью или гранулематозными изменениями различной этиологии.
Могут быть обнаружены другие изменения бронхиол в виде нарушения в направлении или в типе делений, ампутаций, анастомозов между бронхиолами и кист в области секвестрировавшихся бронхиол.
Буллезные проявления, вероятно, связаны с образованием множественных перекрутов с клапанным механизмом, пропускающим воздух внутрь кисты и препятствующим его выходу.
Гистиоцитоз X (болезнь Леттерер — Сиве, болезнь Ханда — Шюллера — Христиана и эозинофильная гранулема)
Определение. Lichtenstein [18] так же, как и другие авторы, предположил, что эти 3 состояния могут гистологически продолжать одно другое, характеризуясь пролиферацией гистиоцитов и, вероятно, представляя собой различные проявления одного и того же неизвестного процесса.
Автор употребляет термин «гистиоцитоз X» для того, чтобы подчеркнуть отсутствие сведений о причине заболевания. Гранулематозные поражения могут встречаться в различных органах и часто вовлекают легкие и кости. Это заболевание не врожденное и не наблюдается у родственников в одной семье.
Хотя болезнь Леттерер — Сиве в прошлом обычно была фатальной, при двух других типах отмечается тенденция к выздоровлению.
Патологическая анатомия [17]. Предполагали, что гистологически процесс может быть разделен на 4 стадии, без четкого их разграничения, часто наблюдающиеся одновременно при трех типах заболевания [10]:1. Пролиферативная фаза с хорошо выраженным увеличением количества гистиоцитов и инфильтрацией эозинофилами. Эта фаза «свободна от липоидов», пенистые клетки в ней отсутствуют.
2. Гранулематозная фаза с увеличением васкуляризации и образованием волокон. Клеточная инфильтрация может быть еще выраженной, могут определяться гигантские клетки и фагоцитоз жира.
3. Собственно ксантома с характерными гнездами ксантоматозной ткани и пенистых клеток.
4. Фиброзная фаза излечения, при которой отсутствуют эозинофилы, а признаки клеточной инфильтрации незначительны.
При болезни Леттерер — Сиве объем легких увеличен, они заполнены кистами до 1 см в диаметре в виде сот. Стенки кист образованы серовато-белой опухолевидной тканью. При микроскопии обнаруживается выраженная гистиоцитарная инфильтрация; цитоплазма часто пенистая и может содержать жир.
Могут встречаться эозинофилы; в бронхиальной стенке, альвеолярных стенках и периваскулярной ткани могут отмечаться гранулематозные образования. При болезни Ханда — Шюллера — Христиана в легких наблюдаются гранулемы, фиброз и сотовые участки с точками оранжево-желтого жира.
Иногда могут определяться некроз гранулемы с образованием полостей и двусторонняя прикорневая аденопатия [2]. Микроскопически чрезвычайно характерно присутствие пенистых гистиоцитов, но могут встречаться и гигантские клетки. Жир, главным образом холестерин, располагается очагами.
Позднее наблюдается нарастание процесса фиброзирования со скоплениями лимфоцитов и небольшим количеством плазматических клеток. При эозинофильной гранулеме в легких определяются в небольшом количестве серовато-белые образования с сотовидным строением и диффузные милиарные очаги.
Могут быть полипоидные гранулематозные изменения в бронхах и наложения на плевре. В поздних стадиях отмечается развитие фиброза. Микроскопически выдающимся признаком является наличие эозинофилов, но могут встречаться и гистиоциты, гигантские клетки, плазматические клетки, лимфоциты и небольшое количество нейтрофилов.Могут отмечаться локальные кровоизлияния и некрозы. Позднее возможно появление пенистых клеток. В конечных стадиях заболевания значительно выражены фиброзные изменения. Стенки легочной артерии могут быть инфильтрированы, что может обусловить развитие легочной гипертензии.
В случаях болезни Леттерер — Сиве часто поражаются кожа, лимфатические узлы, кости, печень и селезенка. При болезни Ханда — Шюллера — Христиана особенно часто поражаются легкие и кости, но могут встретиться изменения и в других органах.
При эозинофильной гранулеме может наблюдаться только поражение костей, часто изолированное. Появляется все больше сведений о том, что поражения могут ограничиваться только легкими.
Изменения в других органах — менее частое явление, хотя при болезни Ханда — Шюллера — Христиана часто вовлекается гипофиз.
Функциональные расстройства. Болезнь быстро приводит к смерти. Если произвести функциональное исследование легких, то показатели могли быть весьма сходными с теми, которые имеются при эозинофильной гранулеме или фиброзирующем альвеолите, но расстройства были бы более тяжелыми.
При болезни Ханда — Шюллера — Христиана одышка может быть незначительной, несмотря на рентгенологические изменения. Нам неизвестны подробные функциональные исследования, но они, по-видимому, представляли бы собой более легкую форму рестриктивных легочных изменений. Были сообщены лишь немногие данные об эозинофильной гранулеме [12].
Это также была патология рестриктивного типа, подобная наблюдающейся при диффузном фиброзирующем альвеолите, но менее резко выраженная.
Клиническая картина и рентгенологические данные. Болезнь Леттерер — Сиве. Это обычно смертельная болезнь раннего детства, встречающаяся до трехлетнего возраста. Она начинается скрыто и имеет короткое течение. При ней могут наблюдаться лихорадка, слабость, потеря в весе и анемия.Часто встречаются высыпания — эритематозные, папулезные, в виде пурпуры, иногда даже с изъязвлением. Отмечаются также лимфоаденопатия, гепатоспленомегалия и поражение костей.
В легких обнаруживают распространенные кистозные и гранулематозные изменения, которые могут осложниться вторичной инфекцией.
Болезнь Ханда — Шюллера — Христиана [2]. Эта болезнь часто начинается в детском возрасте, обычно до 5 лет, но первые ее проявления были в некоторых случаях обнаружены даже в пятом десятилетии жизни. Отношение мужчин к женщинам составляет приблизительно 3 : 2.
В классическую триаду этого заболевания входят поражение костей, экзофтальм и несахарный диабет, но все эти 3 проявления редко встречаются у одного больного. Обычно имеется вовлечение костей черепа, а над выбуханием в участках дефектов костной ткани, видимых на рентгенограмме, могут образовываться узелки в мягких тканях.
Могут поражаться и другие кости. Возможно исчезновение изменений в течение нескольких недель, но некоторые могут сохраняться годами. Относительно часто встречается поражение десен с выпадением зубов. Нередко воспаление среднего уха с сопутствующим поражением сосцевидного отростка или височной кости.
Экзофтальм, связанный с поражением глазницы, может быть односторонним или двусторонним. При выздоровлении участки костных изменений склерозируются. У 50% больных отмечается несахарный диабет, который может быть единственным проявлением заболевания. Легочные изменения наблюдаются приблизительно в 1/3 случаев.
Рентгенологически они имеют вид милиарных или сливающихся теней, иногда с прикорневой аденопатией, симулирующей саркоидоз [2]. У детей легочные изменения могут протекать бессимптомно и обычно самопроизвольно рассасываются, но у взрослых может развиться прогрессирующий фиброз. Сотовость, по-видимому, встречается не всегда.
Часто отмечаются дефекты роста. Может наблюдаться увеличение лимфатических узлов, печени или селезенки.Эозинофильная гранулема [17]. Эозинофильная гранулема вначале была известна только как заболевание костей, по постепенно выяснилось, что около 20% больных с множественными поражениями костей имеют изменения в легких и что последние могут быть единственным пораженным органом. Однако изменения могут наблюдаться повсеместно, а несахарный диабет встречается, как полагают, в 21 % [13].
Одышка и кашель являются основными респираторными симптомами, но заболевание может быть обнаружено и случайно при рентгенографии, протекая бессимптомно. Разрыв кист может привести к развитию спонтанного пневмоторакса, который встречается примерно у 30% больных [13].
При физикальном исследовании грудной клетки может не выявляться изменений, но у некоторых больных иногда выслушиваются трескучие хрипы. Кое-когда отмечаются «барабанные пальцы». Мокрота обычно не выделяется, если не присоединяется вторичная инфекция.
Характерна рентгенологическая картина диффузной двусторонней мелкоочаговости с просветлениями, имеющими 5—20 мм в диаметре, обычно с довольно толстой стенкой. При спонтанном улучшении или эффективном лечении эти стенки могут истончаться, так что кисты выглядят, как нежные буллы. Костные поражения имеют вид выпячиваний. Позднее они могут излечиваться с развитием склероза.
В большинстве случаев болезнь диагностируется между 20 и 40 годами. У мужчин она встречается несколько чаще, но может наблюдаться и у детей.
Лабораторные исследования обычно приносят мало пользы. Иногда может наблюдаться эозинофилия, но нейтрофильный лейкоцитоз встречается лишь изредка. Реакция оседания эритроцитов может быть повышенной, но может быть и нормальной. Эозинофилы или нагруженные жиром гистиоциты [17] определяются в некоторых случаях в мокроте. Доныне иммунологические и вирусологические тесты были отрицательными.
Диагностика. Дифференциацию следует проводить с другими состояниями, при которых возникает сотовость и которые уже упоминались. Поражение костей или других органов может явиться ключом к разгадке диагноза гистиоцитоза X, но если эозинофильная гранулема ограничивается только легкими, то диагноз с уверенностью может быть поставлен лишь при биопсии легкого.
Лечение. Хотя эозинофильная гранулема и, вероятно, болезнь Ханда — Шюллера — Христиана поддаются лучевой терапии [2], это лечение может быть проведено только в отношении локализованных внелегочных изменений. Возрастает количество сведений о том, что все типы гистиоцитоза X могут благоприятно реагировать на кортикостероидные препараты [17].Кортикостероиды определенно следует давать при болезни Леттерер — Сиве, прогноз которой чрезвычайно тяжел без лечения, а также больным с двумя другими типами патологии при наличии у них легочных симптомов или признаков рентгенологического ухудшения.
Лечение представляется неэффективным, если болезнь перешла в стадию фиброза, который может быть необратимым. Кортикостероидное лечение должно проводиться, как описано для фиброзирующего альвеолита. В поздних стадиях заболевания симптоматическое лечение может быть необходимо по поводу легочного сердца, инфекции или пневмоторакса.
Лечение пневмоторакса иногда затруднено. Он часто рецидивирует и может быть двусторонним. Кое-когда необходима плеврэктомия.
Прогноз. Раньше болезнь Леттерер — Сиве всегда была фатальной, но в настоящее время можно рассчитывать на улучшение и, может быть, стойкое выздоровление после кортикостероидной терапии.
Болезнь Ханда — Шюллера — Христиана и эозинофильная гранулема могут излечиваться самопроизвольно, отмечены сроки выживания по крайней мере в 20 лет [17].
Вместе с тем без лечения отмечается прогрессирование эозинофильной гранулемы с последующей дыхательной и сердечной недостаточностью или смертью вследствие спонтанного пневмоторакса.
У детей с болезнью Леттерер — Сиве или Ханда — Шюллера — Христиана смертельный исход, по-видимому, наступает при поражении легких, поэтому имеются показания к применению кортикостероидов. При этих состояниях, по крайней мере у детей, прогноз тем тяжелее, чем шире распространены поражения внутренних органов [15].
Бугорчатый склероз [5, 8]
Поражения легких с клиническими и функциональными чертами других форм сотовости могут возникать у больных бугорчатым склерозом.
Гистологические изменения в легких характеризуются гиперплазией гладкой мускулатуры, а также фиброзом и большим количеством гемосидерина.
Легочные симптомы обычно возникают в 3-м десятилетии жизни и смерть наступает, как правило, в течение 10 лет после этого. Вряд ли, по-видимому, патология поддается кортикостероидному лечению, но его, возможно, стоило бы попробовать.
Психические расстройства и эпилептические припадки, частые при бугорчатом склерозе, обычно не появляются в случаях с легочными симптомами. Внелегочные проявления могут включать аденомы сальных желез, подногтевые фибромы, опухоли сетчатки и Почек, рабдомиомы сердца и поражения костей.В длинных костях могут быть узловатые утолщения надкостницы и кистозные образования, видимые на рентгенограмме, а при рентгенографии черепа может быть выявлена повышенная плотность костей, локальная или генерализованная, и «хлопковые коробочки», обусловленные обызвествлением характерных бугристых склеротических изменений в мозге.
Нейтрофиброматоз (болезнь Реклингаузена)
Сотовое легкое с клиническими и функциональными характерными признаками может иногда развиваться при этой болезни. Легочные симптомы иногда бывают очень похожи на таковые при фиброзирующем альвеолите [22].
Источник: http://www.medical-enc.ru/organy-dyhaniya/sotovoe-legkoe.shtml
Саркоидоз легких — степени, симптомы и лечение, препараты
Рубрика: ЛОР + пульмонология
Как самостоятельное заболевание, саркоидоз легких существует уже более 100 лет, но до сих пор неизвестны причины его происхождения, многие варианты развития и оптимальные схемы лечения.
Не до конца ясны и подходы к его лечению.
Наиболее хорошо изучено поражение легких, и врачи фтизиатры и пульмонологи — наиболее информированные специалисты (хотя поражаться могут и другие органы, например, нервная система).
Истоки изучения этой болезни можно отнести к 1869 году, когда известный английский врач Хатчинсон, во время поездки в Христианию (Осло), встретился с Беком – профессором дерматовенерологии и оперативной хирургии (почти немыслимое сочетание должностей для современного ученого). Бем представил интересного больного. Это был шахтер, возрастом около 60 лет, его кожа рук и ног была покрыта пурпурными бляшками на тыльной поверхности.
Вначале это считалось туберкулезным процессом кожи, разновидностью псориаза. Затем выяснилось, что присутствует заинтересованность лимфатической ткани. Разрастания на коже, с легкой руки Ц. Бека, с 1899 года стали называться «саркоидами», то есть «мясообразными», поскольку у свежих узелков красный цвет, затем они темнеют.
С открытием Х-лучей, которые позже назвали рентгеновскими, выяснилось, что почти все пациенты с «саркоидами» также имеют поражение костей, миндалин, легких, но наибольшее изменение касается лимфатических узлов.
Наконец, только в 1929 году состоялось первое вскрытие больного таким висцеральным саркоидозом внутренних органов, и выяснилось, что легкие больного саркоидозом носят выраженные фиброзные, склеротические изменения, а лимфоузлы корней легких и средостения увеличены.
С 30-х годов XX века саркоидоз легких стал объектом пристального изучения. Он получил название болезни Шаумана – Бенье – Бека, по имени специалистов, которые внесли наибольший вклад в изучение этого заболевания. Что известно об этой болезни сегодня?
Саркоидоз легких — что это такое?
Саркоидоз легких фото
Что это такое? Саркоидоз легких — это доброкачественно протекающее гранулематозное воспаление системного типа, при котором в легких и лимфоидной ткани развиваются эпителиоидно – клеточные гранулемы. Они приводят к дистрофии, деструкции и склерозу ткани, в которых протекало гранулематозное воспаление.
Как видно, определение саркоидоза является не совсем понятным: раз в его основе лежит гранулематозное воспаление, то нужно дать понятие гранулемы.
Саркоидозная гранулема — это центральная зона, которая состоит из эпителиоидных клеток, макрофагов и небольшого количества гигантских многоядерных клеток, и периферия, которая состоит из макрофагов, лимфоцитов, фибробластов, плазматических клеток, а также коллагеновых волокон.
Главные «зачинщики воспаления» с аллергическим компонентом, по типу замедленной гиперчувствительности – это эпителиоидные клетки. По сути, жизнь гранулемы – это вялотекущее иммунное воспаление с исходом в фиброз и склероз.Это заболевание не делает разницы между полом: женщины и мужчины заболевают одинаково часто. Некоторые колебания есть относительно расовой принадлежности. Темнокожие страдают чаще, чем белое население.
Так, например, в Японии заболеваемость саркоидозом всех форм и локализаций очень низкая, и составляет 3 случая на 1 миллион человек, а в Индии этот показатель достигает 1000 случаев на миллион, то есть поражено 0,1% всего населения.
- Саркоидоз не является заразным заболеванием.
Весь процесс – это не что иное, как аномальный иммунный ответ. В настоящее время доказано, что между саркоидозом и туберкулезом нет никакой связи, но фтизиатры хорошо разбираются в саркоидозе легких, поскольку такие пациенты обязательно, вследствие «подозрительных теней» на рентгенограммах и при прохождении флюорографии, обязательно направляются на консультацию фтизиатра.
По сути, клинические признаки саркоидоза легких возникают только тогда, когда гранулематозная реакция начинает приводить к изменению структуры органов. При этом почти в половине случаев, прижизненного диагноза поставлено не было.
Это говорит о том, что саркоидоз легких склонен к бессимптомному течению. Как проявляется это заболевание, если воспалительный процесс достигает клинически значимого уровня?
Степени и симптомы саркоидоза легких
Симптомы саркоидоза легких, так или иначе, присутствуют у 80% всех пациентов с саркоидозом любой локализации. Поскольку заболевание это развивается постепенно, то было создано несколько классификаций саркоидоза легких. В нашей стране принята следующая классификация стадий поражения легких:
- На первой стадии заболевания происходит чаще всего двустороннее увеличение лимфоузлов различной локализации: в средостении, рядом с легкими и бронхами, трахеей, в области ее бифуркации на два главных бронха, и так далее. Чаще всего это клинически сопоставимо с дебютом болезни, при котором определяется начальная, лимфожелезистая и внутригрудная форма;
- Саркоидоз легких 2 степени, или 2 стадии, в отличие от начальной, распространяется, или диссеминирует в легочную ткань. Возникает поражение альвеол, и на этой стадии уже возникают выраженные клинические проявления и симптомы заболевания;
- На протяжении третьей стадии эстафета полностью от лимфоузлов переходит к легочной ткани: лимфоузлы снова стали нормального размера, но зато в легких возникают конгломераты гранулематозного воспаления. Развивается эмфизема, нарастает пневмосклероз с явлениями рестриктивной дыхательной недостаточности.
Примечание: существует две формы дыхательной недостаточности – обструктивная и рестриктивная. При первом типе легкие могут быть совершенно здоровы, но бронхи, подводящие воздух, не справляются, и уменьшают объем воздуха за счет обструкции (сужения или спазма).
При рестриктивной дыхательной недостаточности просвет воздухоносных путей нормальный, но в легочных полях есть островки «мертвой» ткани, например, очаги пневмосклероза.
Именно второй тип дыхательной недостаточности, уже «окончательный» и не поддающийся коррекции, и развивается при саркоидозе.
Как и любое хроническое заболевание, течение саркоидоза легких может протекать в несколько фаз. Пульмонологи и иммунологи выделяют фазу активного развития, или фазу обострения процесса, стабильное состояние и фазу регрессии, которая клинически проявляется обратным развитием симптоматики.
Как правило, обратное развитие гранулематозного воспаления редко проявляется «полным рассасыванием». Чаще всего возникает уплотнение, фиброз, либо появление кальцинатов (извести) в лимфатических узлах легких и средостения.
Симптомы легочной формы саркоидоза
Специфических симптомов саркоидоза легких, которые сразу же могли направить диагностическое мышление врача на эту болезнь, не существует. При разборе жалоб и стандартных симптомов становится понятным, почему эти пациенты, прежде всего, попадают к фтизиатрам. Все жалобы являются неспецифическими, а именно:
- появляется недомогание, слабость;
- может появиться субфебрильная температура, невысокая лихорадка;
- появляется ночная потливость — этот симптом очень характерен именно для туберкулеза;
- возникает утомляемость и снижение работоспособности;
- человек теряет аппетит, и у него начинает снижаться масса тела.
При этих первых признаках любой адекватный врач направит пациента к фтизиатру, а сначала – на флюорографию, поскольку именно так и начинается туберкулезное поражение организма. Заметьте: еще нет ни одного симптома поражения бронхолегочной системы.
Когда появляются симптомы саркоидоза легких, то «пришить» их тоже можно к любым заболеваниям. Так, например, у пациентов появляются следующие жалобы:
- возникает боль в грудной клетке;
- появляется кашель, или сухой, или со скудной мокротой;
- при обострении и в разгар заболевания определяется одышка – вследствие сужения объема легких от сдавления лимфоузлами, а на третьей стадии – вследствие развития пневмосклероза;
- в легких выслушивается большое количество разнообразных сухих, влажных хрипов различного калибра.
Как правило, на поздних стадиях признаки саркоидоза легких сочетаются с проявлениями «легочного сердца», или развитием легочной гипертензии и появлении застоя по малому кругу кровообращения. В чем опасность такого нелеченого, и давно существующего процесса?
Опасность саркоидоза легких и внутригрудных лимфатических узлов
Саркоидоз легких и внутригрудных лимфатических узлов может быть опасен следующими осложнениями:
- Развитием прогрессирующей дыхательной недостаточности с мучительными приступами удушья;
- Присоединением вторичной инфекции с развитием специфического воспаления (так, например, может возникнуть пневмония на фоне саркоидоза, или даже поселиться туберкулез, который «прекрасно себя чувствует» на фоне извращенного иммунного ответа;
- Развитием «легочного сердца». При этом возникает боль в сердце, набухают шейные вены, поскольку приток крови к правым отделам сердца затруднен, увеличивается печень. В случае декомпенсации легочного сердца, или «cor pulmonale», быстро развивается недостаточность по большому кругу кровообращения;
- В некоторых случаях, гранулематозное воспаление поднимается вверх, и поражает паращитовидные железы, которые утрачивают способность регулировать обмен кальция в организме. В таком случае, быстро наступает летальный исход.
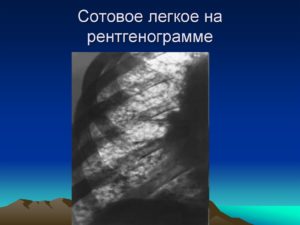
Что такое «сотовое легкое»?
Одним из самых серьезных исходов-осложнений саркоидоза является так называемое «сотовое легкое». Этот термин развился задолго до введения в повседневный обиход таких гаджетов, как сотовые телефоны и смартфоны.
«Сотовое легкое» — это патоморфологический синдром, для которого характерно образование в легочной ткани «сотов», или маленьких полостей, воздушных кист, у которых толстые стенки, из фиброзной соединительной ткани. Толщина этих стенок может достигать 3 мм.
Иными словами, эти полости – следы «отбушевавшего» аутоиммунного воспаления. В норме легочная ткань представляет собой «дышащую альвеолярную пену», а «соты» — не что иное, как головешки и угли погасшего костра. Этот феномен диагностируют рентгенологически, и его появление – неблагоприятный сигнал.
Это значит, что у пациента может скоро наступить выраженная легочная недостаточность: сильная одышка при малейшей нагрузке, такой больной будет нуждаться в частой подаче кислорода для облегчения дыхания. Понятно, что при своевременном и правильном лечении можно не доводить дело до подобных крайностей.
Намного о диагностике саркоидоза
Поскольку саркоидоз очень похож на туберкулез (и на рентгенограмме, и клинически), а отсутствие выделения БК (бацилл Коха, или туберкулезной палочки) бывает и при туберкулезе (например, при туберкулеме), то решающее значение играет биопсия и гистологическое исследование материала.
- Только выделение гранулемы подтверждает диагноз саркоидоза.
Все остальные методы (рентгенография грудной клетки, КТ легких и средостения, рутинные биохимические и клинические анализы, спирография, исследование показателей иммунитета, поиск внелегочных форм, исследование у отоларинголога, невролога и офтальмолога, бронхоскопия) позволяют сколь угодно близко подобраться к диагнозу, но не подтверждают его.
Лечение саркоидоза легких – это длительное мероприятие, которое должно продолжаться многие годы. Поскольку образование гранулемы с гигантскими клетками Пирогова – Лангханса – это аутоиммунный процесс, то и основная линия терапии направлена на подавление воспаления. Поэтому все противовоспалительные препараты, а также имунносупрессоры и цитостатики применяются в лечении этого заболевания.
В самом начале, при выявлении поражения лимфоузлов, за пациентом просто устанавливают наблюдение: ведь значительное число случаев протекает бессимптомно, субклинически. В течение полугода пациент наблюдается, а лечение назначают только при появлении жалоб, или при прогрессировании очагов воспаления.
Как правило, лечение саркоидоза легких начинают с подбора дозы преднизолона, причем вначале дают более высокую дозировку, а затем ее прогрессивно снижают, спустя 3 – 4 месяца после нала лечения.Часто сочетают гормоны с приемом НПВС, например, с вольтареном, ацетилсалициловой кислотой. В тяжелых случаях применяют цитостатические препараты. В некоторых клиниках предпочитают применять пульс – терапию метилпреднизолоном в виде инфузионной терапии по 1 грамму в сутки в течение 3 дней. Также можно использовать циклофосфан, метотрексат, циклоспорин.
- Для лечения прогрессирующих форм саркоидоза легких (впрочем, как и при другой его локализации), используют противомалярийные препараты: делагил, плаквенил. Их эффект обусловлен воздействием на Т- клеточное звено иммунитета.
В лечении используют пентоксифиллин, и препараты, подавляющие выработку фактора некроза опухолей – моноклональные антитела, такие, как инфликсимаб. Могут использоваться модные в 90-е годы методы экстракорпоральной детоксикации, такие, как плазмаферез и гемосорбция. Во время проведения процедур из крови убираются циркулирующие иммунные комплексы, аутоантитела и прочие повреждающие агенты.
Многие догадливые читатели уже поняли, что принципы лечения аутоиммунных заболеваний везде одинаковы: так, именно этими лекарственными препаратами (конечно, в других дозировках), лечат и рассеянный склероз, и тяжелое течение псориаза.
Прогноз лечения
К сожалению, прогноз при саркоидозе легких у каждого конкретного пациента, несмотря на то, что это доброкачественное заболевание, определить сложно. Известно, что неблагоприятный исход болезни – у 10% пациентов, а 5% погибают.
Все дело в том, что лечение гормонами может не изменить течение заболевания. Не накоплен и мировой опыт по оптимальной дозировке лекарств, а протекать саркоидоз может как угодно: он не подчиняется законам.
Твердо известно лишь одно: саркоидоз легких, симптомы которого выявлены не ранней стадии, и лечение проведено своевременно, грамотно и в полном объеме — более чем в 90% случаев дает стойкую, часто пожизненную ремиссию.
Источник: https://zdravlab.com/sarkoidoz-legkih/
Интерстициальные болезни легких
Интерстициальные болезни легких – группа заболеваний, протекающих с развитием диффузного воспаления стромы легких, главным образом бронхиол и альвеол.
Отражением подобных изменений являются лихорадка, общее недомогание, потеря массы тела, непродуктивный кашель, сухие инспираторные хрипы, легочная недостаточность (одышка, тахипноэ), правожелудочковая сердечная недостаточность.
Диагноз интерстициальных болезней подтверждается данными рентгенографии и КТ легких, исследования ФВД, биопсии легкого. В качестве лечения назначается стероидная терапия (или цитостатики), бронходилататоры, оксигенотерапия.
Интерстициальные болезни легких (ИБЛ) – различные поражения легких, патоморфологической основой которых являются хроническая диффузная воспалительная инфильтрация альвеол, мелких бронхов, легочных капилляров с исходом в фиброз. В число ИБЛ входят 130 заболеваний ясной и неясной этиологии.
У пациентов, госпитализируемых в отделения пульмонологии, те или иные интерстициальные болезни легких диагностируются в 10-15% случаев. Преобладающим контингентом больных являются мужчины в возрасте 40-70 лет, в большинстве случаев курящие.
Одни заболевания этой группы имеют обратимый характер течения и относительно благоприятный прогноз, другие рано приводят к инвалидизации и даже летальным исходам.
Классификация интерстициальных болезней легких
В настоящее время за основу принята классификация ИБЛ, выработанная в 2002 г. Американским торакальным обществом (ATS) и Европейским респираторным обществом (ERS). Согласно данной классификации выделяют интерстициальные болезни легких:
1. С установленной этиологией:
- лекарственные, лучевые, токсические ИБЛ
- пневмомикозы, ассоциированные с ВИЧ-инфекций
- ИБЛ на фоне коллагенозов (склеродермии, дерматомиозита, ревматоидного артрита, СКВ) и пневмокониозов (асбестоза, силикоза, бериллиоза)
- ИБЛ на фоне инфекций (атипичной пневмонии, диссеминированного туберкулеза легких, пневмоцистной пневмонии и пр.)
- ИБЛ на фоне экзогенного аллергического альвеолита
2. Идиопатические интерстициальные пневмонии:
- неспецифическая, десвамативная, острая, лимфоидная, криптогенная организующаяся
- идиопатический легочный фиброз
3. Гранулематозные:
4. Ассоциированные с другими заболеваниями:
5. Прочие:
Патоморфологическая классификация интерстициальных болезней легких различает следующие виды интерстициального фиброза: простой, десквамативный, лимфоцитарный, гигантоклеточный, а также облитерирующий бронхиолит с пневмонией.
На сегодняшний день этиологические механизмы большинства ИБЛ остаются невыясненными. Достоверно можно говорить лишь о причинах интерстициальных болезней легких с известной этиологией. В их числе – ингалирование неорганических веществ, органической пыли, паров ртути; прием токсичных лекарственных средств (циклофосфамида, пеницилламина, блеомицина и др.), лучевая терапия.
В основе развития ИБЛ могут лежать рецидивирующие бактериальные, грибковые и вирусные пневмонии, туберкулез органов дыхания, респираторный дистресс-синдром, бронхоальвеолярный рак.
Кроме этого, интерстициальные болезни легких могут сопутствовать коллагенозам, болезням крови (гемолитической анемии, тромбоцитопенической пурпуре, хроническому лимфолейкозу), наследственным заболеваниям и др.
Самым значимым фактором риска ИБЛ является курение.
В патогенезе интерстициальных болезней легких выделяют острую, хроническую и терминальную стадии. В острую стадию поражение затрагивает легочные капилляры и альвеолярный эпителий, развивается внутриальвеолярный отек.
В этот период может иметь место полная обратимость изменений или их прогрессирование. При переходе ИБЛ в хроническое течение отмечаются обширные повреждения легких (распространённый фиброз).
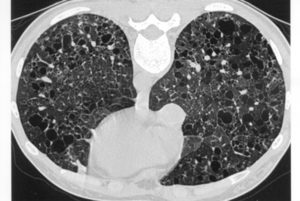
В терминальную стадию происходит полное замещение альвеол и капиллярной сети фиброзной тканью с формированием расширенных полостей (легкое в виде «пчелиных сот»).
Симптомы интерстициальных болезней легких
Несмотря на многообразие этиологических форм ИБЛ, их клиническое течение во многом похоже и характеризуется общими и респираторными симптомами. Часто заболевание начинается исподволь, а проявления носят нечеткий, неспецифический характер.
Общая симптоматика может включать лихорадку, недомогание и быструю утомляемость, потерю массы тела. Определяющую роль в клинической картине интерстициальных болезней легких играют признаки дыхательной недостаточности.
Наиболее ранним и постоянным симптомом служит одышка: вначале она возникает или усиливается только при нагрузке, затем становится постоянной и прогрессирующей.
Одышка обычно носит инспираторный характер и сопровождается свистящими хрипами, что может быть ошибочно принято за бронхиальную астму.Характерным симптомом ИБЛ является непродуктивный кашель – сухой или со скудной слизистой мокротой. К более поздним признакам ИБЛ относятся цианоз и формирование «пальцев Гиппократа». С большой частотой встречаются деформации грудной клетки. При тяжелых формах развивается легочно-сердечная недостаточность.
У детей интерстициальные болезни легких протекают с постоянным кашлем, стридором, часто сопровождаются формированием бронхоэктазов. Лица старше 70 лет болеют крайне редко, однако в старшем возрасте ИБЛ часто сопровождаются аритмиями, инфарктом миокарда, ОНМК.
При осмотре больного пульмонологом обращает внимание тахипноэ, несоответствие выраженности одышки физикальным изменениям в легких. Во время аускультации на вдохе прослушиваются крепитирующие хрипы различной локализации.
В крови – умеренный лейкоцитоз и повышение СОЭ; по данным ИФА – отрицательные серологические тесты на наличие Ат к микоплазме, легионеллам, риккетсиям.
Проводится анализ газового состава крови и КЩС (артериальная гипоксемия на ранних этапах сменяется гиперкапнией в терминальной стадии).
Большую информационную ценность в диагностики интерстициальных болезней легких представляют рентгенологические методы (рентгенография и КТ легких).
На ранних стадиях на рентгено- и томограммах можно увидеть деформацию и усиление легочного рисунка, мелкоочаговые тени, снижение прозрачности легочных полей ( феномен «матового стекла»); в дальнейшем развивается рентгенологическая картина интерстициального фиброза и картина «сотового легкого».
По данным спирометрии чаще обнаруживается рестриктивный тип нарушений легочной вентиляции, снижение легочных объемов. При развитии легочной гипертензии на ЭКГ обнаруживается гипертрофия миокарда правых отделов сердца.Диагностическая бронхоскопия позволяет провести бронхоальвеолярный лаваж; при ИБЛ в промывных вод бронхов преобладают нейтрофилы. Кроме этого, в ходе эндоскопического исследования может быть выполнена трансбронхиальная биопсия легких.
Также в отдельных случаях прибегают к открытой или трансторакальной биопсии легочной ткани.
Лечение и прогноз интерстициальных болезней легких
Первым шагом в лечении ИБЛ должен стать отказ от курения, взаимодействия с вредными производственными факторами, токсическими лекарственными препаратами. Вся последующая терапия проводится параллельно с лечением основного заболевания.
В большинстве случаев препаратами первой линии при интерстициальных болезнях легких являются кортикостероиды (преднизолон), которые в течение 1–3 мес. назначаются в высоких дозировках с последующим переходом на поддерживающую дозу.
При отсутствии положительной динамики в течение года назначаются цитостатики (циклофосфамид, азатиоприн, хлорамбуцил). Из других фармпрепаратов используются бронходилататоры (внутрь и в виде ингаляций), однако они эффективны только на стадии обратимой бронхиальной обструкции. При артериальной гипоксемии (РаО2 кислородотерапия.
В случае тяжелого течения интерстициальной болезни легких единственно эффективным методом может стать пересадка легкого.
Исходами ИБЛ могут быть улучшение, стабилизация состояния, прогрессирование легочного фиброза, летальный исход, реже – спонтанный регресс изменений (например, при неспецифической интерстициальной пневмонии).
Средняя продолжительность жизни пациентов колеблется от 1 года при болезни Хаммана-Рича до 10 и более лет при респираторном бронхиолите.
Профилактика интерстициальных болезней легких возможна только в случае известной этиологии.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/interstitial-lung-disease
Пневмосклероз: причины, признаки, диагностика, как лечить
Пневмосклероз (пневмофиброз, фиброз легких) – патология, характеризующаяся необратимой заменой легочной ткани на соединительную. Хроническое воспаление и дистрофические процессы приводят к необратимым изменения в легких. Они теряют эластичность, воздушность, уплотняются, уменьшаются в размерах и сморщиваются.
Соединительнотканные структуры со временем разрастаются, бронхи деформируются. При этом нарушается газообмен, дыхательная дисфункция прогрессирует, что проявляется характерным симптомокомплексом.
Классификация
Пневмосклероз бывает:
- Ограниченным – мелкоочаговым, среднеочаговым и крупноочаговым. Ограниченная или локальная форма заболевания характеризуется поражением определенного участка легкого с сохранением функции газообмена.
- Сегментарным — поражение сегмента легкого вследствие закупорки бронха или тромбоза легочной артерии.
- Долевым — поражение доли легкого на фоне крупозной пневмонии.
- При диффузном пневмосклерозе поражается целое легкое, оно становится ригидным, вентиляция и газообменная функция нарушаются.
- Смешанная форма.
пневмосклероз
В зависимости от поражения легочных структур:
- Альвеолярный пневмосклероз,
- Интерстициальный пневмосклероз,
- Периваскулярный склероз,
- Перибронхиальный пневмосклероз.
Пневмосклероз подразделяют на прикорневой и базальный. В первом случае очаги уплотнения располагаются в прикорневой части легкого, а во втором — по периферии органа.
Этиология
Инфекционные заболевания органов дыхания чаще всего осложняются развитием пневмосклероза. Воздушно-капельным путем бактерии и вирусы попадают в респираторный тракт и вызывают воспаление различных его отделов — глотки, гортани, трахеи, бронхов, легких.
Возбудители заболевания:
- Вирусы — риновирусы, короновирусы, вирус гриппа и парагриппа;
- Бактерии — стафилококки, стрептококки, пневмококки, гемофильная палочка, кишечная палочка, микобактерия туберкулеза;
- Внутриклеточные микробы — микоплазмы, хламидии;
- Паразиты — эхинококк, аскариды, токсоплазмы;
- Болезнетворные грибки.
Среди распространенных причин патологии выделяют:
Интерстициальные заболевания легких — альвеолит, саркоидоз, склеродермия, волчанка.
Хронические заболевания бронхов — бронхит и бронхоэктатическая болезнь. Воспаленная слизистая бронхов отекает и утолщается, просвет бронхов сужается, повышается продукция слизи.
В результате ухудшается вентиляция легких, а вокруг пораженных бронхов разрастается соединительная ткань.
Факторы, способствующие развитию фиброзной ткани: курение, иммунодефицит, сахарный диабет, неправильное лечение, лучевая терапия, вдыхание сухого и загрязненного воздуха, плохая экология.Пневмокониозы развиваются вследствие регулярного вдыхания пыли. Это профессиональные заболевания, обнаруживаемые среди лиц, занятых на опасном производстве. Частицы пыли раздражают слизистую легких, вызывают ее отек, гиперсекрецию слизи и способствуют развитию аллергии.
Травмы грудной клетки — колотые или резаные проникающие ранения грудной клетки с поражением органов средостения и крупных сосудисто-нервных пучков. Если медицинская помощь была оказана своевременно и в полном объеме, то перерождение ткани легких не происходит.
Среди менее распространенных причин патологии выделяют:
- Врожденные заболевания — муковисцидоз,
- Экссудативный плеврит,
- Длительное лечение цитостатиками и антибиотиками,
- Радиация.
Пневмосклероз характеризуется утолщением стенок альвеол и уменьшением их объема, а также замедлением газообмена. Больной человек вдыхает меньшее количество воздуха, чем здоровый. Просвет бронхов сужается, стенки их слипаются, а затем срастаются. Нарушается вентиляционная способность легких. Пораженный участок становится изолированными от бронхиального дерева и зарастает рубцовой тканью.
Симптоматика
Заболевание развивается постепенно. Сначала проявляются одышка и цианоз кожных покровов.
Со временем присоединяются симптомы бронхита — навязчивый, мучительный кашель с гнойным отделяемым, боль в груди, интоксикация.
Тяжелое течение патологии характеризуется деформацией грудной клетки и пальцев. Они приобретают вид барабанных палочек, а грудная клетка — цилиндрическую форму.
- Одышка – нарушение нормального ритма дыхания. На начальной стадии пневмосклероза одышка возникает только при физической нагрузке. При прогрессировании патологии одышка появляется и в покое. Чтобы восстановить нормальное дыхание, больным приходится занимать вынужденное положение, которое облегчает вентиляцию легких, включая в акт дыхания дополнительную дыхательную мускулатуру.
- Кашель возникает при физической нагрузке или во время глубокого вдоха, что связано с перерастяжением легочной ткани. Если пневмосклероз имеет неинфекционную природу, то развивается сухой, приступообразный кашель. Пневмосклероз инфекционной этиологии проявляется влажным кашлем с выделением гнойной зеленовато-желтой мокротой.
- Боль в грудной клетке развивается в случае распространения воспаления с легочной ткани на плевру.
Цианоз – один из симптомов развития болезни
Цианоз — синюшность кожи, обусловленная гипоксией, которая развивается при нарушении газообмена. Части тела, в наибольшей степени подверженные цианозу: носогубный треугольник, нос, уши, губы, пальцы рук и ног. Этот симптом практически всегда сопровождается прочими признаками хронической дыхательной дисфункции.
- Деформация грудной клетки развивается на поздних стадиях патологии. Нижние ребра выпирают в стороны и вперед, а грудная клетка приобретает форму цилиндра. При пневмосклерозе межреберные промежутки втягиваются, подключичные ямки углубляются, пораженное легкое отстает в акте дыхания.
- Барабанные пальцы являются признаком тяжелого поражения легочной ткани и выраженной, хронической гипоксии. Ногти у больных с пневмосклерозом часто приобретают форму часовых стекол.
- Повышенная утомляемость и усталость.
- Потеря веса.
- Набухание вен шеи.
- Учащение ритма сердца.
Диагностика пневмосклероза заключается в проведении осмотра больного, перкуссии и аускультации легких, дополнительных инструментальных методов.
Перкуторно определяется уменьшение границ легких. Они спадаются и смещаются к грудине. Перкуторный звук притупляется, что связано со склерозом легкого и уменьшением воздушности.
При аускультации обнаруживают жесткое дыхания, везикулярный шум, влажные или сухие хрипы. У пациентов изменена грудная клетка, углублена надключичная ямка, втянуты межреберные промежутки.
Пальцы становятся бочкообразными, пульс учащенным, давление повышенным.
Из дополнительных диагностических методов проводят рентгенографию, флюорографию, спирографию, бронхоскопию, томографию.
Рис. 1 – рентгенограмма легких при пневмосклерозе Рис. 2 – рентгенограмма легких здорового человека
Осложнения
Нарушение вентиляционной функции легких и артериальная гипоксемия приводят к развитию:
Самым неблагоприятным исходом заболевания является формирование «сотового легкого» и вторичное инфицирование, приводящее нередко к смерти больного.
Лечение
Лечение пневмосклероза направлено на устранение причинного фактора.
Разрастание соединительной ткани в легком — необратимый процесс, поэтому основной лечебной целью является борьба с хронической легочной недостаточностью.
Специалисты-пульмонологи стремятся поддержать жизненно важные функции больного на оптимальном уровне и не допустить дальнейшего прогрессирования патологии.
Существует несколько групп препаратов, предназначенных для борьбы с дыхательной и сердечной недостаточностью:
- Бронхолитики – «Сальбутамол», «Эуфиллин»,
- Муколитики – «Амброксол», «АЦЦ»,
- Глюкокртикостероиды – «Преднизолон», «Дексаметазон».
- Цитостатики – «Метотрексат»,
- Сердечные гликозиды – «Строфантин»,
- Витамины группы А, В, С.
Если пневмосклероз сопровождается частыми обострениями пневмонии или бронхита, назначают противомикробные и антибактериальные препараты:
- Сульфаниламиды, пенициллины, макролиды,
- Противотуберкулезные препараты – «Стрептомицин», «Рифампицин», «Изониазид»,
- Противопаразитарные препараты – «Мебендазол», «Метронидазол».
Целью физиотерапевтических процедур является регресс патологического процесса. Оксигенотерапия, физиотерапия, ионофорез и ультразвук с новокаином, электрофорез с йодом, ЛФК, плавание, дыхательная гимнастика, массаж дают хорошие результаты при пневмосклерозе. На стадии компенсации показаны индуктометрия и диатермия на грудную клетку.
Хирургическое лечение — удаление пораженного участка легкого или всего органа, дренаж абсцесса, трансплантация легкого. Пересадку органа выполняют после устранения первопричины пневмосклероза.
Это довольно сложная в исполнении операция, требующая больших материальных затрат и специального оборудования.
С помощью трансплантации легких можно продлить жизнь пациентам с пневмосклерозом на 5 и более лет.Народные средства, используемые в терапии пневмосклероза – травяные настойки. Их готовят из сока алоэ, листьев эвкалипта, овсяных зерен, лука, сухофруктов.
Профилактика
Профилактические мероприятия пневмосклероза:
- Своевременное выявление и лечение заболеваний дыхательное системы.
- Использование индивидуальных средств защиты на вредных производствах.
- Ограничение приема пневмотоксических лекарственных препаратов.
- Прекращение курения.
- Закаливание.
- Прием иммуномодуляторов.
- Сбалансированное, правильное питание.
- Профилактика стресса.
Пневмосклероз легких — тяжелая патология, характеризующаяся длительным течение и развитием серьезных осложнений, часто не совместимых с жизнью. Только своевременное обращение к врачу позволит вылечить данное заболевание и избежать опасных последствий.
Мнения, советы и обсуждение:
Источник: http://uhonos.ru/dyxanie/pnevmoskleroz/