Тромбоз малого таза
Тромбоз вен малого таза — симптомы, лечение
Образование тромбов с их локализацией в системе нижней полой вены происходит в 95% случаев от всех выявляемых венозных тромбозов.
Это серьезный и опасный для жизни человека патологический процесс. Поэтому уметь определить заболевание по клиническим признакам, знать основные методы диагностики, терапии и профилактики патологии должен уметь каждый врач, а не только сосудистый хирург.
Процесс образования тромбов может запуститься как в глубоко расположенных венах малого таза, так и в венах, находящихся рядом с поверхностью кожи. От его локализации зависит прогноз для жизни человека и риск развития тяжелых осложнений.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Говоря о тромбозе вен, можно встретиться с терминами «тромбофлебит», «венозный тромбоз» и «флеботромбоз». Большинство современных флебологов используют их для обозначения одного и того же патологического состояния.
Разница заключается лишь в том, что под флеботромбозом чаще подразумевают поражение вен, расположенных глубоко. Термин «тромбофлебит» чаще используется для обозначения поражения вен, расположенных в непосредственной близости от кожи.
Симптомы
Заболевание в два раза чаще регистрируется у представительниц женского пола. В три раза чаще происходит левостороннее поражение в системе полой вены.
Тромбоз вен малого таза характеризуется следующими симптомами:
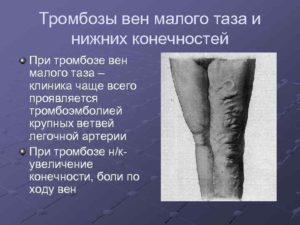
- Острый венозный тромбоз сопровождается отеком конечностей на фоне выраженных болей. Боли обусловлены наличием признаков флебита и перифлебита, а также венозной гипертензией.
- Кожные покровы напряжены, приобретают цианотичную окраску, что обусловлено ростом кожной температуры конечностей и увеличением венул и капилляров в объеме.
- Рисунок подкожных вен усиливается.
- Острый венозный тромбоз имеет склонность к быстрому развитию.
- Конечность увеличивается в объеме за счет нарастания отечности тканей.
- Суставы конечности сохраняют подвижность и чувствительность. В этом плане возможны лишь незначительные отклонения.
- Большая часть больных предъявляет жалобы на появление слабости и адинамии.
- Возможно развитие незначительного лейкоцитоза.
Начальная стадия
Если рассматривать тромбоз глубоких вен малого таза, то чаще всего процесс манифестирует в системе внутренней подвздошной вены.
Стать пусковым механизмом для формирования тромбов могут следующие факторы:
- оперативные вмешательства, объектом которых были органы малого таза (особую опасность в этом плане представляют операции, направленные на удаление опухоли яичников или матки);
- беременность и роды, при которых подвздошные вены оказываются в пережатом состоянии;
- послеродовой физиологический тромбоз вен площадки, на которой располагалась плацента.
Чаще всего тромбоз подвздошной вены имеет левостороннюю локализацию. Начавшись в подвздошных венах, патологический процесс имеет тенденцию к распространению на нижнюю полую вену. Иногда манифестация тромбообразования происходит в почечных, печеночных, яичковых и яичниковых венах.
До момента полной окклюзии сосуда тромба, процесс тромбообразования может никак себя не проявлять. Течение заболевания скрытое. Эта стадия носит название компенсаторной или продромальной. Нарушений венозной гемодинамики практически не наблюдается.
Выделены наиболее явные симптомы, свидетельствующие о начале патологического процесса:
- увеличение температуры тела;
- болезненные ощущения различной локализации;
- дизурические явления, тенезмы (при вовлечении в процесс общей подвздошной вены).
Что касается роста температуры, то этот признак не следует оставлять без внимания. Часто, именно он позволяет заподозрить начальные этапы скрытого венозного тромбоза. Особенно это касается больных, находящихся в послеродовом и послеоперационном периоде.
Если воспалительный процесс отсутствует, то есть смысл заподозрить латентный флеботромбоз. Антибактериальная терапия в таких случаях оказывается неэффективной, температура тела не нормализуется.
Пояснично-крестцовая область, нижние отделы живота, нижняя конечность (чаще левая) – вот основные места локализации болезненных ощущений при начальной стадии тромбоза.
Боли в области прямой кишки могут указывать на распространение патологического процесса на общую подвздошную вену. Так как отека при латентном течении заболевания не наблюдается, больные не связывают возникающие боли с процессом тромбообразования.
Выраженные клинические проявления
Стадия декомпенсации развивается по мере распространения тромбоза. Нарастает окклюзия коллатеральных путей, венозный отток становится затруднен.
Выраженные клинические проявления острого тромбоза глубоких вен следующие:
- увеличение местной кожной температуры;
- нарастание интенсивности болей распирающего характера со сменой их локализации (в процесс вовлекается паховая зона, бедро и икроножные мышцы конечности);
- переполнение кровью подкожных вен;
- внезапное нарушение нормального венозного оттока к конечности на фоне сохранения притока артериальной крови;
- цианоз и отек конечности, ее увеличение объема по всей длине (от стопы до паховой зоны с захватом ягодицы, мошонки и передней стенки брюшины);
- возникновение чувства напряжения в конечности;
- симптом «псоита», когда при попытке согнуть бедро возникают боли и хруст.
Отечность развивается очень быстро, иногда на протяжении всего двух часов. В итоге нормальный лимфоотток становится затруднен. Окрас кожных покровов может различаться.
Его цвет варьируется от бледного до насыщенного цианотичного. Пятнистый цианоз наблюдается реже, чем диффузный. Синий оттенок кожи свидетельствует об увеличении объема капилляров и венул, о венозном застое. У четвертой части пациентов кожа конечностей приобретает молочно-белый оттенок.
Медикаментозное лечение тромбоза вен малого таза
Если имеется подозрение на развитие тромбоза острой стадии, то госпитализация больного необходима как можно быстрее. В условия специализированного стационара осуществляется антитромботическая терапия с использованием различных групп препаратов. Их подбор возможен лишь после выполнения тщательной диагностики и исключения риска массивной легочной эмболии.
Гемореологически активные препараты
Прием гемореологически активных препаратов при данной патологии позволяет:
- уменьшить вязкость крови;
- улучшить микроциркуляцию крови;
- повысить эластичность эритроцитов;
- улучшить региональную флебогемодинамику;
- уменьшить слипание эритроцитов, лейкоцитов, тромбоцитов.
Врачами может быть рекомендован прием следующих препаратов:
| Реополиглюкин | Назначают на срок до пяти дней в дозировке от 400 до 800 мл в сутки. |
| Трентал | Назначают в дозировке от 800 мг в сутки. Максимальная суточная доза составляет 1200мг. |
| Аспирин | Рекомендуется к приему в малых дозах, не превышающих 150 мг в сутки. |
| Курантил | Производные никотиновой кислоты способствуют снятию отечности, направлены на улучшение микроциркуляции крови. |
| Троксерутин, Детралекс, Эскузан и иные флебоактивные препараты | Способны не только нормализовать венозный и лимфатический отток, но и повысить тонус венозных стенок, снять отек, уменьшить проницаемость капилляров. Прием этих препаратов назначается на срок от одного месяца до 6 недель. |
Антикоагулянтная
Назначение препаратов, препятствующих свертыванию крови, необходимо всем больным с диагностированным острым тромбозом. Их рекомендуют к приему при отсутствии противопоказаний и при условии того, что заболевание не длится более 20 суток.
Антикоагулянтная терапия необходима после выполнения хирургического вмешательства, объектом которых являлись магистральные вены. Она позволяет остановить процесс развития тромбоза и оказывает выраженное терапевтическое воздействие.
Антикоагулянтная терапия предполагает прием НФГ и НМГ, а также антивитаминов К. Низкомолекулярный гепарин позволяет уменьшить риск повторного тромбообразования на 50% в первые три месяца после окончания терапии. Кроме того, он отличается высокой биодоступностью и не требует осуществления частого лабораторного контроля.
Что касается непрямых антикоагулянтов, то их не следует назначать людям, злоупотребляющим спиртными напитками, больным с циррозом печени и пациентам в возрасте старше 75 лет. Для этих категорий больных показаны иные антитромботические препараты (дезагреганты). Оральный прием антикоагулянтов запрещен женщинам, вынашивающим ребенка.Что касается продолжительности антикоагулянтной терапии, то для больных, перенесших операцию, срок лечения варьируется в пределах от 3 до 6 месяцев. Спустя полгода риск развития тромбоза ликвидируется.
Если тромбоз имеет идиопатический характер и факторы риска не купируются временем (например, при врожденной тромбофилии), то сроки приема препаратов возрастают. Терапия не может продолжаться менее года. Иногда может потребоваться пожизненный прием антикоагулянтов.
Антибиотики
Антибактериальная терапия при отсутствии осложнений не назначается.
Возможен прием антибактериальных препаратов у больных с тромбозом вен и имеющимися воспалительными очагами, с инфарктной пневмонией, с поражением кожи гнойного характера.
Назначение антибиотиков целесообразно при имеющемся риске сепсиса у больных с ВИЧ, сахарным диабетом и пр.
НПВП
Чаще всего используются производные кетопрофена и диклофенака. Их прием необходим по причине имеющегося воспаления в венозной стенке и в паравазальных тканях. Кроме того, прием нестероидных противовоспалительных средств позволяет купировать болевой синдром.
Предпочтительна ректальная или инъекционная форма введения препаратов. Тромбоз вен малого таза при беременности, особенно на первых месяцах вынашивания ребенка, не является показанием для приема НПВП.
Хирургическое вмешательство
Хирургическое вмешательство показано при выявленном риске массивной легочной эмболии, для восстановления проходимости поврежденной вены. Решить обе эти задачи можно с помощью проведения тромбэктомии.
Радикальная хирургия при венозном тромбозе часто бывает невозможна. В связи с этим, врачами осуществляются паллиативные вмешательства. Они представляют собой глубокую перевязку вен, пликацию нижней полой вены и имплантацию кава-фильтров.
Оперативное вмешательство должно быть проведено при выявлении у больного эмболоопасного тромба, независимо от его локализации
Возможно выполнение следующих видов хирургических операций:
- пликация нижней полой вены;
- тромбоэктомия;
- выполнение эндоваскулярных вмешательств;
- перевязка магистральных вен.
Все эти процедуры могут сочетаться между собой или быть применены как самостоятельные методики.
Режим дня
Современные ученые придерживаются мнения, что постельный режим нет необходимости соблюдать всем больным без исключения.
Это обусловлено следующими фактами:
- Акт дефекации всегда будет сопровождаться повышением внутрибрюшного давления, при котором возрастает риск отрыва тромба. Существенная разница между тем, лежит человек или находится в туалете, отсутствует.
- Чем дольше человек обездвижен, тем быстрее будет прогрессировать тромбоз. Этот факт объясняется тем, что кровоток в венах нижних конечностей при соблюдении постельного режима замедляется.
- Имеются данные относительно снижения числа случаев легочной эмболии у пациентов, отошедших от соблюдения схемы классического постельного режима.
В связи с этим рекомендуется прием антикоагулянтной терапии, а также соблюдение постельного режима на протяжении 10 дней. После этого времени больного можно мобилизировать.
Если риска тромбоэмболии нет, то возможен отказ от постельного режима с наложением на конечность эластичного компресса. Таким больным необходима дозированная ходьба, раннее вставание, выполнение лечебных гимнастических упражнений. Эти мероприятия позволят в значительной мере улучшить венозный отток.
Источник: http://serdce.hvatit-bolet.ru/tromboz-ven-malogo-taza.html
Тромбофлебит подвздошных и тазовых вен

Заболевание тромбофлебит малого таза представляет собой воспалительные изменения венозной стенки, сопровождающееся образованием тромба.
Поражению подвергаются тазовые вены, общая, наружная, внутренняя подвздошные и их ответвления.
При прогрессировании болезни без должного лечения высока вероятность моментальной смерти из-за попадания оторвавшегося тромба в легочную артерию. В группе риска находятся женщины в период беременности, родов, абортов.
Воспаление сосудов малого таза и образование кровяных сгустков очень опасно, т.к. несёт угрозу быстрого, непредсказуемого летального исхода.
Основные причины возникновения болезни
Вызвать тромбоз тазовых и подвздошных вен могут следующие факторы:
- перенесенные травмы или операции в области таза;
- длительный постельный режим;
- применение оральных контрацептивов, способных нарушить работу эндокринной системы;
- беременность;
- роды и послеродовый период;
- опухоль в малом тазу;
- недостаточность венозных клапанов;
- наличие гемокоагуляции;
- аневризма.
Однако чтобы заболевание возникло, необходимо наличие триады Вихрова:
- структурные нарушения венозных стенок;
- медленный кровоток;
- повышенная свертываемость крови.
Симптомы тромбофлебита
Тромбоз вен малого таза имеет такую симптоматику:
Воспаление сосудов малого таза сопровождается отеком, слабостью, повышением температуры, изменением цвета кожи.
- отек конечности, сопровождающийся болезненными ощущениями;
- цианоз кожных покровов;
- усиление подкожного рисунка вен;
- нарушение подвижности суставов;
- слабость;
- адинамия;
- повышение температуры тела;
- тенезмы, дизурические явления.
Болезнь имеет легкое начало, что затрудняет диагностику. Пациент ощущает слабую боль в крестцовой и поясничной области, а также внизу живота. Если же тромб перекрыл подвздошную вену полностью, болевые ощущения имеют резкий характер в области паха, наблюдается отек нижней конечности из-за воспаления.
В зависимости от площади пораженного сосуда, отечность может распространяться на половые органы, живот, ягодицы. Кожные покровы становятся бледными, с ярко выраженным фиолетовым рисунком. Если тромбоз малого таза сопровождается сильным воспалением, больной ощущает озноб, усталость, температура тела поднимается до 39 градусов. Наблюдается тошнота, рвота, диарея.
Симптоматика тромбоза вен таза сопровождается нарушением органов, которые подверглись поражению.
Основным признаком тромбофлебита тазовых вен является тупая боль в участке мочевого пузыря, ануса и половых органов.
Формы патологии
Воспаление сосудов малого таза отличается интенсивностью течения болезни.
Симптомы острого течения болезни возникают внезапно и сопровождаются резким ухудшением самочувствия. Увеличивается местная температура кожи, боль меняет свою локализацию и носит распирающий характер.
Подкожные вены переполняются кровью из-за нарушения оттока венозной крови к ноге, однако приток артериальной сохраняется.
Если присутствуют эти симптомы больной должен срочно обратиться к флебологу за медицинской помощью, так как есть риск развития тромбоэмболии, которая характеризуется отрывом образовавшегося тромба и закупоркой сосуда.При хроническом течении пациента беспокоят ноющие боли при значительных физических нагрузках, однако симптомы проходят после отдыха. Если вовремя не пройти обследование, есть риск развития осложнений, таких как тромбоз магистральных сосудов, поражение тромбофлебитом глубоких вен, хроническая венозная недостаточность.
Методы диагностики
Самым распространенным и информативным диагностическим средством является дуплексная ультразвуковая ангиография. Метод основан на визуализации просвета вен, оценке диаметра и степени окклюзии сосуда, а также протяженность и размер тромба.
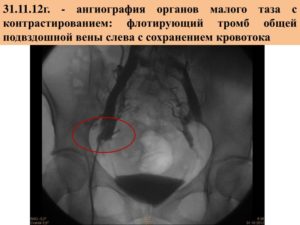
Если результаты ангиографии недостаточно информативны, проводят флебографию — рентгенологическое исследование с контрастным веществом. С помощью этого метода обнаруживают дефекты наполнения в просвете вены, что может свидетельствовать о наличии неокклюзионного тромбоза.
В сложных случаях возможно проведение магнитно-резонансной флебографии.
Медикаментозная терапия
Немедленной госпитализации подвергаются больные с острой формой тромбофлебита. В стационаре пациенту проводят антитромбическую терапию с применением гемореологических активных препаратов, антикоагулянтов, НПВС. Первую группу лекарств назначают для уменьшения вязкости крови, стимулирования микроциркуляции крови, уменьшения слипания эритроцитов, лейкоцитов, тромбоцитов.
Справиться с воспалением сосудов малого таза и тромбами помогают гемореологические препараты.
Гемореологические препараты:
- «Реополиглюкин»;
- «Трентал»;
- «Курантил»;
- «Троксерутин»;
- «Детралекс»;
- «Эскузан».
Назначение антикоагулянтной терапии препятствует свертыванию крови и способствует терапевтическому эффекту. Противопоказанием служит продолжительность болезни более 20 дней.
Применение низкомолекулярного гепарина снижает вероятность ремиссии образования тромбов до 50% в течение 3 месяцев после завершения курса лечения. Для борьбы с воспалением в пораженной области и купирования болевого синдрома назначают НПВС.
Основными препаратами являются производные «Кетопрофена» и «Диклофенака».
Оперативное вмешательство
Показанием к операции служит закупорка сосудов, а применение необходимо, чтобы восстановить циркуляцию крови в поврежденной вене. При хроническом тромбофлебите проведение оперативных манипуляций нецелесообразно. Если у пациента был выявлен эмболоопасный тромб, проведение хирургического вмешательства обязательно.
Применяют следующие операции:
- пликация нижней полой вены;
- тромбоэктомия;
- эндоваскулярная манипуляция;
- перевязка магистральных вен.
Коррекция режима
Нельзя длительное время находиться в постели. Связано это с обездвиженностью конечности, что способствует прогрессированию тромбоза из-за замедления циркуляции жидкости в сосудах. По истечении 10 дней, если отсутствует риск тромбоэмболии, рекомендуется наложить компрессионную повязку на ногу и выполнять легкие лечебные упражнения. Гимнастика способствует улучшению венозного оттока.
Профилактика
Для предотвращения воспаления сосудов малого таза нужно оздоровить образ жизни, правильно питаться, отказаться от вредных привычек.
Для предотвращения возникновения тромбоза рекомендуется придерживаться правильного питания, соблюдать здоровый сон, тренироваться, избавиться от вредных привычек. Особое внимание следует уделять состоянию сосудов после родов.
При возникновении первых симптомов заболевания необходимо обратиться к врачу для диагностики и назначения своевременного лечения.
Источник: https://EtoVarikoz.ru/tromboobrazovanie/vidy/tromboflebit-tazovyh-i-podvzdoshnyh-ven.html
Тромбоз вен малого таза у женщин симптомы |
Образование тромбов с их локализацией в системе нижней полой вены происходит в 95% случаев от всех выявляемых венозных тромбозов.
Это серьезный и опасный для жизни человека патологический процесс. Поэтому уметь определить заболевание по клиническим признакам, знать основные методы диагностики, терапии и профилактики патологии должен уметь каждый врач, а не только сосудистый хирург.
Процесс образования тромбов может запуститься как в глубоко расположенных венах малого таза, так и в венах, находящихся рядом с поверхностью кожи. От его локализации зависит прогноз для жизни человека и риск развития тяжелых осложнений.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию! Поставить ТОЧНЫЙ ДИАГНОЗ Вам может Только ВРАЧ! Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а Записаться к специалисту! Здоровья Вам и Вашим близким!
Говоря о тромбозе вен, можно встретиться с терминами «тромбофлебит», «венозный тромбоз» и «флеботромбоз». Большинство современных флебологов используют их для обозначения одного и того же патологического состояния.
Разница заключается лишь в том, что под флеботромбозом чаще подразумевают поражение вен, расположенных глубоко. Термин «тромбофлебит» чаще используется для обозначения поражения вен, расположенных в непосредственной близости от кожи.
Заболевание в два раза чаще регистрируется у представительниц женского пола. В три раза чаще происходит левостороннее поражение в системе полой вены.
Тромбоз вен малого таза характеризуется следующими симптомами:
- Острый венозный тромбоз сопровождается отеком конечностей на фоне выраженных болей. Боли обусловлены наличием признаков флебита и перифлебита, а также венозной гипертензией. Кожные покровы напряжены, приобретают цианотичную окраску, что обусловлено ростом кожной температуры конечностей и увеличением венул и капилляров в объеме. Рисунок подкожных вен усиливается. Острый венозный тромбоз имеет склонность к быстрому развитию. Конечность увеличивается в объеме за счет нарастания отечности тканей. Суставы конечности сохраняют подвижность и чувствительность. В этом плане возможны лишь незначительные отклонения. Большая часть больных предъявляет жалобы на появление слабости и адинамии. Возможно развитие незначительного лейкоцитоза.
Начальная стадия
Если рассматривать тромбоз глубоких вен малого таза, то чаще всего процесс манифестирует в системе внутренней подвздошной вены.
Стать пусковым механизмом для формирования тромбов могут следующие факторы:
- оперативные вмешательства, объектом которых были органы малого таза (особую опасность в этом плане представляют операции, направленные на удаление опухоли яичников или матки); беременность и роды, при которых подвздошные вены оказываются в пережатом состоянии; послеродовой физиологический тромбоз вен площадки, на которой располагалась плацента.
Чаще всего тромбоз подвздошной вены имеет левостороннюю локализацию. Начавшись в подвздошных венах, патологический процесс имеет тенденцию к распространению на нижнюю полую вену. Иногда манифестация тромбообразования происходит в почечных, печеночных, яичковых и яичниковых венах.
До момента полной окклюзии сосуда тромба, процесс тромбообразования может никак себя не проявлять. Течение заболевания скрытое. Эта стадия носит название компенсаторной или продромальной. Нарушений венозной гемодинамики практически не наблюдается.
Выделены наиболее явные симптомы, свидетельствующие о начале патологического процесса:
- увеличение температуры тела; болезненные ощущения различной локализации; дизурические явления, тенезмы (при вовлечении в процесс общей подвздошной вены).
Что касается роста температуры, то этот признак не следует оставлять без внимания. Часто, именно он позволяет заподозрить начальные этапы скрытого венозного тромбоза. Особенно это касается больных, находящихся в послеродовом и послеоперационном периоде.
Если воспалительный процесс отсутствует, то есть смысл заподозрить латентный флеботромбоз. Антибактериальная терапия в таких случаях оказывается неэффективной, температура тела не нормализуется.
Пояснично-крестцовая область, нижние отделы живота, нижняя конечность (чаще левая) – вот основные места локализации болезненных ощущений при начальной стадии тромбоза.
Боли в области прямой кишки могут указывать на распространение патологического процесса на общую подвздошную вену. Так как отека при латентном течении заболевания не наблюдается, больные не связывают возникающие боли с процессом тромбообразования.
Выраженные клинические проявления
Стадия декомпенсации развивается по мере распространения тромбоза. Нарастает окклюзия коллатеральных путей, венозный отток становится затруднен.
Выраженные клинические проявления острого тромбоза глубоких вен следующие:
- увеличение местной кожной температуры; нарастание интенсивности болей распирающего характера со сменой их локализации (в процесс вовлекается паховая зона, бедро и икроножные мышцы конечности); переполнение кровью подкожных вен; внезапное нарушение нормального венозного оттока к конечности на фоне сохранения притока артериальной крови; цианоз и отек конечности, ее увеличение объема по всей длине (от стопы до паховой зоны с захватом ягодицы, мошонки и передней стенки брюшины); возникновение чувства напряжения в конечности; симптом «псоита», когда при попытке согнуть бедро возникают боли и хруст.
Отечность развивается очень быстро, иногда на протяжении всего двух часов. В итоге нормальный лимфоотток становится затруднен. Окрас кожных покровов может различаться.
Его цвет варьируется от бледного до насыщенного цианотичного. Пятнистый цианоз наблюдается реже, чем диффузный. Синий оттенок кожи свидетельствует об увеличении объема капилляров и венул, о венозном застое. У четвертой части пациентов кожа конечностей приобретает молочно-белый оттенок.
О последствиях острого тромбоза наружного геморроидального узла читайте по ссылке.
Медикаментозное лечение тромбоза вен малого таза
Если имеется подозрение на развитие тромбоза острой стадии, то госпитализация больного необходима как можно быстрее. В условия специализированного стационара осуществляется антитромботическая терапия с использованием различных групп препаратов. Их подбор возможен лишь после выполнения тщательной диагностики и исключения риска массивной легочной эмболии.
Гемореологически активные препараты
Прием гемореологически активных препаратов при данной патологии позволяет:
- уменьшить вязкость крови; улучшить микроциркуляцию крови; повысить эластичность эритроцитов; улучшить региональную флебогемодинамику; уменьшить слипание эритроцитов, лейкоцитов, тромбоцитов.
Врачами может быть рекомендован прием следующих препаратов:
Варикоз вен малого таза: причины, симптомы, диагностика и лечение
Варикозное расширение вен малого таза провоцируется таким явлением, как обратный заброс крови по яичниковой вене, возникающим на фоне сдавливания сосудов.
Пусковым механизмом развития недуга считается беременность, а именно наблюдающиеся в этот период гормональные изменения и растущее давление матки на сосуды малого таза.
Данный вид варикоза проявляется длительными и интенсивными болями внизу живота, обычно появляющимся после постоянных тяжелых физических нагрузок или перед месячными.
Причины возникновения варикоза малого таза
Беременность (нарушение тока крови в органах малого таза) – самая главная причина варикоза малого таза, но не единственная. Спровоцировать болезнь могут:
Наследственная предрасположенность, врожденная слабость венозных стенок, недоразвитие венозных клапанов. Чрезмерное производство женских половых гормонов. Женские заболевания воспалительной природы.
Прерванный половой акт, как частое применяемое средство контрацепции. Малоподвижный образ жизни, работа, связанная со статическим сидением или стоянием. Тяжелые роды и многочисленные беременности. Частые тяжелые физические нагрузки. Аноргазмия (отсутствие оргазма).
Боль в области половых органов во время и после полового сношения.
Нередко такой тип заболевания встречается у подростков, только без симптоматического проявления. Единственным признаком начала болезни является появление выделений из половых путей обильного характера.
Варикозное расширение вен малого таза важно отличать от варикозной болезни матки, поскольку оба недуга имеют разные причины возникновения и клиническую картину проявления.
Симптомы проявления заболевания
Сильные и длительно не проходящие боли внизу живота, распространяющиеся в пояснично-крестцовую область и зону промежности и усиливающиеся, как правило, после долгого нахождения в положении стоя или сидя, в первые дни месячных, во время и после полового сношения, а также на фоне стресса, переутомления, переохлаждения. Нарушения менструального цикла (дисменорея). В редких случаях нарушение мочеиспускания. Болезненность и повышение чувствительности влагалища и промежности. Четкие проявления ПМС. Выделения из половых путей обильного характера. Венозные узелки на заднем бедре, ягодицах и в области промежности.
Интенсивность проявления симптомов в каждом случае разная, как и их количество. У одной женщины может наблюдаться 1-2 симптома, у другой – все перечисленные.
Существует два варианта протекания болезни: варикозное расширение вен промежности и вульвы и синдром венозного полнокровия малого таза. В обоих случаях причины возникновения и симптоматическое проявление практически одинаковые.
Последствия варикоза малого таза
Если вы наблюдаете у себя хотя бы один из вышеперечисленных симптомов, обратитесь к врачу за консультацией, без внимания состояние не оставляйте. Варикозное расширение вен малого таза, пущенное на самотек, имеет несколько неприятных последствий:
- нарушение функционирования матки; противопоказание к родам естественным путем; появление сопутствующих заболеваний, таких как варикоз ног и геморрой; психические нарушения (повышенная тревожность, раздражительность, нарушения сна, нарушение внимания, боязнь половой близости из-за болезненных ощущений).
Диагностика заболевания
Правильная и своевременная диагностика имеет большое значение, поскольку варикоз малого таза опасен развитием воспалений и тромбозом. Нередко люди годами лечатся от гинекологических воспалительных заболеваний (эндометриоз, миома матки и т. д.
), ведь симптоматика схожа, не подозревая о варикозной болезни, запуская недуг, не избавляясь при этом от болей.
В данном случае врач осуществляется дифференциальную диагностику для безошибочного подтверждения диагноза и обнаружения участка, где происходит обратный заброс крови в вены промежности. Для этого используется несколько методов:
- УЗИ органов малого таза и нижних конечностей; допплерография сосудов (особенности кровообращения в сосудистых образованиях); чрезматочная флебография (место образования тромбов); диагностическая лапароскопия (редко, для исключения наличия смежных болезней).
Стадии заболевания
1 стадия – вены увеличиваются в диаметре до 5 мм, у верхнего края левого яичника расширены. На данной стадии болезнь обусловлена приобретенной или наследственной клапанной недостаточностью вен яичника.
2 стадия – вены увеличиваются в диаметре до 10 мм, охватывая левый яичник, имеется также варикозное расширение маточных вен и правого яичника.
3 стадия — вены увеличиваются в диаметре более чем на 10 мм, при этом имеется варикозное расширение правого яичника, по размерам приближающееся к левому. Данная стадия обусловлена гинекологическими патологиями (опухоли).
В зависимости от стадии развития болезни назначается соответствующее лечение.
Лечение варикоза малого таза
Полностью вылечить варикоз невозможно, но при своевременном и правильном лечении можно существенно замедлить его развитие и появление серьезных осложнений, устранить симптомы проявления заболевания, достичь длительную ремиссию недуга, улучшив качество жизни пациентки.
Для первой и второй стадии варикоза малого таза предусмотрены ношение компрессионного трикотажа (обязательно во время беременности), медикаментозная (в случаях обострения — венотоники и препараты для улучшения реологических свойств крови) и местная терапия (редко мази, гели), коррекция питания с преобладанием клетчатки и белка, лечебная физкультура, а в некоторых случаях эффективно применяются народные средства. В комплексе эти мероприятия позволяют восстановить тонус вен, предупредить застойные явления и улучшить трофику тканей. При диагнозе «варикоз» следует отказаться от алкоголя и курения. На третьей стадии болезни, когда консервативная терапия оказывается бессильной, применяется хирургическое лечение (перевязка венозных сплетений, эмболизация). Операция помогает на несколько месяцев забыть о болезни, но, к сожалению, недуг склонен к рецидивам, особенно при отсутствии профилактики.
При варикозной болезни, возникшем вследствие гормональных нарушений, показана медикаментозная коррекция гормонального фона и применение гормональных препаратов местного действия – мази, свечи, гели.
Источники:
Http://serdce. hvatit-bolet. ru/tromboz-ven-malogo-taza. html
Http://www. prosto-mariya. ru/varikoz-ven-malogo-taza-prichiny-simptomy-diagnostika-i-lechenie_1063.htmlИсточник: http://live-academy.ru/tromboz-ven-malogo-taza-u-zhenshhin-simptomy/
Кт и мрт диагностика тромбоза глубоких вен малого таза и нижних конечностей

- Ежегодная частота встречаемости тромбоза вен малого таза и нижних конечностей в популяции составляет 100-200:100 000 населения
- Риск тромбоза вен малого таза и нижних конечностей увеличивается с возрастом.
Высокий риск тромбоза вен малого таза и нижних конечностей:
- перелом бедра или голени
- Тотальная артропластика бедра или колена
- Выполнение общих хирургических вмешательств
- Множественная травма
- Повреждение спинного мозга.
Средний риск тромбоза вен малого таза и нижних конечностей:
- артроскопия коленного сустава
- Установка центрального венозного катетера
- Химиотерапия
- Сердечная или легочная недостаточность
- Гормональная заместительная терапия
- Злокачественные новообразования
- Использование оральных контрацептивов
- Инсульт
- Послеродовый период
- Наличие тромбоза в анамнезе
- Тромбофилия.
Низкий риск тромбоза вен малого таза и нижних конечностей:
- постельный режим продолжительностью до 3 дней
- Неподвижность тела в сидячем положении (длительные поездки на машине или перелеты)
- Пожилой возраст
- Выполнение лапароскопических вмешательств
- Ожирение
- Беременность
- Варикозное расширение вен.
Метод выбора
- Цветовое допплеровское ультразвуковое сканирование.
Для чего проводят допплер УЗИ при тромбозе вен таза
- Компрессия вены невозможна
- Увеличение диаметра просвета по отношению к диаметру сопровождающей артерии более чем в 2 раза
- Интралюминальные структурные изменения (как гипо-, так и гиперэхогенные)
- Отсутствие потокового сигнала
- Увеличение диаметра просвета соседних вен (признаки активации коллатерального кровообращения).
Что покажет флебография нижних конечностей и таза
- Данная методика визуализации может использоваться в сложных случаях
- Применение флебографии может быть показано в рамках предоперационного обследования
- Дефект наполнения обусловлен наличием тромба (симптом контура)
- Контрастное вещество визуализируется вокруг тромба (симптом «купола»)
- Вены не визуализируются или же кровенаполнение неравномерное
- Признаки коллатерального венозного кровотока.
Что покажут снимки КТ и МРТ сосудов ног
- Лучше подходят для визуализации вен таза, чем цветовое допплеровское ультразвуковое сканирование
- Могут визуализироваться патологические объемные образования, непосредственно прилежащие к сосудам
- Одновременное выявление признаков эмболии легочной артерии (в особенности по данным КТ).
Острый тромбоз бедренной вены с тотальной окклюзией ее просвета. Цветовое допплеровкое сканирование в поперечной(а) и продольной (b) плоскостях. При визуализации определяется незначительно дилатированный, гипоэхогенный просвет вены , допплеровский сигнал отсутствует.
Клинические проявления
Типичные симптомы тромбоза глубоких вен нижних конечностей:
- Отек
- Боль
- Чувство напряжения
- Цианоз
- Выступающие вены
- Лихорадка
- Недомогание
- Тахикардия
- Положительные результаты теста на D-димер.
Принципы лечения тромбоза глубоких вен нижних конечностей
- Изначальное проведение антикоагулянтной терапии на основе препаратов низкомолекулярного гепарина
- При наличии показаний при соответствующих симптомах тромбоза глубоких вен нижних конечностей — проведение дополнительных мероприятий, направленных на элиминацию тромба (тромболитическая терапия, хирургические вмешательства)
- Вторичная профилактика с использованием антагонистов витамина К
- Установка кава-фнльтров.
Течение и прогноз
Осложнения тромбоза глубоких вен нижних конечностей:
- Эмболия легочной артерии
- Рецидивирующий тромбоз
- Посттромботический синдром.
Что хотел бы знать лечащий врач?
- Протяженность зоны тромбоза
- Анатомические причины тромбоза, в особенности при тромбозе тазовых вен.
Какие заболевания имеют симптомы, схожие с тромбозом глубоких вен нижних конечностей
Гематома в мышце
— Гипоэхогенное объемное образование в мышце без признаков перфузии
— Может иметь место нарушение целостности мышечных волокон при их разрыве
Киста Бейкера
— Объемное образование (от ан- до гиперэхогенного, в зависимости от характера фоновой патологии) в позволенной ямке
Артериовенозная фистула
— Фистула с высокой скоростью кровотока (с наличием феномена искажения визуализационной картины )
— Пульсационная артериализация допплеровского спектра при высокой скорости кровотока в вене, краниальнее по отношению к фистуле
Советы и ошибки
- Невозможность визуализации дистального и проксимального краев тромба
- Ложноположительная диагностика может осуществляться на фоне повышенного венозного давления, при дыхательных движениях грудной клетки, а также при неадекватной компрессии в ходе визуализации
- Ложноотрицательная диагностика может осуществляться при непротяженных участках тромбоза, недостаточно тщательном изучении пораженной зоны, а также при массивном отеке тканей.
Источник: https://mritest.ru/article/Konechnosti/Tromboz_glubokih_ven
Методы распознавания и лечения варикозного расширения вен малого таза
Увеличение просвета в кровеносных сосудах, образование сгустков называется варикозом. При расширении промежностных, вульварных вен малого таза нарушается кровообращение между наружными и внутренними репродуктивными органами. Патология сопровождается хроническими, распирающими болями, дизурическими расстройствами.
Этиология
Варикозное расширение вен малого таза у женщин может развиться в разном возрасте, но патология в большинстве случаев возникает в репродуктивном периоде, во время беременности. Происходит нарушение оттока крови из сосудов МТ (синдром полнокровия), расширяется просвет вен промежности, вульвы, наблюдается обратный ток по яичниковой вене (рефлюкс).
Почему развивается варикоз вен малого таза у женщин?
- врожденная слабость соединительных тканей – сосудистая дисплазия;
- тяжелые физические нагрузки;
- беременность;
- аноргазмия;
- сидячая работа;
- травмы тазовой области;
- хронические заболевания гинекологической сферы;
- лечение гормональными препаратами, прием оральных контрацептивов.
Внутренний варикоз развивается при клапанной недостаточности яичниковых вен, это приводит к повышению сосудистого давления в сосудистых сплетениях малого таза. Провоцирующим фактором может послужить отклонение, увеличение матки, что сопровождается перегибом широкой связки и нарушением кровотока, образованием застойных процессов.
Постепенно снижает тонус сосудов МТ половой гормон прогестерон, уровень которого повышается во время приема контрацептивов, после проведения заместительной гормонотерапии.
Клиническая картина
Варикозное расширение вен малого таза вызывает чувство распирания и ноющих болей в животе, пояснице, в области промежности и гениталий. Половой контакт вызывает болезненные ощущения, развитие кровотечения, которое трудно остановить.
При синдроме венозного полнокровия появляются симптомы, схожие с воспалительными заболеваниями органов мочеполовой системы, колитом, радикулитом. Женщин беспокоят тянущие боли внизу живота, отдающие в прямую кишку, поясницу или промежность. Болевой синдром имеет различную интенсивность, усиливается во второй фазе менструального цикла.
Спровоцировать приступ может длительное переохлаждение, физические нагрузки, нахождение в положении стоя. Девушки страдают предменструальным синдромом, месячные болезненные, трудно сдерживать позывы к мочеиспусканию, не до конца опорожняется мочевой пузырь. Возникает боязнь полового акта из-за болей, которые сопровождают интимную близость.
Различают 3 степени ВРВМТ в зависимости от степени эктазии и локализации патологического процесса:
- 1 степень — сосуды извилистые, штопорообразные, имеют диаметр не более 5 мм, поражаться могут любые вены малого таза.
- 2 степень — венозный просвет расширяется до 1 см, страдают яичниковое, параметральное, аркуатное сплетение.
- 3 степень — диаметр просвета сосудов превышает 1 см, патология поражает маточное сплетение.
Варикоз органов малого таза у женщин может протекать в нескольких формах: синдром венозного полнокровия и изолированное варикозное расширение сосудов вульвы, промежности. Обычно диагностируют оба типа заболевания одновременно. Изолированный варикоз вульвы наблюдается у женщин во время вынашивания ребенка, в некоторых случаях патология сохраняется и после родов.
Если заболевание осложняется тромбозом, появляются следующие симптомы:
- отек нижних конечностей;
- острые боли внизу живота, в прямой кишке, поясничной области, нижней, левой конечности;
- повышение температуры тела;
- ложные позывы дефекации;
- дизурические расстройства;
- кожные покровы приобретают синюшную окраску, напряжены, горячие на ощупь;
- появляется рисунок подкожных вен в области живота.
Острый тромбоз чаще всего поражает левую полую или яичниковую вену. По мере прогрессирования заболевания нарастает отек нижних конечностей, в патологический процесс вовлекаются икроножные мышцы, бедра, ягодицы, пах, подкожные вены переполняются кровью и хорошо заметны. В ногах появляется чувство распирания, при попытке согнуть конечность возникает характерный хруст и боль.
Диагностика варикоза вен малого таза
Во время гинекологического осмотра обнаруживается увеличение вен в области промежности и вульвы, слизистые оболочки влагалища отечные, имеют синюшный оттенок. При бимануальном обследовании возникают болезненные ощущения.
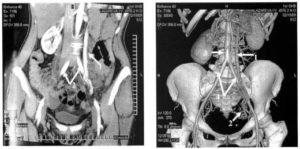
Диагноз устанавливают на основе выраженных симптомов варикоза малого таза, по результатам ультразвукового исследования методом дуплексного сканирования через брюшную стенку и трансвагинальным путем.
Может потребоваться проведение лапароскопии. Этот метод диагностики позволяет оценить состояние сосудов с помощью введения лапароскопа в полость малого таза. При необходимости сразу же выполняют лечение, перевязывают яичниковые вены.Чтобы изучить состояние тазовых вен, требуется проведение ангиосканирования сосудов нижних конечностей. Чрезматочная флебография необходима для уточнения локализации и степени распространенности патологического процесса. При синдроме венозного полнокровия делают оварикография с введением контрастного вещества в яичниковые вены.
Консервативные методы терапии
Медикаментозное лечение варикозного расширения вен малого таза проводится только на начальных стадиях. Женщинам назначают венотонические препараты, повышающие тонус сосудов, нормализующие циркуляцию крови, отток лимфы. К данной группе относится:
Лекарство не только положительно влияет на состояние вен, но и оказывает противовоспалительное действие.
Для предотвращения образования тромбов показан прием Пентоксифиллина. Это ангиопротектор, снижающий вязкость крови и улучшающий ее реологические свойства. Препарат устраняет ночные судороги, снимает хронический болевой синдром.
Нормализация условий труда, ношение бандажа, занятия лечебной физкультурой способствуют замедлению прогрессирования ВРВМТ. Избавиться от ноющих болей помогают нестероидные противовоспалительные препараты:
Если варикоз сосудов малого таза осложняется дисфункциональными маточными кровотечениями, проводят гомеостатическую терапию.
Лечение хирургическим способом
Симптомы варикозного расширения вен малого таза третьей стадии, некупируемый болевой синдром, прогрессирующий тромбоз лечится хирургическим путем. Выполняется эмболизация яичниковых вен под агиографическим контролем.
В сосуды вводят склерозирующие препараты, которые вызывают закрытие просвета. Еще одним способом хирургического лечения является лапароскопия. Хирург выполняет резекцию или клипирование яичниковых вен.
При необходимости проводится пластика широкой маточной связки.
Схема лапароскопии при варикозе малого таза
Как варикоз малого таза лечить при вульварной и промежностной локализации, если терапия лекарствами неэффективна? Показана минифлебэктомия – удаление пораженных участков неглубоких вен через небольшие проколы кожи. Операция направлена на восстановление циркуляции крови в глубоких сосудах малого таза.
С успехом применяется метод микропенной склеротерапии. В пораженный сосуд вводят мелкодисперсную пену, которая проталкивает застоявшуюся кровь и сужает просвет сосуда, предотвращая образование тромба. При тромбофлебите вен МТ и верхней части бедра делают кроссэктомию – перевязку паховых вен, вымывание тромба.После хирургического вмешательства женщинам назначаются противовоспалительные и флеботропные препараты. Рекомендуется постоянно носить компрессионное нижнее белье, увеличить двигательную активность.
Врвмт при беременности
Варикозное расширение МТ вен диагностируется у 30% женщин, вынашивающих первого ребенка и в 50% при повторных беременностях. ВРВМТ развивается из-за увеличения объема матки, сдавливания кровеносных сосудов. На фоне застойных процессов стенки сосудов теряют упругость и растягиваются. Причиной заболевания может послужить:
- изменение гормонального фона;
- стремительный набор веса;
- увеличение объема циркулирующей крови.
Выявление заболевания вызывает трудности, так как симптоматика неспецифична. Для диагностики глубокого варикозного расширения вен малого таза при беременности проводят УЗИ, допплерографию.
Женщин беспокоят ноющие боли в животе, частые позывы, затруднение мочеиспускания.
При варикозе вульварных и промежностных вен происходит выбухание извилистых вен, образуются сосудистые сетки, узелки, их несложно заметить при наружном осмотре гениталий.
Тромбофлебит сопровождается повышением температуры тела, слизистыми выделениями из влагалища, ухудшением самочувствия, появляется риск выкидыша.
Развитие варикоза малого таза при беременности может привести к плацентарной недостаточности, гипоксии плода, преждевременным родам. ВРВМТ служит показанием к проведению кесарева сечения, так как существует большой риск развития кровотечения во время родов.
Варикозное расширение у беременных лечат веностатическим лекарством, начиная со 2 и по 3 триместр. Женщинам необходимо носить компрессионный бандаж, больше двигаться.
При поверхностном варикозе применяют мази Троксевазин, Венорутон для обработки кожи. При угрозе гипоксии плода лечение проводится в условиях стационара.
Чаще всего варикозное расширение вен проходит после рождения ребенка, но в 10% сохраняется пожизненно и усугубляется при повторных беременностях.
Источник: http://serdechka.ru/sosudy/varikoz/rasshirenie-ven-malogo-taza.html


