Жжение в ягодице.
Жжение и боль в области поясницы и ягодицах

Если человека беспокоит жжение в пояснице и ягодицах – это может быть симптомом многих заболеваний. Однако в большинстве случаев возникновение неприятных ощущений в пояснично-крестцовом отделе и нижерасположенных тканях связано с патологиями опорно-двигательного аппарата или травмами ягодичной мышцы.
Тут важно понять, где именно возникает боль, откуда она «отдает» в другие органы.
К примеру, неприятные ощущения разного характера (жжение, рези, покалывание) в пояснице часто распространяются вниз или вверх, на соседние ткани.
В то же время боль в ягодицах может иррадиировать в поясницу или бедра, голени. Рассмотрим наиболее распространенные состояния/патологии, при которых может возникать жжение одновременно и в пояснице, и в ягодицах.
Причины возникновения жжения
Причины появления симптома могут иметь физиологический или патологический характер. Наиболее распространенные физиологические причины:
- Жжение возникает при сидении в неудобной позе на протяжении длительного времени. Ягодичная мышца в таком случае может «онеметь», а поясница прийти в состояние, которое называют «затекла». После онемения возникает чувство жжения.
- Если человек много времени проводит в положении лежа на спине, да к тому же на неудобном матрасе. Давление тела на ягодицы вызывает разнообразные неприятные ощущения – жжение, покалывание, онемение. А искривление естественного выгиба спины в области поясницы способствует нарушению состояния позвоночника и мышечного корсета, что и вызывает возникновения боли и жжения.
- Повышенная физическая активность или тяжелые физические нагрузки могут стать причиной растяжения ягодичной мышцы или связок и возникновения чувства боли и жжения, которые иррадиируют в поясницу.
Но в большинстве случаев жжение в пояснице и ягодицах появляется из-за каких-то заболеваний. У женщин этот симптом может сигнализировать о развитии болезней мочеполовой системы. А у мужчин наиболее часто жжение возникает из-за травм или развития болезни Бехтерева.
Однако нередко возникновение симптоматики никак не связано с полом пациента. Ведь и женщины могут получить травму, при которой будет болеть спина и ягодичные мышцы:
- травма (перелом, ушиб, смещение) копчика, таза, бедренной кости или позвонков в поясничном отделе позвоночника;
- разрыв мышечных тканей, связок, сухожилий в нижней части тела;
- травмы ректальной области.
Есть также некоторые болезни, которые могут проявляться болью в спине и ягодицах:
- Остеохондроз поясничного отдела позвоночника или межпозвоночная грыжа. Жжение и дискомфорт в таком случае возникают из-за ущемления седалищного нерва. Боль в большинстве случаев появляется с одной стороны тела, и если не пройти лечение, она может распространиться на бедро, голень и даже стопу – это состояние называется ишиас.
- Воспаление седалищного нерва.
- Артрит, который возникает в тканях бедра.
- Опухолевые заболевания костей таза.
- Воспалительные процессы, протекающие в суставах таза.
- Нарушение кровоснабжения тканей в нижней части тела – синдром сдавливания.
- Фибромиалгия.
- Геморрой.
- Стеноз позвоночного канала.
- «Прострел» в пояснице. В этом случае чувство жжения будет очень сильным, вплоть до полной невозможности пошевелится на протяжении 1-2 суток.
Боль при таких заболеваниях может быть периодической или иметь хронический характер. Для постановки точного диагноза при дискомфорте в пояснице и ягодицах потребуется дифференциальная диагностика.
Возможные осложнения
Осложнения, возникающие если жжение в пояснице и ягодицах не вылечить, варьируются в зависимости от первопричины.
Так, если симптом появился из-за развития заболевания почек, в конце концов, у пациента может развиться почечная недостаточность.
А если неприятные ощущения вызваны травмой или болезнью структурных элементов опорно-двигательного аппарата, последствия могут быть более серьезными:
- Хронический болевой синдром.
- Снижение качества жизни.
- Ограниченность, скованность в движениях, невозможность вести активный образ жизни.
- Инвалидизация, потеря трудоспособности.
- Снижение чувствительности, онемение конечностей, парез, частичный или полный паралич.
Чтобы избежать возникновения осложнений, нужно записаться на прием к врачу, как только неприятный симптом возникнет в первый раз.
Диагностика и лечение заболевания
Перед постановкой диагноза врач проведет первичный осмотр, задаст важные для осуществления диагностики вопросы:
- Когда впервые появились симптомы, может ли это быть как-то связано с травмами, полученными в тот период времени, или заболеваниями?
- Когда в течение дня появляется жжение, в какой позе, или в какой ситуации, насколько оно сильное?
- Что помогает устранить дискомфорт (препарат или смена позы) или какие факторы наоборот усиливают боль?
Ответы на эти вопросы нужно подготовить до консультации с врачом. Доктор может также назначить проведение анализов крови и мочи и аппаратные исследования – МРТ или КТ. После этого терапевт обычно ставит диагноз или направляет пациента на дообследование к ортопеду, неврологу, травматологу, вертебрологу или другим специалистам.
Методы лечения жжения в спине и ягодицах напрямую зависят от того, по какой причине возникла такая симптоматика, то есть от основного заболевания. Могут применяться разнообразные приемы консервативной терапии:
- Лечебная физкультура, гимнастика, массажи, вытяжение позвоночника, ношение ортопедического пояса, мануальная терапия.
- Прием медикаментов – нестероидных противовоспалительных средств, обезболивающих, миорелаксантов, спазмолитиков, хондропротекторов. А также применение препаратов для местного нанесения – противовоспалительных мазей и кремов.
Если же консервативное лечение окажется неэффективным, или если далее будет присоединение более тяжелой симптоматики, может понадобиться проведение операции.
Жжение, которое возникает одновременно в поясничном отделе позвоночника и в ягодицах, может быть симптомом заболевания ОДА. А может свидетельствовать о нарушении функции ягодичной мышцы, развитии заболеваний мочеполовой системы или о других патологиях.
Самостоятельно разобраться в причинах появления чувства жжения очень трудно. Но квалифицированный специалист может поставить диагноз уже на первой или второй консультации. Так как заболевания, проявляющиеся болью в спине и ягодицах, могут осложниться, или перейти в хроническую форму, с обращением к врачу медлить нельзя.
Жжение и боль в области поясницы и ягодицах Ссылка на основную публикацию
Источник: https://silaspin.ru/simptomi_i_lechenie/zhzhenie-i-bol-v-oblasti-poyasnitsy-i-yagoditsah
Боль и жжение в области ягодиц. Причины. Лечение

Обычно большие ягодичные мышцы воспринимают как нечто, на чем сидят. Правда и то, что без ягодичных мышц мы бы буквально падали лицом вниз. Мы не могли бы ходить, бегать, прыгать и даже вставать с места. Большие ягодичные мышцы по размеру больше всех остальных девяти ягодичных мышц. Пусковые точки в них вызывают боль внизу спины и в самих ягодицах.
Задача большой ягодичной мышцы состоит в том, чтобы растягивать бедро; это необходимо, когда вы поднимаетесь по лестнице. Большие ягодичные мышцы требуются при прыжках, беге и быстрой ходьбе, а при неторопливой они задействованы минимально. Они сильно сокращаются, когда вы нагибаетесь, согнув колени, или садитесь на корточки, и также помогают выйти из сидячего положения.
Симптомы
Пусковые точки в больших ягодичных мышцах распространяют боль не очень далеко. В зависимости от их местоположения боль чувствуют внизу спины, во внешней стороне бедра, копчике, ягодичной борозде и крестцово-подвздошном сочленении у основания позвоночника (рис 8.14, 8.15. и 8.16).
Ощущая в ягодицах общую боль и жжение, приходится постоянно менять положение, когда человек сидит. Бедра кажутся неподвижными, трудно встать со стула, иногда появляется хромота.
Если вы не можете наклониться и достать до пальцев ног, можно не сомневаться, что проблема частично в больших ягодичных мышцах, сократившихся из-за присутствия в них пусковых точек.
Боль, обусловленную наличием пусковых точек в больших ягодичных мышцах, часто приписывают бурситу, компрессии дисков, артриту, ишиалгии или смещению крестцово-подвздошного сочленения. Боль в копчике ошибочно принимают за травму или заболевание, в то время как это лишь боль, отраженная от ближайшей пусковой точки.Пусковые точки в большой ягодичной мышце могут нарушить удобный уклад повседневной жизни, если вообще не сделают эту жизнь совершенно невыносимой.
Причины
Пусковые точки в больших ягодичных мышцах могут возникнуть из-за непривычных занятий гимнастикой, когда вы не в форме, из-за внезапного резкого сокращения во время падения или когда вы предпринимаете усилия, чтобы удержаться от падения. Порхающие движения ногами у пловцов также перегружают большие ягодичные мышцы.
Сидение на жесткой поверхности или даже просто систематическое сидение активизирует пусковые точки. Особенно вредны офисные стулья.
Их сиденья обычно сделаны из твердой, как камень, фанеры или пластика и покрыты лишь одним слоем легко сжимаемой микропористой резины.
Офисные работники, которые вынуждены весь день сидеть, обречены на хроническую боль в спине, исходящую от больших ягодичных мышц.
Существуют и другие скрытые тревожные факторы. Пусковые точки создают напряжение в больших ягодичных мышцах, способное травмировать крестцово-подвздошное сочленение и усиливать боль в спине.
Тугоподвижность в пораженных пусковыми точками остистых, абдоминальных и бедренных мышцах вызывает дополнительное напряжение в ягодичных мышцах.
К сожалению, рекомендуемая практика поднимать тяжелые предметы при согнутых коленях, чтобы не напрягать спину, создает перегрузку для больших ягодичных мышц, если повторяется систематически.
Чтобы предотвратить проблемы с большими ягодичными мышцами, проанализируйте свой образ жизни. Большинство людей практически весь день сидят. Подумайте о возможности чем-нибудь заниматься на ногах.Нехватка физической деятельности, наступающая вследствие постоянного сидения, способствует образованию пусковых точек, которые укорачивают мышцы, лишая их подвижности. Сидячая поза также затрудняет кровоснабжение ягодичных мышц.
Прежде чем приступить к упражнениям, предусматривающим лазание, наклоны с согнутыми коленями или бег, проверьте наличие у себя- латентных пусковых точек. Если ягодичные мышцы беспокоили вас раньше, потратьте время на массаж их до и после того вида деятельности, который их напрягает.
Лечение
В расположении большой ягодичной мышцы все предельно ясно. Она закрывает все остальные ягодичные мышцы, за исключением части средней и малой рядом с бедром. Для ее массажа подходит теннисный мячик или мячик для лакросса, которые обеспечивают наибольшую маневренность, будучи прижаты к стене (рис.8.17).
Если желательно более сильное давление, можно лечь на мячик на постели или на полу. В этом случае подтяните к себе колено, тогда движение будет более свободным. Для быстроты можно пользоваться прибором Тера Кейн, хотя с ним трудно добиться большей глубины проникновения в мышцу (рис. 8.18).
Помните, что медленные и глубокие движения по пусковым точкам действуют эффективнее, чем статичное надавливание. Пара минут массажа несколько раз в день избавит большие ягодичные мышцы от пусковых точек за один-два дня, а улучшение обычно наступает сразу.
По мотивам Клэр Дэвис «Триггерные точки» и Келли Старрет «Becoming a Supple Leopard»
Источник: https://mkcf.com.ua/articles/bol-v-bolshoj-yagodichnoj-myshtse-prichiny-lechenie/
Причины боли в левой ягодице, ее симтпомы и лечение
Начало любого заболевания в оргазме начинается с первых симптомов. Одним из них является появления боли. Она может иметь разную интенсивность и локализацию, в зависимости от места повреждения и заболевания.
Однако не всегда появления боли в какой-то области говорит о том, что именно это место является источником поражения. Чаще бывает так, что боль отдает в разные части тела, отсюда появляется большой спектр различных недомоганий.
Межпозвоночная грыжа
Межпозвоночная грыжа возникает в результате запущенного остеохондроза. Происходит разрушение позвоночных дисков, на их месте образуется фиброзная ткань, на которой откладываются соли кальция. Разрушенные диски раздражают нервные окончания, отсюда появляется боль.
Болевые ощущения проявляются либо с левой стороны, либо с правой, в зависимости с какой стороны поврежден нервный участок. Боль чаще всего возникает в пояснице, а затем распространяется на ягодицу и бедренную часть ноги.
В дальнейшем появляются и другие симптомы:
- Слабость в конечностях.
- Нарушается чувствительность кожи.
- Ощущение покалывания и «мурашек».
- Задержка мочеиспускания, проблемы с дефекацией.
Лечением и диагностикой межпозвоночных грыж занимается невролог, либо ортопед.
Полезно знать! Исследование проводят при помощи КТ, МРТ, рентгенографического аппарата, компьютерной томографии, магнитно-резонансной томографии. В зависимости от протекания болезни лечение может быть консервативное и хирургическое.
Остеохондроз
Это неврологическое заболевание, которое характеризуется нарушением метаболизма, имеет хроническое течение и приводит к дистрофическому изменению в области позвоночника. Болезнь поражает межпозвоночные диски, костную структуру позвонков и связочный аппарат.
Позвонки смещаются, это приводит к защемлению нервных корешков. Заболевание развивается в течение нескольких лет.
Причины появления остеохондроза:
- травмы позвоночника;
- генетика;
- нарушение обменных процессов;
- лишний вес;
- хронические инфекционные болезни;
- постоянные физические нагрузки;
- плоскостопие;
- сколиоз, нарушение осанки
Основные симптомы болезни:
- тупая, ноющая боль в пояснице, которая часто отдает в левую или правую ягодицу и ногу.
- покалывание в ногах.
Лечение остеохондроза проводят под наблюдением врача. Оно включает в себя комплексный метод, основанный на разностороннем лечении:
- постельный режим;
- прием медицинских препаратов;
- мануальная терапия;
- лечебная физкультура;
- соблюдение диеты;
- народная медицина.
Радикулит
Носит также название — корешковый синдром. Характеризуется сдавливанием корешков спинного мозга, заболевание поражает периферическую нервную систему.
Чаще всего радикулит поражает людей старше 30 лет. В основном болезнь распространяется на шейный поясничный отдел. Поясница страдает особенно часто, так как эта часть наиболее подвержена нагрузкам. Боль может беспокоить человека после поднятия тяжестей, резких движений, инфекции или простуды.
К причинам возникновения радикулита специалисты относят:
- пассивный образ жизни;
- частные физические нагрузки на спину;
- межпозвоночные грыжи;
- появление наростов на поверхности позвоночника;
- опухоли;
- артрит;
- стресс;
- нарушенный обмен веществ;
- гормональный сбой;
- слабые мышцы;
- инфекционные заболевания;
- неправильное питание.
Главные симптомы радикулита:
- Боль. Может быть разного характера, как острой, так и тупой. В основном не локализируется в одном месте, а распространяется на разные отделы позвоночника.
- Снижение чувствительности. Радикулит разрушает нервные волокна, поэтому некоторые участки тела немеют. Также появляется ощущение жжения и покалывания.
- Мышечная слабость и атрофия мышц.
Лечение радикулита:
- Использование мазей.
- Прием медицинских препаратов.
- Физиотерапия.
- Массаж.
- Фармакопунктура.
Истории наших читателей!
«Вылечила больную спину самостоятельно. Прошло уже 2 месяца, как я забыла о боли в спине. Ох, как же я раньше мучалась, болели спина и колени, в последнее время толком ходить нормально не могла… Сколько раз я ходила по поликлиникам, но там только дорогущие таблетки да мази назначали, от которых не было толку вообще.
И вот уже 7 неделя пошла, как суставы спины ни капельки не беспокоят, через день на дачу езжу работать, а с автобуса идти 3 км, так вот вообще легко хожу! Всё благодаря этой статье. Всем у кого болит спина — читать обязательно!»
Патологии опорно-двигательного аппарата
Причинами возникновения заболеваний опорно-двигательного аппарата являются:
- Чрезмерные физические нагрузки.
- Аутоиммунные заболевания.
- Сидячая работа и малоподвижный образ жизни.
- Осложнения после перенесенных заболеваний.
- Травмы.
- Дистрофические патологии спинного отдела.
Для профилактики заболеваний ОДА необходимо придерживаться простых правил:
- ежедневно уделять время для зарядки;
- отказ от вредных привычек;
- правильное питание;
- контроль веса;
- устраивать отдых при сидячей работе;
- правильно организованное рабочее место;
- умеренные физические нагрузки.
Лечение заболеваний опорно-двигательного аппарата выполняют различными методами. В зависимости от патологии оно может быть:
- Консервативное.
- Оперативное.
Отметим! Часто врач назначает физиотерапию. Если обычное лечение не дает результатов, то специалист прибегает к оперативным методам. Операция помогает преодолеть тяжелые симптомы. Для закрепления результатов и восстановления после лечения, применять лечебную физкультуру. Она может проводится в бассейне, дома или на специальных тренажерах.
Артроз
Артроз — патологическое изменение суставного хряща. В основном процесс возникает в результате старения организма, именно поэтому в категорию риска попадают люди старше 45 лет. Артроз может проявляться и у людей молодого возраста, как результат перенесенных травм, тяжелых заболеваний, переломов.
Признаки артроза:
- Боль, которая усиливается в зависимости от погоды, чаще в сырое время года. А также от промерзаний.
- Больной сустав увеличивается в размере, вследствие деформации.
- Увеличение температуры тела.
- Могут наблюдаться припухлости и уплотнения вокруг пораженного сустава.
- При напряжении, в суставе слышится и осязается хруст или скрип.
Полезно знать! Для профилактики развития артроза необходимо регулярно выполнять физические упражнения, но не следует перенапрягать тело. Питание должно быть сбалансированным, обязательно включать в рацион продукты, содержащие полезные микроэлементы. Важно следить за своим весом и избегать ожирения. Боли и хруст в спине со временем могут привести к страшным последствиям — локальное или полное ограничение движений, вплоть до инвалидности.
Люди, наученные горьким опытом, чтобы вылечить спину и суставы пользуются натуральным средством, которые рекомендуют ортопеды…
Опухоль
Колющие и тянущие боли в ягодице могут быть следствием развития опухоли. Точный диагноз ставится после проведения исследований.
Из распространенных заболеваний выделяют: остеому, лимфосаркому, миеломную болезнь. Именно для них характерны такого рода боли.
Травмы
Боль в ягодице может появиться после повреждения или травм. Причиной которых становятся: несчастные случи, аварии, физические нагрузки.
К таким травмам относят:
- перелом или смещение;
- травмы ягодиц и бедра;
- мышечные спазмы в ягодичных мышцах;
- растяжение связок в бедре;
- порванные сухожилия;
- воспаление сухожилий.При беременности
Примечание! Часто женщин на поздних сроках беременности беспокоят боли в ягодице. Причиной этого становится сдавливание нервных окончаний и сосудов из-за увеличения матки. Для облегчения состояния рекомендуется использовать бандаж, уменьшить количество физических нагрузок и заниматься специальной физкультурой.
Воспаления
Воспалительные процессы также могут стать причиной болей в ягодице. К ним относят:
- Абсцессы — полости, которые заполнены гноем. Чаще всего лечение заключается в оперативном вмешательстве. Затем назначается курс приема антибактериальных препаратов.
- Флегмоны. Могут образовываться как в правой, так и в левой ягодице. Боль особо остро ощущается во время сидения. К другим симптомам относят: повышение температуры и припухлость в месте воспаления.
- Фурункулы. Могут появиться в любой части тела, в том числе и на ягодице. Сопровождаются болью разной интенсивности.
- Остеомиелит — заболевание костей человека. Гнойно-воспалительный процесс, который проходит с резкой и острой болью. Больным тяжело ходить и сидеть. Лечение проводится только в стационаре, так как болезнь носит серьезных характер и не редко может давать осложнения.
Другие причины
- Анальный абсцесс и трещины.
- Артрит бедра.
- Рак костей.
- Бурсит.
- Геморрой.
- Сидром грушевидной мышцы.
- Ишиас.
- Опоясывающий лишай.
Симптомы и характер боли
Характер боли отличается от причины заболевания. Она может быть: тупая, острая, покалывающая, резкая.
Главными симптомами считаются:
- боль, которая отдает в ягодицу, ногу, или бедро;
- ограниченность движения;
- повышение температуры тела;
- припухлость и отеки.
Методы диагностики
- Рентгеновское обследование.
- МРТ или КТ.
- УЗИ.
- Общий и биохимический анализ крови.
- Сцинтиграфическое обследование (при подозрении на опухоли) .
Лечение боли в ягодице
Лечение боли начинают с диагностики и установления первопричины заболевания. Чаще всего применяют терапевтические процедуры.
К ним относят:
- массаж;
- физиотерапию;
- согревающие компрессы.
Помимо этого назначается прием противовоспалительных препаратов.
Если болезнь протекает с гнойными образованиями, то к больному месту прикладывают повязки с ихтиоловой мазью или с мазью Вишневского. В случае неэффективности лечения гнойники, абсцессы и фурункулы подлежат вскрытию хирургическим методом.
Если боль вызвана мышечным спазмом, то применяют специальную гимнастику, это позволяет улучшить кровообращение в пораженной зоне.
Возможные осложнения
Осложнения появляются в зависимости от тяжести заболевания и его причины. Боль, которая вызвана незначительными травмами, обычно легко лечится даже в домашних условиях.
Более сложные случаи, например, переломы или воспалительные процессы, при неправильном лечении могут привести к таким осложнениям:
- Появления хронической боли.
- Инвалидность.
- Снижение качества жизни.
- Затруднение при движении, паралич в ногах, пояснице и бедрах.
Отметим! Боль в левой ягодице может говорить о совершенно разных заболеваниях. Для диагностики важно определить источник возникновения боли, подумать о том, что могло бы стать причиной ее появления. Для этого необходимо при первых же симптомах и неприятных ощущениях идти на консультацию к врачу.
Врач ревматолог с богатым опытом в ортопедии и остеопатии. Практикующий доктор, кандидат медицинских наук и автор сайта osteostop.ru. На протяжении 22 лет помогает людям избавляться от проблем с суставами, болезней спины и позвоночника.
Источник: https://osteostop.ru/boli/krestec/pochemu-voznikaet-bol-v-levoj-yagodice-i-kak-s-nej-borotsya.html
Когда беспокоит боль в области ягодицы, отдающая в ногу
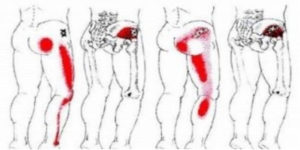
Дискомфорт или болевой синдром в нижней части спины – один из признаков нарушений опорно-двигательного аппарата. Чтобы выявить причины патологии и назначить правильное лечение, нужно определить характер и особенности неприятных ощущений. Что же означает боль в ягодице справа, отдающая в ногу, и как от нее избавиться?
Боль в пояснице и ягодичной области справа или слева, которая отдает в одну, реже в обе ноги по ходу седалищного нерва, носит название люмбоишиалгия.
Из-за его большой протяжённости и взаимосвязи со многими органами, заболевания седалищного нерва встречаются очень часто.
Характер боли и сопутствующие симптомы
Обычно боль распространяется от крестца по ягодичной мышце, задней поверхности бедра, переходя в области голени на боковую и переднюю часть нижней конечности, не достигая кончиков пальцев. Она носит жгучий, пульсирующий или ноющий характер.
Неприятные ощущения усиливаются при резких движениях, поднятии тяжестей или просто при смене положения тела. При ходьбе человек старается щадить больную ногу, из-за чего возникает прихрамывающая походка с опорой на здоровую конечность.
В некоторых случаях, стоя, человек вынужден принимать специфическое положение, наклонившись вперед или согнувшись.
Характерен при ишиалгии «симптом треножника», когда из-за сильных болевых ощущений по ходу седалищного нерва больной либо вовсе не может сидеть, либо вынужден опираться руками о край стула.
У больного нередко возникает чувство сильного жара, или, наоборот, озноба, кожа становится бледной. Человек жалуется на онемение или «мурашки» в ягодице и пораженной ноге.
Причины
Основная причина, вызывающая боли в ягодице подобного характера с правой или с левой стороны – раздражение корешков седалищного нерва, которое возникает под воздействием следующих факторов:
- деформация межпозвоночных дисков (грыжи, протрузии), костные наросты на позвонках вследствие развивающегося остеохондроза;
- механические травмы позвоночника в поясничном отделе;
- заболевания костей и суставов (остеопороз, остеоартроз, фасеточный синдром);
- мышечные патологии;
- болезни ревматического характера;
- инфекционные и воспалительные заболевания, поражающие нервные волокна, сосуды и ткани;
- сахарный диабет;
- вирус герпеса, опоясывающий лишай;
- новообразования позвоночника;
- переохлаждение;
- лишний вес;
- беременность.
В зависимости от вышеперечисленных факторов, люмбоишиалгия может быть мышечно-скелетной, невропатической, ангиопатической или смешанной. Каждый из видов ишиалгии имеет свой механизм возникновения.
- Невротическую форму вызывает защемление и воспаление спинномозговых нервных корешков.
- Ангиопатическая форма возникает при поражении крупных кровеносных сосудов поясничного отдела позвоночника и нижних конечностей.
- При мышечной-скелетной форме боль в ягодице с иррадиацией в ногу развивается вследствие воздействия на мышечные волокна.
Постановка диагноза при болях в ягодице, отдающих в ногу, начинается со сбора анамнеза и внешнего осмотра больного, в ходе которого невролог исследует позвоночник, седалищный нерв и ткани ягодиц.
Для люмбоишиалгии характерна сильная боль при нажатии на седалищный нерв в месте его выхода на бедро.
При подозрении на травмы или новообразования позвоночника, ревматические заболевания или сосудистые патологии, больному требуется консультация узких специалистов – ревматолога, онколога, хирурга, флеболога.
Рентгеновское обследование пораженного отдела позвоночника проводится для выявления дефектов межпозвонковых дисков, травм позвоночника, инфекционных или воспалительных процессов.
В случаях, когда рентген не позволяет поставить точный диагноз, больному назначается МРТ или КТ – исследования, позволяющие составить точную картину состояния позвоночных дисков и нервных корешков.Для выявления патологий в брюшной полости и органах малого таза проводится УЗИ, а для диагностики воспалительных процессов в организме – общий и биохимический анализ крови.
При подозрении на злокачественные опухоли и метастазы в позвоночнике проводится сцинтиграфическое обследование.
Первая помощь
Симптомы люмбоишиалгии, в именно боль в ягодице справа или слева, отдающая в ногу, нередко возникает внезапно в самый неподходящий момент.
При первых проявлениях заболевания человеку нужно обеспечить полный покой и исключить физические нагрузки.
Лучше всего лечь на жесткую поверхность, слегка приподняв нижние конечности – это позволит добиться максимального расслабления мышц ягодиц и ног, уменьшить болевые ощущения.
Можно надеть бандаж для спины, плотно замотать больное место теплым платком.
В качестве медикаментозных средств при люмбоишиалгии можно использовать спазмолитические препараты Спазмалгон, Баралгин, Спазган.
Вместе со спазмолитиками обычно применяются нестероидные противовоспалительные средства в форме таблеток или мазей (Диклофенак, Дилакса, Вольтарен, Мелоксикам и т.д.) или миорелаксанты, снимающие мышечный спазм.
В острый период люмбоишиалгии не стоит использовать согревающие средства, так как они вызывают приток крови к пораженному месту, из-за чего отек и боль усиливаются.
При сильных болях, которые не купируются спазмолитиками и анальгетиками, назначается новокаиновая блокада в целях временного снижения чувствительности нервных волокон.
Для уменьшения отека рекомендуется принять любой антигистаминный или мочегонный препарат.
Народное лечение
Чтобы не ухудшить состояние, при сильных болях в ягодице и других проявлениях люмбоишиалгии не рекомендуется:
- принимать горячую ванну или ходить в сауну;
- самостоятельно делать массаж или гимнастику;
- снимать болевые ощущения таблетками в сочетании с алкоголем;
- вводить какие-либо препараты внутримышечно без назначения врача (игла может попасть в пораженную мышцу или нервный корешок).
Достаточно эффективны при болях в ягодице, отдающих в ногу, и народные средства – компрессы и мази на основе спирта, змеиного и пчелиного яда, настоев лекарственных растений. Применять подобные рецепты следует с большой осторожностью (некоторые из них вызывают сильные аллергические реакции) после консультации со специалистом.
Важно помнить, что медицинские препараты и другие средства, применяющиеся в домашних условиях, могут снять неприятные симптомы, но не избавляют от люмбоишиалгии полностью, поэтому больному нужно как можно скорее обратиться к врачу.
Игнорировать боли в ягодице с иррадиацией в ногу нельзя, так как со временем состояние будет ухудшаться, а заболевание перейдет в хроническую форму.
Когда нужна «Скорая помощь»
Существует ряд случаев, когда медицинская помощь при люмбоишиалгии необходима незамедлительно. Нужно вызвать «Скорую помощь», если болевые ощущения в ягодицах и ногах сопровождаются следующими проявлениями:
- повышение температуры;
- иррадиация не только в ногу, но и в живот, верхнюю часть спины, грудь и другие части тела;
- полное или частичное обездвиживание;
- отек или покраснение в районе позвоночника;
- сильное онемение пораженного участка;
- боли при мочеиспускании или дефекации;
- недержание мочи или кала.
Лечение люмбоишиалгии направлено на устранение ее основной причины. Чаще всего это патологии позвонков и межпозвонковых дисков, которые корректируются массажем, физиопроцедурами, лечебной физкультурой, а по показаниям и хирургическим вмешательством.
Инфекционные и воспалительные заболевания мышц и сосудов требуют антибактериальной или противовоспалительной терапии, патологии костей – приема препаратов, укрепляющих костную ткань и активизирующих обменные процессы.
В состав комплексного лечения люмбоишиалгии входят акупунктура, массаж и гимнастика, которые проводятся после окончания острого периода, устранения сильной боли в ягодице и спазма мышц.
Процедуры должны осуществляться под контролем специалиста и при отсутствии у больного противопоказаний. Для улучшения обмена веществ и работы иммунной системы рекомендуется курс витаминотерапии.Чтобы избежать появления хронических болей в пояснице, ягодичной области справа или слева, распространяющихся на ноги, нужно придерживаться следующих правил:
- при продолжительной работе за компьютером или стоянии на ногах делать перерывы, разминать ноги и поясницу (это касается и водителей, которые вынуждены в течение долгого времени пребывать за рулем);
- сидеть на стуле с высокой спинкой, под поясницу можно подкладывать валик;
- не сутулиться, следить за осанкой;
- по возможности избегать серьезных физических нагрузок и переохлаждения;
- следить за собственным весом;
- не носить обувь на каблуке выше 4-7 см;
- отказаться от вредных привычек, вести здоровый образ жизни;
- спать на умеренно жесткой постели (оптимальным вариантом будет ортопедический матрас);
- регулярно проходить профилактические осмотры у врача.
В 95% случаев люмбоишиалгия имеет благоприятный прогноз. При своевременном лечении и соблюдении профилактических мер от боли в ягодице, отдающей в ногу, и других неприятных проявлений заболевания можно избавиться без следа. Об авторе:Затурина Ольга Владимировна, невролог, гирудотерапевт.
Стаж 17 лет.
Источник: https://pomogispine.com/bolit-v/yagoditse-otdaet-v-nogu.html
Боль в ягодице: топ 5 основных причин
Ягодица – это не только мышца, а также жировая клетчатка над ней и кожный покров. Боль, которая появляется здесь, может возникать именно в ягодице или же просто отдает туда, являясь следствием какой-либо серьёзной патологии. И прежде чем избавить себя от этого недуга, нужно понять, почему боль в ягодице появилась, какова причина этого.
Причина 1. Заболевания позвоночника
Часто болит ягодица из-за болезней, которые связаны с дисфункцией позвоночника. Среди них:
Пояснично-крестцовый остеохондроз
В результате боль имеет ноющий характер, а при ходьбе или физических нагрузках усиливается. Нередко болезненные ощущения появляются при вставании.
Однако, кроме того, что болит сильно в ягодице, есть и иные симптомы этого недуга: неприятные ощущения в бедре, пояснице, крестце; мускулатура приобретает повышенный тонус. Диагностировать эту болезнь может невролог.
Он отправит пациента на компьютерную томографию и рентгенографию. Если диагноз подтвердится, то в качестве лечения назначаются противовоспалительные лекарства, массажи и физиотерапия.
Грыжа между позвонками
Сильная боль в ягодице может быть следствием межпозвонковой грыжи. Первые неприятные ощущения появляются именно в пояснице. Постепенно боли отдают в ягодицу и ногу. Обычно пациенты отмечают болезненные ощущения или с левой, или с правой стороны. Нередко в этом месте появляются «мурашки».
А как следствие болезни – происходит задержка мочеиспускания, а также серьёзное нарушение дефекации. Невролог и ортопед поставят такой диагноз только после обследования, которое включает в себя рентген, магнитно-резонансную и компьютерную томографию. Лечение в этом случае назначают либо консервативное, либо хирургическое.
Всё зависит от тяжести недуга.
Радикулит
Любые боли, которые вызваны защемлением или раздражением корешков нервов спинного мозга, относятся к проявлению именно этой болезни. Чаще всего они возникают в позвонке, ягодице, отдают в ногу.
Помимо боли возникает ещё и двигательное расстройство, а также снижается кожная чувствительность. Если болит при этом в ягодице или любом другом месте, то врач назначает противовоспалительные и обезболивающие средства. Сам по себе радикулит не является диагнозом.
Он бывает вызван какой-то иной болезнью, которую врач должен выявить и лечить.
Причина 2. Воспалительные процессы
Боль в ягодицах может возникать из-за гнойных, воспалительных процессов. Это такие неприятности, как:
Абсцессы – появление полостей, заполненных гноем. Они начинают болеть в ягодице, если расположены именно там. Лечение этого недуга заключается в приёме антибактериальных препаратов. Чаще всего их приходится удалять оперативным способом.
Флегмоны или разлитое подкожное воспаление жировой ткани. Может образоваться и в левой, и в правой ягодице. При этом невыносимые боли особенно остро ощущаются при сидении. Вместе с болезненными ощущениями повышается температура тела, появляются припухлости в месте воспаления.
Остеомиелит – болезнь, которая поражает кости человека. Она является гнойно-воспалительной. И если недуг затрагивает кости бедра, то боль отдает не только в ногу, но и в ягодицу. При этом она носит резкий и острый характер, затрудняет движения при ходьбе.
Даже сидеть бывает очень тяжело. Наблюдается ухудшение самочувствия: появляются головные боли, возникает тошнота, повышается температура, нарушается сознание. В некоторых случаях пациент может даже впасть в кому.
Лечение болезни осуществляют специалисты исключительно в условиях стационара.
Причины таких болей нередко – это фурункулы. Они очень часто появляются именно в той области. Внешне они похожи на возвышения в виде конусов, в их центре расположен гнойный стержень. В зависимости от размеров фурункула, болеть в ягодице будет очень сильно или же не очень.
О том, как избавиться от прыщей на ягодицах, читайте в статье, расположенной по ссылке.
Причина 3. Укол
Если болит некоторое время в ягодице место, куда был поставлен укол, то это вполне нормально. Однако такая боль должна пройти самостоятельно.
Часто болевые ощущения особенно выражены после укола витаминов или же препаратов, обладающих антибактериальным эффектом.
Бывают случаи, когда боль в ягодице длится долго после укола и не может пройти самостоятельно. Причины этого эффекта могут быть разными:
Абсцесс. В этом случае после укола в месте инъекции появляется гнойник. Причины его появления – нарушение правил антисептической обработки места укола, неправильное (нестерильное) разведение препарата, инфицирование ранки. Кроме того, что начинает болеть в ягодице, при абсцессе появляются припухлости и покраснения. Общее состояние пациента ухудшается, поднимается температура тела.Болезненность в ягодице после укола, а также возникновение на этом месте синяка, говорит о том, что игла попала в маленький сосуд. Со временем синяк небольшого размера рассосется самостоятельно. А вот крупные гематомы могут превратиться в гнойники. Лечение в этом случае предполагает использование эффективных спиртовых компрессов и небольших сеточек из йода.
Резкая боль во время укола в ягодице означает, что иголка попала непосредственно в нервный ствол. Если инъекция осуществляется профессионалом, с соблюдением всех правил и в необходимом месте, то болеть в ягодице ничего не будет. В противном случае назначается длительное лечение, которое заключается не только в приёме медикаментов, но и в прохождении физиопроцедур.
Часто причины болезненных ощущений после укола, которые могут отдавать в ногу – это введение лекарства в жировую ткань вместо мышечной. В этом случае сразу же появляются шишки из-за образования инфильтрата после укола.
Неправильная постановка укола чревата многочисленными проблемами и осложнениями. Поэтому рекомендуется доверять эту процедуру только специалистам, а узнать как это делать правильно можно из статьи: «Как правильно сделать укол в ягодицу».
Причина 4. Боли в мышцах
Нередко болит непосредственно в ягодице именно мышечная часть. С чем это может быть связано? Причины этого эффекта могут быть разнообразными:
- Мышечное перенапряжение. Особенно это заметно после серьезной нагрузки нетренированного человека. Это тянущая боль, что отдает в поясничный отдел и ногу. Особенно она ощущается при ходьбе.
- Искривление позвоночника. Если появляется такая деформация, даже совсем небольшая, ощутимо начинает болеть в ягодице.
- Стресс может привести к повышению тонуса мышц. Так, после длительного нахождения в одной позе (при сидении, стоянии, лежании) человек находится в одной и той же позе, начинают страдать ягодичные мышцы, проблемы возникают во всем теле.
- Миозит – воспалительные процессы в мышцах. Могут появляться и в ягодичной области.
Причина 5. Опухоли
Если появляется боль в правой ягодице или в левой её области и не исчезает, имеет колющий и тянущий характер, то врачи начинают подозревать злокачественную опухоль.
Но диагноз поставить они могут только после проведения исследований. Чаще всего встречаются такие болезни, как остеомы, лимфосаркома, миеломная болезнь.
Именно они сопровождаются болезненными ощущениями в ягодице, которые могут отдавать и в ногу, и в другие части тела.
Как избавиться от болей?
Конкретное лечение болей в ягодичной области зависит от характера патологии. Чаще всего это консервативный метод. Однако есть случаи, когда специалистам ничего иного не остается, как прибегнуть к хирургическому вмешательству. Так, нередко удаляются гнойники, фурункулы.
Если боль – это последствие ушиба или же физического перенапряжения, лечение можно провести самостоятельно. Для этого достаточно применить разогревающие мышцы гели или мази. Можно и просто отдохнуть или поделать массаж, а как читайте в статье: «Особенности проведения массажа ягодиц».
В случае, когда боль в ягодице имеет сильно выраженный характер, не пропадает, а ещё и сопровождается иными проявлениями, то пациенту нужно срочно обратиться к врачу. Только профессионал назначит правильное лечение.
Источник: https://binogi.ru/yagodicy/bol-v-yagodice-top-5-osnovnyx-prichin.html


