Псевдоахондроплазия
Псевдоахондроплазия

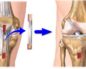
Псевдоахондроплазия – наследственное заболевание из группы остеохондродисплазий, считается самым распространенным состоянием подобного типа. Симптомами этой патологии являются непропорциональная карликовость, искривления нижних конечностей (О- или Х-образные ноги), повышенная подвижность суставов (за исключением локтевых) и другие пороки развития скелета.
Диагностика псевдоахондроплазии производится на основании данных настоящего статуса больного, рентгенологических исследований, молекулярно-генетических анализов. Специфического лечения этого заболевания на сегодняшний момент не существует, используются различные симптоматические мероприятия (физиотерапия, хирургическая коррекция) для улучшения качества жизни больного.
Псевдоахондроплазия – генетическое заболевание, характеризующееся нарушением формирования хрящевой ткани и энхондральной кости и, как следствие, остеоартропатией.
Является самым распространенным вариантом скелетной дисплазии, но при этом обладает различными по степени выраженности проявлениями – от тяжелой диспропорциональной карликовости до низкорослости с незначительными изменениями скелета.
Впервые псевдоахондроплазия была описана во Франции педиатром Пьером Марото и врачом-генетиком Морисом Лами в 1959 году, специалисты определили ее как псевдоахондропластическую спондилоэпифизарую дисплазию. Лишь с 1969 года данное состояние выделили в отдельную нозологическую единицу под названием псевдоахондроплазия.
В настоящий момент удалось выяснить, это заболевание характеризуется аутосомно-доминантным механизмом наследования и с одинаковой частотой поражает как мальчиков, так и девочек. Встречаемость псевдоахондроплазии оценивается на уровне 1:20 000, при этом ее распространение является повсеместным, расовых или национальных особенностей распределения заболевания не выявлено.
Причины псевдоахондроплазии
Причиной развития псевдоахондроплазии являются дефекты гена COMP, расположенного на 19-й хромосоме. Мутации этого же гена приводят к другому распространенному варианту наследственных скелетных нарушений – множественной эпифизарной дисплазии.
COMP кодирует последовательность олигомерного белка хрящевого матрикса, участвующего в развитии хрящевой ткани, процессах энхондрального окостенения и формировании сухожилий. Генетический дефект при псевдоахондроплазии представляет собой изменение GAC-повторов в кодирующей последовательности гена, что влечет за собой отличное от нормы содержание аспарагиновой кислоты в белке.
В нормальном гене COMP содержится 5 GAC-повторов, тогда как у больных псевдоахондроплазией регистрируется как большее (6-7), так и меньшее их количество.
Изменение количества аминокислотных остатков аспарагиновой кислоты в олигомерном белке хрящевого матрикса проявляется как аномальная изоэлектрическая точка этого протеина. В результате нарушаются процессы внутриклеточной транспортировки данного белка, он начинает накапливаться в шероховатом эндоплазматическом ретикулуме клетки.Внеклеточно при этом формируется его дефицит, из-за чего нарушается формирование хрящей и ассоциированных с ними участков костной ткани – метафизов, эпифизов, тел позвонков, что проявляется как псевдоахондроплазия.
Кроме того, так как ген COMP также экспрессируется в тканях сухожилий и суставных связок, у больных эти заболеванием наблюдаются патологические изменения суставов и слабость их связочного аппарата.
Вышеуказанная мутация (изменение числа GAC-повторов) наследуется по аутосомно-доминантному механизму с полной пенетрантностью, вопрос о спонтанных генетических дефектах, приводящих к псевдоахондроплазии, в настоящее время является дискуссионным.
Характер деформаций нижних конечностей и искривлений позвоночного столба находится в сильной зависимости от внешних факторов – физической нагрузки, качества ухода за больным, его веса и активности.
Это становится причиной значительного разнообразия клинической картины псевдоахондроплазии у разных пациентов.
Как правило, у новорожденных проявления псевдоахондроплазии не выявляются. Беременность в подавляющем большинстве случаев протекает нормально, физические параметры грудного ребенка также не обнаруживают аномалий. Первые 2-3 года жизни физическое развитие детей без патологий, затем начинают обнаруживаться разнообразные признаки скелетных аномалий.
Первым симптомом псевдоахондроплазии часто является изменение пропорций тела – происходит укорочение конечностей за счет уменьшения длины плечевых и бедренных костей, ладони и стопы становятся более широкими, пальцы короткими.
В возрасте 3-4 года уже наблюдается выраженное отставание больного ребенка в росте и физическом развитии по сравнению со здоровыми сверстниками.По мере роста пациента с псевдоахондроплазией возникают искривления позвоночника – главным образом, усиление поясничного лордоза. Изменяется походка, которая становится переваливающейся.
В старшем возрасте могут выявляться искривления нижних конечностей различного типа (варусного или вальгусного) – выраженность такой деформации во многом зависит от степени нагрузки на ноги.
Нередко при псевдоахондроплазии обращает на себя внимание повышенная подвижность суставов, за исключением локтевых – они подвергаются более или менее выраженной сгибательной контрактуре.
Рост больных редко превышает 130 сантиметров, во многих случаях имеет место диспропорциональная карликовость. При своевременно начатом профилактическом лечении и ортопедической коррекции выраженность этого проявления псевдоахондроплазии можно значительно уменьшить.
У больных псевдоахондроплазией могут развиваться остеоартрозы, при этом наиболее сильно поражаются тазобедренные и коленные суставы. Патологические изменения в суставах проявляются болезненностью при движениях и локальным отеком, нередко в суставах возникают похрустывания.
В дальнейшем остеоартроз может перерасти в ограничение подвижности и даже стать причиной тяжелой инвалидизации больного. Время развития остеоартрозов при псевдоахондроплазии и скорость их прогрессирования во многом зависят от степени нагрузки на суставы и правильности назначенного лечения.
В отличие от многих других наследственных дисплазий, при этом заболевании интеллектуальное развитие больного не страдает.
Определение псевдоахондроплазии производится на основании данных общего осмотра больного, рентгенологических исследований, молекулярно-генетических анализов.Достаточно точным методом диагностики этого состояния, позволяющим дифференцировать его от ахондроплазии, является определение концентрации олигомерного белка хрящевого матрикса в плазме крови, однако данная техника доступна не в каждой лаборатории.
При осмотре больного псевдоахондроплазией клиническая картина заболевания зависит от возраста. У ребенка 2-3 лет может выявляться лишь незначительное отставание в росте и диспропорциональность тела.
К 4-5 годам к этим проявлениям добавляются искривления позвоночного столба и изменения походки. У старших детей и взрослых с псевдоахондроплазией определяется значительное укорочение конечностей, карликовость, возможны признаки коксартроза и гонартроза.
Рентгенологические исследования при псевдоахондроплазии также характеризуются определенными различиями у больных разных возрастов. В детском возрасте наиболее частыми изменениями являются замедление процессов окостенения метафизов длинных трубчатых костей, платиспондилия (уплощение тел позвонков), укорочение бедренных и плечевых костей.
Головка бедренной кости уменьшена, что приводит к расширению суставной щели тазобедренного сустава.
В более старшем возрасте (17-19 лет) у большинства пациентов с псевдоахондроплазией несколько улучшается состояние тел позвонков, происходит окостенение метафизов и эпифизов, но могут выявляться рентгенологические признаки остеоартроза коленных и тазобедренных суставов, а также О- или Х-образная деформация ног.
Исследование крови на уровень содержания олигомерного белка хрящевого матрикса при псевдоахондроплазии показывает его отсутствие или крайне низкий уровень.
Во многих случаях только это исследование и молекулярно-генетический анализ помогают дифференцировать данное заболевание от классической ахондроплазии. При помощи достижений современной генетики имеется возможность произвести прямое автоматическое секвенирование гена COMP с целью выявления мутаций.Учитывая аутосомно-доминантный характер псевдоахондроплазии, при наличии этого заболевания у одного из родителей вероятность наследования составляет 50%.
Лечение псевдоахондроплазии
Специфического лечения псевдоахондроплазии не существует, но правильно назначаемые симптоматические и профилактические лечебные мероприятия способны значительно облегчить течение заболевания и улучшить качество жизни больных.
Все техники, используемые при терапии этого состояния, относятся к трем разновидностям – консервативным, физиотерапевтическим (сюда часто также включают ортопедические методики) и хирургическим.
Как правило, вскоре после определения псевдоахондроплазии в детском возрасте начинают консервативное и физиотерапевтическое лечение, направленное на предупреждение развития тяжелых деформаций скелета и остеоартрозов.
Для профилактики последних назначают длительный прием хондропротекторов, средств, улучшающих кровообращение в суставах, лечебную физкультуру. Благотворный эффект на состояние суставов при псевдоахондроплазии оказывают физиотерапевтические методы – прогревание, массажи, магнитотерапия, электрофорез и ряд других.
Важную роль в профилактике деформаций конечностей и позвоночника при псевдоахондроплазии играет применение ортопедических средств – специальной обуви, наколенников для укрепления суставов, бандажа для спины.
Помимо использования таких средств важно ограничивать статические нагрузки на ноги и спину – противопоказано длительное стояние, ходьба на большие дистанции.
В старшем возрасте для облегчения состояния больных псевдоахондроплазией могут прибегать к хирургической коррекции деформированных костей (остеотомии), производить операции по укреплению и даже протезированию суставов.
Прогноз и профилактика псевдоахондроплазии
Большинство специалистов оценивают псевдоахондроплазию как состояние с благоприятным прогнозом – несмотря на карликовость, диспропорциональность и деформации костей, большинство больных сохраняют подвижность и относительную трудоспособность.
Наибольшую угрозу при этом заболевании представляет значительная деформация ног, остеоартроз тазобедренных и коленных суставов, однако при правильном лечении этих проблем удается избежать. К тому же, возможно их устранение хирургическим путем.
Интеллект и фертильность больных псевдоахондроплазией полностью сохраняются, но женщины должны быть особенно осторожны при вынашивании ребенка из-за возросшей нагрузки на позвоночник и нижние конечности. Необходимо избегать работ, связанных с длительным стоянием или ходьбой.
Профилактика псевдоахондроплазии возможна только в рамках пренатальной диагностики в случае наличия такого заболевания у одного из родителей.Источник: https://www.krasotaimedicina.ru/diseases/genetic/pseudo-achondroplasia
Ахондроплазия генетическое заболевание: симптомы и лечение
Практически каждый из нас встречал человека небольшого роста, с конечностями, непропорционально развитыми по отношению ко всему телу, с небольшим горбиком, с деформированной грудной клеткой и неправильными чертами лица.
Так внешне проявляется серьезное генетическое заболевание – ахондроплазия.
Каковы причины возникновения указанного заболевания, его медицинская симптоматика, основные методы лечения и многие другие важные вопросы, можно рассмотреть более подробно.
Ахондроплазия что это такое?
Ахондроплазия представляет собой наследственное поражение скелета человека, связанное с нарушением энхондрального окостенения, приводящее к неправильному развитию конечностей, карликовости, недоразвитию лицевых черт. По медицинской статистике подверженность данному заболеванию составляет примерно 1 : 20000, причем мужчин и женщин в равной степени.
Какие же внутренние процессы можно выделить в ходе развития данного заболевания? У здоровых детей с возрастом происходит равномерный процесс превращения хрящевой ткани в костную, кроме носа и ушей.
У детей с врожденной аномалией, механизм перехода хрящей в костную ткань протекает по своим законам: из-за хаотичного расположения клеток хрящевой ткани роста нарушается энхондральное окостенение, а другие виды костообразования — эндостальное и периостальное, остаются нормальными. Сильно замедляется такое превращение в областях бедренных и плечевых трубчатых костей, в зоне костей основания черепа. В результате взрослые люди, больные ахондроплазией, имеют при нормальных размерах туловища – непропорционально короткие конечности и ряд дефектов позвоночника, лица. Такие люди считаются карликами.
Причины развития
Ген-мутант FGFR3, находящейся в хромосоме четвертой пары, неправильно регулирующий в организме человека превращение хрящей в костную ткань, считается основной причиной возникновения ахондроплазии. Однако формы передачи мутированного гена различны. Причины ахондроплазии следует рассматривать в зависимости от форм заболевания.
Существуют 2 формы заболевания:
- наследственная (20%);
- спорадическая (80%).
В основе наследственной формы заболевания лежит переход гена-мутанта от родителей к детям. Ахондроплазия наследственной формы передается как доминантный аутосомный признак.
Если болен один из родителей указанным заболеванием, то вероятность передачи гена-мутанта ребенку приближается к 50%.
Если больны оба родителя, то в 75% ребенок получит заболевание по наследству, а в остальных 25% случаев – он будет страдать сильнейшими врожденными пороками, полученными от родителей. Ахондроплазия в этом проявляет аутосомно-доминантный тип наследования.
Спорадическая форма заболевания выражается в появлении больного ребенка у здоровых обоих родителей. Причинами возникновения спонтанных мутаций в развивающихся эмбрионах можно считать:
- неблагоприятную экологию: высокую радиацию и экстремальную температуру;
- образование метаболитов в самом организме, вызывающих мутацию;
- пожилой возраст отца.
Мутации гена могут возникать как во время зачатия, так и в течение всей беременности.
Признаки и симптомы
Основными признаками и симптомами ахондроплазии можно считать:
- невысокий рост;
- диспропорцию фигуры;
- увеличенную голову;
- маленькое недоразвитое лицо;
- узкие носовые ходы;
- непропорционально укороченные конечности;
- кривизну ног;
- искривление позвоночника;
- слабый тонус мышц.
Из-за неправильного развития тела возникают вторичные деформации костей скелета, в частности позвоночника и нижних конечностей. Опасным осложнением заболевания надо считать сжатие спинного мозга из-за физиологического сужения в результате болезни спинномозгового канала. Часто встречаются осложнения указанного заболевания со стороны органов дыхания, воспаления среднего уха и др.
Методы диагностики
Диагностика ахондроплазии не составляет больших усилий. Она включает в себя 3 основные метода:
- составление клинической оценки;
- результаты рентгенограммы;
- ПЦР (полимеразную цепную реакцию).
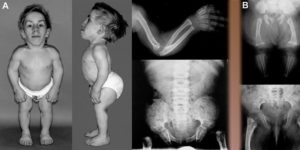
В клиническую оценку состояния больного входит визуальный осмотр и оценка показателей внешнего вида. Характерный внешний вид больных: большая голова, вдавленная переносица, короткие конечности, искривления ног и позвоночника — составляют общую клиническую картину.
Полученные данные заносятся в специальные таблицы, которые впоследствии сравниваются с таблицами, составленными для больных ахондроплазией.
Зная, на какие органы и системы указанных больных следует обратить внимание, профилирующий врач проводит комплексное обследование и обращается за консультацией к другим специалистам: ЛОР осматривает состояние носовых ходов, нейрохирург – головной мозг, пульмонолог – дыхательную систему и др.Результаты рентгенограммы, проводимой в данных случаях обязательно, являются важным подтверждением развития заболевания. Можно отметить основные отклонения от нормы:
- явную дисгармонию между лицевой и мозговой частью черепа;
- уменьшение размера затылочного отверстия;
- деформацию грудной клетки;
- трубчатые кости бедра и плеча короткие и толстые;
- суставы имеют неправильное строение и форму;
- характерное изменение строения тазовых костей и др.
Современный метод ПЦР позволяет с вероятностью 99% выявить мутацию гена FGFR3, указывающую на заболевание. Тестирование проводится на специальном оборудовании клинических лабораторий.
Лечение
Несмотря на то, что известно и изучено указанное заболевание с давних времен, эффективных способов лечения до настоящего времени не существует. Можно выделить 2 группы основных методов, используемых в современной медицине для облегчения состояния при ахондроплазии:
- консервативные;
- хирургические.
Консервативное
Консервативное лечение включает в себя: гормонотерапию, массаж, лечебную физкультуру, профилактику ожирения, ношение ортопедической обуви. Гормонотерапия состоит в длительном введении в организм больного ребенка гормона роста –соматотропина. Он вводится ежедневно, перед сном, в форме инъекций.
Другие виды консервативного лечения направлены на укрепление разных групп мышц, на профилактику деформаций нижних конечностей. Наибольший эффект такое лечение может оказать на больных детей в первые годы жизни, когда происходит основное формирование костной ткани.
На взрослого человека консервативные методы лечения не оказывают практически никакого эффекта.
Хирургическое
Взрослым больным часто назначается хирургическое вмешательство для ликвидации негативных последствий болезни, а не устранения ее самой. Можно назвать 3 основные направления, в ходе которых хирургическое лечение эффективно:
- ламинэктомия — для устранения стеноза спинномозгового канала;
- корригирующая остеотомия – для исправления деформаций нижних конечностей;
- операции по удлинению костей.
В ходе ламинэктомии производится расширение спинномозгового канала путем удаления его позвоночных дуг, в случае необходимости — межпозвоночных дисков, остистого отростка позвонка, желтой связки и пр. Механизм операции следующий: в требуемых местах делаются надрезы, открывающие позвонки, на которых и происходит удаление его структур, сужающих спинномозговой канал.
Корригирующая остеотомия, назначаемая врачом при исправлении различных деформаций на нижних конечностях, проводится так: через небольшой разрез в нужном месте, исправляется недостаток бедренной кости и надежно закрепляется современным фиксатором. Примерно через 8 недель происходит окончательное сращение зоны остеотомии.
Операции, проводимые с целью удлинения костей бедра по методу Илизарова, хорошо зарекомендовали себя на протяжении многих лет. В результате операций такого плана можно увеличить кости бедра человека до 10 (см).
В основе указанной операции находится хирургический перелом в верхней трети бедра сначала одной ноги, на которую устанавливают аппарат Илизарова.
Через месяц после снятия аппарата с одной ноги, проводят аналогичное оперативное вмешательство на второй ноге.
Аппарат Илизарова представляет собой специальное устройство, состоящие из спиц, вставляемых в кость на весь период удлинения. Увеличение кости получается в результате периодического подкручивания гаек на аппарате в течение длительного периода времени – до 2 месяцев.
Учеными-генетиками всего мира проводится большая работа в нахождении эффективного лечения указанного заболевания, но ощутимых результатов она пока не принесла.
Можно ли предотвратить заболевание?
На сегодняшний день предугадать и предотвратить ахондроплазию нельзя, т.к. ее возникновение происходит на генном уровне по своим непредвиденным законам.
Можно лишь несколько уменьшить риски возникновения заболевания. Данная профилактическая работа включает в себя пренатальную диагностику и проведение генетического консультирования на ранних стадиях беременности в случае:
- наличия ахондроплазии у одного из будущих родителей или обоих из них;
- возраст родителей свыше 40 лет, особенно отца;
- имеющиеся в семье дети с указанным генетическим пороком.
Даже обнаружив мутированный ген у больных родителей, нельзя с уверенностью сказать о рождении больного ребенка.
Таким образом, ахондроплазия является страшным генетическим заболеванием, которое на сегодняшний день полностью предотвратить или излечить не представляется возможным.
Источник: https://etogenetika.ru/geneticheskie-zabolevaniya/axondroplaziya-lecheniya/
Ахондроплазия у детей – наследственное заболевание
08 Сен
Заболевание ахондроплазия может встречаться у детей в виде врожденной и развивающейся вторичной формы патологии. Генетика ахондроплазии и симптомы заболевания связаны между собой тесным образом.
Зачастую первые признаки врожденной патологии можно увидеть на УЗИ в ходе проведения скринингов на 30 – 34 неделе беременности. В первые месяцы после рождения эти симптомы усугубляются.
Альтернативных методов профилактики не существует, поскольку механизм нарушения процесса формирования хрящевой ткани наследуется рецессивно.
Меняется цикл роста и замещения клеточной структуры, в результате чего различные конечности, грудная клетка и позвоночный столб развиваются не симметрично. Непропорциональное конституционное телосложение — это первейший признак генетического нарушения процесса образования костной ткани.
Частота распространения ахондроплазии у детей не велика, но ей подвержены лица и мужского и женского пола.
Периодичности диагностики наследственного заболевания колеблется между показателями 1 на 25 тысяч человек и 1 на 10 000 человек в развитых районах и странах третьего мира.
Заподозрить болезнь можно при наличии признаков дисплазии позвоночного столба, макроцефалии и недостаточном развитии конечностей у плода или новорожденного ребенка.Грудная клетка и кости таза на момент рождения обычно без изменений и не отличаются от нормальных показателей для возраста.
Интересна история возникновения названия данной патологии. В переводе с латинского языка ахондроплазия обозначает состояние, при котором хрящевая ткань отсутствует и постоянно подвергается распаду в процессе жизнедеятельности.
На самом деле отсутствие хрящевой ткани не является определяющим клиническим признаком у данной группы пациентов. У них достаточно развита хрящевая ткань во всех суставах. Однако в процессе роста у новорожденного с ахондроплазией хрящевая ткань постепенно окостеневает.
У больных с генетическими отклонениями этого не происходит. Более того, суставная хрящевая ткань полностью останавливает свое развитие, не обеспечивая притока крови в достаточном объеме к растущим трубчатым костям.
В результате этого верхние и нижние конечности замедляют и иногда полностью прекращают свой рост. Ноги и руки остаются короткими на всю жизнь.
Причины ахондроплазии и тип наследования патологии
В основе провоцирования сбоя процесса репликации хрящевой и костной ткани лежит генетический дефект одного единственного гена. Он обнаруживается в 4-ой паре в одной из базовых хромосом. Другие причины ахондроплазии могут быть лишь косвенными, рассматриваемыми в качестве провокационных факторов (способствующих) развитию генетического отклонения.
Наследование ахондроплазии может осуществляться при наличии патологии у одного из родителей. В этом случае вероятность 50% наследования врожденного порока развития. Тип наследования ахондроплазии не доминантный, поэтому всегда существует вероятность рождения малыша у родителей, которые страдают нарушением, без отклонений.
Если оба родители имеют дефектные гены, то вероятность рождения ребенка с отклонением составляет всего 25 %, а еще в четверти случаев ген не проявляет пагубного влияния и новорожденный развивается по нормальному графику. Однако он с высокой долей вероятности передаст свое заболевание потомкам.
А вот у человека с ярко выраженными симптомами могут рождаться абсолютно здоровые дети, которые не будут передавать дефект своим потомкам.В последнее время участились случаи первичной генетической мутации в процессе развития сперматозоида или яйцеклетки. В этом варианте у совершенно здоровых молодых людей без генетических отклонений рождается ребенок с ярко выраженной ахондроплазией. В анамнезе у таких родителей отмечаются следующие негативные факторы:
- возраст отца или матери старше 40-ка лет;
- наличие проблем с зачатием на протяжении 3-х и более лет;
- курение и регулярное употребление алкоголя;
- проживание в регионах с неблагоприятной экологической обстановкой;
- постоянные стрессовые ситуации;
- ослабление иммунитета и наличие хронических воспалительных процессов в области женских репродуктивных органов и предстательной железы у мужчин.
Исключение факторов риска с большой долей вероятности снижает риск развития данной мутации.
Симптомы заболевания ахондроплазия у детей (с фото)
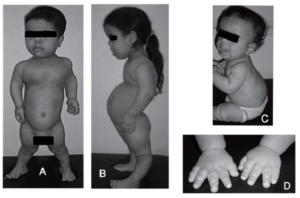
Ранняя диагностика генетической мутации возможна уже на стадии новорожденности. Заболевание ахондроплазия характеризуется нетипичным развитием трубчатых костей во внутриутробном периоде.
Телосложение не пропорциональное, видно отставание развития костей верхнего плечевого пояса и нижних конечностей. Черепная коробка может быть непропорционально большой. Достаточно часто это становится причиной родоразрешения с помощью операции кесарево сечение.
Интеллектуальные способности не страдают, внутренние пороки развития отсутствуют.
Ахондроплазия у детей в раннем периоде новорожденности имеет один характерный признак. Четко выражены и отграничены только большой палец и мизинец. Указательный, безымянный и средний пальцы сочетаны друг с другом и не выражены в качестве отдельных элементов. Поэтому кисть с расправленном состоянии напоминает «трезубец».
Другие симптомы ахондроплазии можно обнаружить при осмотре нижних конечностей и черепа:
- трубчатые кости бедра и голени искривлены и имеют небольшую длину;
- стопа обладает широкой и укороченной формой;
- лоб выпуклый и выдается вперед;
- сглаженная спинка носа формирует неправильное положение головного мозга;
- черепная коробка непропорционально большая, существует риск развития гидроцефалии, особенно в новорожденном периоде.
Если посмотреть на фото симптомы ахондроплазии, то становится понятно, что не заметить это заболевание достаточно сложно. Тем более, что по мере роста и физического развития ребенка признаки, как говорится, становятся видны невооруженным взглядом.
Помимо замедленного развития конечностей и карликового роста возникает еще одна серьезная проблема. За счет слабости и недостаточного развития костной ткани позвоночного столба достаточно рано формируется кифоз в грудном отделе. Начинает формироваться отчетливо выделяющийся горб.
По мере деформации позвоночного столба и грудной клетки возникает опасность сдавливания внутренних органов. Страдают легкие и сердце.
С целью предупреждения данного явления необходимо в период, когда ребенок учится стоять на ногах и ходить, использовать специальный ортопедический корсет. Он формирует правильную осанку и с высокой долей вероятности предупреждает развитие кифоза и горба.
К другим вторичным симптомам ахондроплазии можно отнести следующие патологии:
- развитие искривления позвоночного столба в поясничном отделе;
- дисплазия тазобедренных и других крупных суставов;
- косолапость и другие виды неправильной постановки стопы;
- задержка физического развития (умственные способности при этом не страдают;
- сужение слухового прохода может вызывать вторичную глухоту;
- неправильное развитие придаточных пазух носа способствует постоянным гайморитам и синуситам;
- неправильный прикус.
В тяжелых случаях возможны частичные параплегии и параличи конечностей. Также характерны постоянные боли в спине, В младенческом возрасте высок риск внезапной смерти малыша за счет остановки сердца на фоне сдавливания спинного мозга.
Далее показаны симптомы ахондроплазии у детей на фото, иллюстрирующих типичные признаки генетического отклонения:
Стандарты лечения ахондроплазии и поддерживающая терапия
Современная медицина не имеет в своем арсенале средств, с помощью которых можно было бы повлиять на генетическую структуру ДНК.
Поэтому лечение ахондроплазиии основывается лишь на поддерживающей терапии, которая позволяет сформировать полноценный скелет и развитый мышечный каркас. Именно эти направления способствуют нормальному физическому развитию малыша.
При правильном подходе многие из пациентов во взрослом возрасте ничем не отличаются от своих сверстников.
Принятые стандарты лечения ахондроплазии допускают применение гормональной терапии в особо тяжелых случаях. С помощью синтетических гормонов есть возможности усилить рост костной и хрящевой ткани, восполнить дефицит массы тела. Во взрослом возрасте для лечения используется хирургическое вмешательство, целью которого является увеличение длины трубчатых костей нижних и верхних конечностей.Поэтому важно начинать терапию и использовать поддерживающую терапию как можно раньше, буквально с первых дней жизни новорожденного, у которого обнаружена данная патология.
Стоит обратить внимание на методы мануальной терапии. Опытный специалист в этой области может повлиять на активные точки роста, укрепить мышечный каркас тела ребенка.
Широко используются лечебная физкультура и массаж, рефлексотерапия. Своевременно обратитесь к стоматологу для исключения риска развития неправильного прикуса.
Также используйте ортопедический корсет с того момент, когда ребенок начет самостоятельно сидеть.
Источник: https://santebone.ru/?p=3334
Хондродисплазия, как проявляется хондродисплазия у детей?
Хондродисплазия – редкое заболевание, проявляющееся у детей в период формирования, в процессе которого, рост суставов и скелета претерпевает патологических изменений из-за чрезмерного либо недостаточного окостенения хряща.
Вопреки массовому заблуждению, следует заметить, что множественные хрящевые экзостозы — не врожденная патология, хоть и встречаются случаи внутриутробной аномалии. В большинстве эпизодов, недуг начинает проявлять себя в период, когда происходит формирование скелета и во время полового созревания, а это дети от 6 лет до 18.
Что происходит во время развития болезни?
При прогрессировании недуга, продуцируется избыток хрящевой ткани. Происходит корелляция остановки роста экзостозов. Разрастание хряща приводит к тому, что поверхность костей и суставов срастается, соответственно, нарушается двигательная активность. Нижние конечности деформируются, искривляются, становятся более объемными. В результате останавливается формирование скелета.
- Патологические изменения в стопе сопровождаются увеличением пальцев. Они становятся несоизмеримо большими и мешают полноценно передвигаться.
- Если болезнь коснулась черепа, то в результате разрастания хряща происходит нагнетание на мозг, что чревато эпилепсией.
- При поражении голеностопов наблюдается усиленный рост голени и бедра, при этом длина суставов не меняет размер.
В случае если в ходе течения хондродисплазии хрящевая ткань образовывается в недостаточном количестве, происходит истощение суставов, которое можно диагностировать по характерной «утиной походке». Такая патология также усложняет качество жизни, так как пациент часто получает вывихи, либо в результате затрудненности в перемещении происходит деформация нижних конечностей.
Причины развития хондродисплазии
Вопрос о том, что вызывает заболевание у новорожденных и более старших детей, до конца не изучен. Если речь идет о внутриутробной патологии младенца, то велика вероятность, что это наследственный фактор либо результат перенесенного женщиной в период вынашивания плода инфекционного недуга.
На фоне ослабленного иммунитета могут проявляться самые неожиданные виды серьезных заболеваний, хондродисплазия не является исключением.
Большое влияние на развитие ребенка оказывают различные осложнения при родах. Родовые и послеродовые травмы увеличивают вероятность развития патологии хрящей в 2 раза.
При гормональном сбое, вызванном различными причинами, патологиях кровотоков, асфиксии в сосудистых стенках, хондродисплазия может проявиться в любом возрасте после 20 лет. Среди научных объяснений существует также версия негативного влияния экологической обстановки.Учитывая то, что версии относительно причин не подтверждены, не стоит отказываться от генетических тестов, так как они же являются методом диагностики недуга на ранних сроках беременности.
Виды заболевания
Множественная дисплазия (эпифизарная хондродисплазия) — характеризуется чрезмерным разрастанием хряща. Патология распространяется на суставную поверхность и рядом расположенные органы. На пораженном участке меняется оттенок кожи, строение кожного покрова, изменяется форма и структура конечностей.
Если речь идет об одностороннем поражении эпифизарной хондродисплазии, то наблюдается деформация голеностопа, при этом нарушения касаются берда и голени, так как на том или ином участке происходит быстрый рост. Длина ноги при всех этих процессах не меняется. При таком нарушении в развитии пациент хромает, испытывает боль, избегает лишней активности.
Кроме всего, люди с таким течением недуга, предрасположены к артрозам.
Физарная хондродисплазия подразделяется на:
- Ахондроплазия – врожденная патология, в результате течения которой очагами поражения являются скелет и череп. Синдром Парро-Мари является результатом мутационных изменений гена FGFR3. Как следствие – плод часто погибает.
- Гипохондроплазия – наследственное заболевание, для которого свойственно патологическое изменение в формировании структуры кости. Заболевание наблюдается как у мужчин, так и у женщин. Протекает в легкой форме и приводит к карликовости.
Обе болезни в процессе развития затормаживают рост скелета, так как касаются ростковой зоны.
- Метафизарная хондродисплазия — проявляется деформацией костей нижних конечностей. Недуг вызывается между головкой и костью тела. В результате образовываются диспластические очаги. При этом отмечается сильное искривление голеней. Пациент ходит как утка, появляется поясничный лордоз.
- При метафизе трубчатых костей отмечается отличие в размерах хрящей. Обычно такой пациент стоит на учете под контролем лечащего врача. Недуг поражает голень, ребра и предплечье и, если размер хряща увеличивается, показано хирургическое вмешательство.
- Экзостазная множественная хондродисплазия – распространенная патология, отличающаяся коварным течением. В процессе развития заболевания симптомы не проявляются. Боль появляется, когда хрящевые разрастания достигают нервов. Из-за поздней диагностики происходит интенсивный процесс деформации костей и значительное укорачивание нижних конечностей.
Характерные признаки
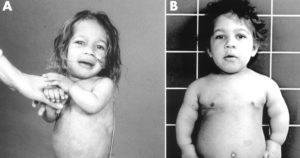
Определить диагноз хондродисплазия не сложно по клинической картине и анамнезу. При патологии наблюдаются следующие изменения:
- Нарушение пропорций в телосложении: низкорослость, укороченные конечности при нормальном туловище, несоизмеримо большая форма черепа, на лице сдавлена переносица и наблюдается гиперплазия надбровных дуг.
- Образование липом, чрезмерной пигментации на кожных покровах.
- Дисфункция органов дыхания.
- Избыточный вес (ожирение).
- Искривление и замедление роста кости.
- Увеличение сустава.
- Болевые ощущения.
- Дискомфорт при двигательной активности.
- На верхних конечностях – гигантизм пальцев с анкилозами между фалангами.
- Гиперкератоз на стопах.
При дистрофической дисплазии новорожденных признаки хондродисплазии следующие:
- Можно наблюдать косолапость.
- Верхние и нижние конечности не пропорциональны, не соответствуют размерам.
- Наблюдается вывих суставов.
- Грудная клетка развивается в виде киля.
- Четко выраженная деформация позвоночника (искривление).
Как лечить хондродисплазию?
Прежде чем приступить к лечению хондродисплазии, даже если признаки недуга очевидны, необходимо пройти медицинское обследование. Поводом для постановки диагноза является анамнез, клиническая картина, результаты лабораторных исследований, дополнительные методы установки диагноза.
Окончательное подтверждение патологии получают рентгенологической диагностикой. Так как хондродистрофия бывает разных видов, проводят рентген симметрической области очага. Количество экзостозов может варьировать от 1 до 100 и более.
Заболевание важно дифференцировать от опухолей, остеом, сарком.
Терапия хондродисплазии применяется в основном консервативная. При такой болезни показана лечебная гимнастика, массажи, санаторно-курортное лечение. Имея диагноз, взрослый пациент при выборе профессии должен понимать, что длительное пребывание на ногах крайне нежелательно. Тяжелые силовые нагрузки на опорно-двигательный аппарат недопустимы.
Сгибательные контрактуры в суставах коленей лечат, перемещая надколенники хирургическим путем. В некоторых случаях параллельно проводят надмыщелковую остеотомию бедренных костей. Лечение проводят до проявления вторичной деформации. При операции удаляют чрезмерные костно-хрящевые разрастания.
Важно! Заболевание не поддается медикаментозному лечению. Оперативное вмешательство, бесспорно, дает положительный результат, но велика вероятность проявления рецидивов и усугубления и без того плачевной ситуации.
Прогноз
Для конечностей и их функциональности при хондродисплазии прогноз неблагоприятный. У пациентов рано начинают проявляться признаки артроза. Хирургическое вмешательство — единственный способ лечения патологии, но даже операция не дает гарантий, так как велика вероятность рецидивов.
При тяжелом течении, в первый год существования при обследовании фиксируют ограничение в отведении бедра. В процессе роста появляется хромота, походка утки, упадок сил при перемещении. Движения в суставах бедер, коленей и голеней ограничены.
Углубление вертлужных впадин приводит к сужению поперечного диаметра входа в малый таз (7 лет). Далее при визуально нормальном развитии увеличивается лордоз поясничной области. Наблюдаются явные сгибательные контрактуры в суставах нижних конечностях.
Часто у пациента можно увидеть вывих подколенника.
Наряду с вышеперечисленным, может наблюдаться поражение мышечных тканей, увеличение органов (печень, селезенка), поражение органов зрения.
Стоит отметить, что прогноз зависит от многих факторов. При своевременно выявленном недуге, правильном образе жизни и внимательном, бережном отношении к организму, можно значительно улучшить качество жизни, но излечиться от заболевания полностью, нельзя. Практически всегда прогноз для функционирования конечностей неблагоприятный, но для жизни при консервативном лечении — положительный.Терапию ахондроплазии проводят с первых часов после рождения. Ребенка укладывают на ровную поверхность для профилактики сгибательных контрактур конечностей, малыша выкладывают на живот. Новорожденному показан постоянный массаж спины, живота, мышц рук и ног.
Дети с таким диагнозом позже начинают садиться и ходить, важно дождаться, когда малыш сам справится с задачей. Таким образом, можно избежать деформации коленей. Если же в ногах сформированы очаги деформации, проводят корригирующие остеотомии. Для удлинения сегмента конечности применяют дистракционно-компрессионные аппараты. Удлинение начинают с голени, завершают бедрами.
При эпифизарных зонах роста проводят дистракционный эпифизиолиз проксимальной и дистальной зон роста большеберцовой кости либо дистальной зоны роста бедренной кости. Необходимо понимать, что постепенное удлинение нижних конечностей потребует такой же операции на верхних конечностях.
К чему приводит патология:
- Чрезмерное нарастание хряща. Он практически покрывает весь сустав, благодаря чему поверхности соединяются воедино. В дальнейшем интенсивный рост приводит к деформации костей.
- Нарушается формирование скелета.
- Патология распространяется на рядом расположенные органы.
- Преимущественно поражаются верхние конечности и ноги. Они искривляются, становятся объемнее, ухудшается двигательная активность. При изменениях стоп наблюдается гигантизм пальцев. Ощущаются боли при попытках передвигаться.
- Если патологические процессы затрагивают череп, возможно появление эпилепсии, так как разрастающаяся ткань давит на мозг.
- Патология суставов бывает причиной инвалидности.
Профилактика
Профилактические меры по предотвращению хондродистрофии включает консультацию медико-генетического характера. Цель — выявление вероятности рождения ребенка с заболеванием, диагностируя хондродисплазию у зародыша. Особенное внимание уделяют семьям, в которых были случаи такого недуга. Выявив патологию на раннем сроке, ставится вопрос о целесообразности сохранения беременности.
Заболевание код МКБ-10 (хондродисплазия), может проявиться, если оба родителя являются носителями мутации. Вероятность появления больного ребенка в такой семье составляет 25 %.
Болезнь не изучена до конца, но перед планированием зачатия важно укрепить барьерные функции организма. В период вынашивания плода, нужно избегать мест массового скопления людей, контакта с больными людьми. Следует одеваться по сезону и не допускать простудных заболеваний. Также важно проходить плановые обследования и сдавать необходимые анализы.
Детей после рождения ежемесячно осматривает педиатр, и систематически обследует ортопед, невропатолог, хирург. Раннее выявление хондродисплазии у детей значительно улучшает прогноз на полноценную жизнь.
Питание ребенка должно быть правильным, сбалансированным, при патологии важно не допустить развитие ожирения. Вместе с лечащим врачом подбирается спортивная секция с умеренными нагрузками на опорно-двигательный аппарат.
Также важно следить за здоровьем зубов и ротовой полости.
Восстановление работы суставов после оперативного вмешательства зависит от многих факторов. Важно состояние иммунитета, места локализации очага, своевременности диагностики и соблюдения пациентом рекомендаций врача. Чтобы избежать ремиссий после хирургических манипуляций, необходимо ответственно подойти к длительному реабилитационному периоду.
(2 5,00 из 5)
Источник: https://bolivspinenet.ru/hondrodisplazija/