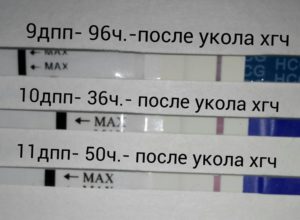
Кровотечение на 14 дпп
Кровотечение после переноса эмбрионов: почему и что делать?
После того, как перенос зародышей завершился, женщина начинает готовиться к беременности, она надеется, что имплантация пройдет успешно. Но не всегда все заканчивается хорошо, в некоторых случаях может возникнуть кровотечение на первой неделе после переноса эмбрионов. Это та ситуация в которой женщина решившаяся на ЭКО должна хоть немного разбираться.
Выделения с кровью на первой неделе
Если пошла кровь после подсадки зародышей – это не означает, что ЭКО сорвалось и что-то пошло не по плану, наоборот это может означать, что беременность начинается. Выделения после подсадки это распространенное и зачастую обычное явление. Выделения сопровождаются характерными тянущими болями в нижней части живота, такими же, как при месячных.
Как при ЭКО так и при естественном зачатии у женщины могут начаться выделения, похожие на месячные. Отличие от месячных это объем и цвет. Выделения в первую неделю небольшие по объему, мажущие, от светло-розового до светло-коричневого цвета. Продолжаются они не дольше 2 дней.
Чтобы точно понять что это, беременность или месячные нужен тест крови на ХГЧ. Если анализ показал повышенный результат это означает, что имплантация прошла успешна и беременность наступила. Если ХГЧ не повысился значит что-то пошло не так, скорее всего имплантация не произошла и скоро могут начаться сильные выделения со сгустками крови. Такие выделения могут быть весьма болезненными.
При обильных выделениях в первую неделю после переноса может потребоваться коррекция гормона прогестерона. Возможно нужно сменить производителя препарата или требуется повышенная доза.по теме:
Очень важно! Запрещено заниматься самолечением. При кровотечениях нужно сразу обращаться к врачу!
Причины
После гормональной подготовки просто невозможно с уверенностью сказать, будут нарушения в цикле. Человеческий организм непредсказуем и очень сложен, любые попытки вмешаться в регулирование его основных процессов не остаются без последствий.
Бывает, что кровит после переноса – это может быть симптомом прикрепления эмбриона к матке или его отторжением. Зародыш может отторгаться организмом по разным причинам, например, зародыш может быть слабым. С помощью кровотечений организм женщины очищает полость матки. Такие ситуации могут происходить и при естественной беременности.
Вот так эмбрион повреждает стенку матки в процессе имплантации. После повреждения может начаться небольшое кровотечение.
К примеру, всем известный токсикоз начинается по причине того, что иммунная система женщины воспринимает зародыш как инородное тело.
Также после переноса может кровить. Эмбрион прикрепляется к матке и кровеносной системе матери, частично повреждая поверхностный слой матки. Начинает кровить. Поэтому очень важно сделать анализ ХГЧ, который окончательно покажет, есть ли беременность или нет. Если ХГЧ низкий, то имплантация не произошла (эмбрион не прижился).
Если была обнаружена буквально капля крови сразу после процедуры переноса, возможно, была небольшая травма при подсадке. Такое происходит при сложном переносе.
Причины сложного переноса:
- Кровь после переноса может быть вызвана сокращениями матки в процессе подсадки.
- Бывает, что при подсадке повреждают цервикальный канал.
- Иногда происходит загиб между шейкой матки и ее телом.
- Очень низкая квалификация врача (низкий опыт).
Поэтому если перенос был сложным, женщина может обнаруживать небольшие светло-бежевые выделения на протяжении 2-х дней после подсадки.
Иногда бывает, что выделения после процедуры вызываются из-за начавшихся осложнений заболеваний. Например, это могут быть полипы в матке, инфекция, онкология, эрозия шейки матки или не выявленные на этапе подготовки к ЭКО хронические заболевания.
Что делать?
При кровотечении сразу после переноса эмбрионов следует сразу сообщить об этом врачу. Если произошло что-то серьезное, врач окажет первую помощь. Не стоит заниматься самолечением. Не нужно полагаться на свои знания, лучше подстраховаться. Как мы знаем, береженого Бог бережет.
Плод может находиться под угрозой, и только быстрая квалифицированная помощь позволит сохранить ему жизнь.
Сообщите о кровотечении вашему доктору ответственному за протокол. Даже если это просто коричневая мазня. Доктор грамотно оценит ситуацию и пропишет, если это потребуется, постельный режим и лекарственные препараты для остановки кровотечения. Также, скорее всего, врач рекомендует вам придерживаться правильного распорядка и образа жизни.
Это важно! При обильном кровотечении с первой недели после переноса эмбрионов не пытайтесь остановить его самостоятельно, срочно обратитесь в больницу за помощью.
Если женщина обнаружила что начались коричневые выделения после подсадки зародышей нужно лежать, не поднимать никакие тяжести. Она не должна выполнять работу по дому, нужен полный покой. Для того, чтобы снять напряжение рекомендуется выпить успокаивающий чай с травами (не крепкий).
Обычно после переноса женщина должна находиться дома как минимум одну неделю. Однако, если начались выделения на работе, нужно брать отгул или больничный. В такой важный момент женщина должна полностью расслабится и отдыхать.Если мазня после ЭКО началась уже на более позднем этапе, когда беременность подтверждена анализом ХГЧ может понадобиться сделать УЗИ для исключения возможных патологий (многоплодной беременности, внематочной беременности, начало выкидыша, отслоение эндометрия).
о выделениях при внематочной беременности:
Краткий итог
Беременность это одно из самых желанных и радостных событий в жизни. На пути к этой мечте существуют всевозможные препятствия. Большинство матерей после переноса эмбрионов сталкивались с выделениями.
Поэтому относиться к ним нужно спокойно. Адекватной реакцией будущей мамы будет консультация с врачом по этой теме.
Вовремя назначенное лечение или предписание может спасти жизнь будущему малышу и устранить кровотечение.
Источник: https://ekobesplodie.ru/eko/krovotechenie-posle-perenosa-embrionov-pochemu-i-chto-delat
Какая концентрация ХГЧ на 14 дпп
Огромное количество семейных пар, по различным причинам не могут зачать ребёнка естественным путем.
После длительных попыток они обращаются за помощью к квалифицированным специалистам, которые назначают комплекс необходимых мероприятий для определения причины не наступления желаемой беременности. Бесплодие это, пожалуй, самый страшный диагноз для супружеской пары.
На сегодняшний день медицина активно развивается и учёные при помощи исследований разработали методы искусственного оплодотворения. Одним из самых распространённых и широко используемых является экстракорпоральное оплодотворение.
Перед выполнением манипуляции ЭКО пациенткам необходимо пройти соответственную подготовку, которая длиться около месяца и включает в себя:
- сдача лабораторных анализов;
- осмотр на гинекологическом кресле;
- ультразвуковое обследование органов малого таза;
- забор мазков на определение на явности каких-либо инфекций.
Мужчины также должны сдать кровь, спермограмму и мазки на наличие инфекционных заболеваний.
По результатам всех манипуляций врач сможет выявить причину не наступления беременности и назначит определённый вид экстракорпорального оплодотворения, который выполняется только в специальном в медицинском учреждении.
Для его осуществления берут забор яйцеклеток будущей мамы и активных спермиев отца помещают их в специальную среду, где происходит их непосредственное соединение самостоятельным путём либо искусственным.
После этой манипуляции яйцеклетку которая оплодотворилась переносят в матку женщины. В данном полом органе происходит вынашивание и развитие эмбриона. Процедура ЭКО должна проводиться по чётким наблюдение опытного специалиста – репродуктолога, так как это длительный и сложнейший процесс, состоящий из нескольких периодов, таких как:
- получение созревшей яйцеклетки готовой к оплодотворению;
- забор активных сперматозоидов;
- оплодотворение яйцеклетки вне живого организма;
- выращивание зародыша;
- подсадка оплодотворённых женских половых клеток в гладко мускульный полый орган, который располагается в области малого таза.
Оценить эффективность процедуры ЭКО можно только через некоторый временной период после переноса плода в матку. Одним из самых информативных методов определения наступления беременности является сдача анализа на ХГЧ. Помимо этого, с его помощью можно вести контроль развития ребёнка и в максимально ранние сроки выявить какие-то отклонения.
Что такое ХГЧ?
Хорионический гонадотропин человека или ХГЧ – это гомон который начинает активно вырабатываться желтым телом после наступления зачатия, а затем оболочкой, которая через некоторое время превращается в плаценту.
Анализ на показатель ХГЧ после выполнения процедуры подсадки имеет немаловажное значение:
- по результатам теста можно узнать о наступлении беременности;
- определение количества хорионического гонадотропина на различных этапах вынашивания малыша позволяет выявить патологии у малыша.
После наступления беременности показатель хорионического гонадотропина человека начинает активно увеличиваться и спустя 14 дней происходи его внезапный прирост.
Данное явление можно зафиксировать при помощи специальных тестов.
В случае, когда результат исследования показывает, что концентрация ХГЧ после процедуры оплодотворения увеличена, то это указывает на то, что подсадка эмбриона произошла успешно.
После выполнения манипуляции по ЭКО наступление беременности начинают определять при помощи хорионического гонадотропина спустя две недели после подсадки эмбриона в организм женщины.
Помимо этого, некоторые врачи рекомендуют проводить исследования каждые два или три дня после имплантации, чтобы контролировать изменение количества гормона и предотвратить прерывание беременности. Контроль повышения ХГЧ обязательно должен проводиться на протяжении всех триместров вынашивания малыша.По его количеству можно определить патологии в развитии плода. Большая численность гормона, которая выходит за допустимые нормы для беременных может предупреждать о выкидыше.
Когда количество ХГЧ значительно превышает границы допустимого диапазона — это может свидетельствовать о пузырном заносе – хромосомный недуг эмбриона либо многоплодной беременности. Явление многоплодной беременности является очень распространённым явлением при выполнении экстракорпорального оплодотворения.
В случае, когда начинает происходить уменьшение показателя хорионического гормона в период с 4 по 6 месяц протекания беременности появляется подозрение о преждевременном старении плаценты.
Показатель ХГЧ индивидуален для каждой женщины, и он во многом зависит от личных особенностей их организма.
Как определить ХГЧ
Концентрацию гонадотропного хорионического гормона человека можно определить при помощи двух способов, таких как:
- анализ крови;
- анализ мочи.
Второй вариант, а, точнее, анализ мочи является самым распространённым и простым в использовании. Данный тест можно без особых проблем приобрести в любой аптеке вашего города.
Существует огромное разнообразие тест-полосок, но они к большому сожалению не дают информации о количестве ХГЧ в организме. В случае, когда показатель гормона превышает норму на тесте, появляются две полоски, которые свидетельствуют о наступлении беременности.
Количественный показатель хорионического человеческого гонадотропина можно только получить, сдав анализ крови.
Данное исследование проводится очень часто, а особенно в период первого и второго триместра. При использовании гормональных медикаментозных средств нужно обязательно предупредить об этом факте своего лечащего врача особенно перед сдачей анализа на ХГЧ.Крайне важным является своевременная сдача крови на определение количества гормона в организме. В период первых трёх месяцев вынашивания эмбриона при экстракорпоральном оплодотворении кровь необходимо сдавать через несколько дней.
В период второго триместра нет необходимости такой частой сдачи анализа на определение концентрации ХГЧ в плазме крови. Зачастую будущие мамы сдают анализ один раз в 14 дней.
В некоторых случаях по рекомендации лечащего врача частота сдачи может быть увеличена.
Анализ мочи
Определить наступление беременности на начальном этапе можно и в домашних условиях. Для этого используют тест-полоски, которые можно приобрести в аптеке. Чтобы тест показал наступление зачатия количество ХГЧ в организме женщины должно быть больше нежели 10-20 мЕд/мл.
Для определения беременности необходимо собрать утреннюю мочу, а, точнее, среднюю её часть. Мочу нужно собрать обязательно в чистую баночку, которую можно также купить в аптеке.
Когда происходит задержка менструального цикла более чем один день время выполнения манипуляции не играет никакой роли. Перед сбором мочи не нужно проводить гигиенические процедуры.
Для того чтобы результат теста был правильно результативным за несколько дней до его проведения необходимо выполнить следующие действия такие, как:
- прекратить использование мочегонных лекарственных средств;
- не принимать какие-либо алкогольные напитки;
- пить необходимое количество жидкости.
Вышеперечисленные действия не оказывают прямого влияние на показатель хорионического гонадотропина, но они оказывают воздействие на концентрацию мочи и в результате этого тест может быть не правдивым.
К тест-полоскам прилагается инструкция к эксплуатации, прочитав которую можно без проблем выполнить все необходимые манипуляции для того, чтобы получить достоверную информацию.
В случае возникновения таких возможных ситуаций, как подозрение на замирание эмбриона в утробе матери, когда плохо прослушивается или совсем не прослушивается сердцебиение малыша в период УЗИ назначают сдачу, мочи на определение концентрации ХГЧ в лабораторных условиях.
Данный вид анализа необходимо проводить в утреннее время и обязательно на голодный желудок. Кровь для теста берётся исключительно с вены. Перед сдачей анализа нужно не заниматься спортом и не вести половую жизнь.
В основном данная манипуляция проводиться не ранее чем через семь дней после оплодотворения яйцеклетки и подсадки её в организм.
Для того чтобы проследить изменения количества ХГЧ в организме анализ крови сдаётся несколько раз подряд с промежутком в два или три дня.
Прирост ХГЧ
У женщин, не находящихся в положении концентрация хорионического гонадотропина человека находится в диапазоне от 0 до 5 мЕд/мл. Тест покажет наступление зачатия только когда показатель достигнет 10 – 25 мЕд/мл. Когда значение ХГЧ достигает более 1000 мЕд/мл то эмбрион можно будет увидеть на экране при ультразвуковом обследовании.
Прирост хорионического гормона начинается с 4 дня после подсадки эмбриона в полость матки. Увеличение концентрации ХГЧ в первое время происходит очень медленно, но спустя 14-21 день его количество начинает быстро расти и удваиваться.
Рост гормона по неделям выглядит так:
- 7- 14 дней – 25-156 мЕд/мл;
- 14 – 21 день – 101-4870 мЕд/мл;
- 21 – 28 дней – 1110-31500 мЕд/мл;
- 28 – 35 дней– 2560-82300 мЕд/мл;
- 35 – 42 дня — 23100-151000 мЕд/мл;
- 42 – 49 дней – 27300-233000 мЕд/мл;
- 49 – 77 дней – 20900-291000 мЕд/мл;
- 77 – 112 дней – 6140-103000 мЕд/мл;
- 112 – 147 дней – 4720-80100 мЕд/мл;
- 147 – 273 дня — 2700-78100 мЕд/мл.
Самый активный рост показателя ХГЧ происходит до 11 недели беременности, а после начинает происходить постепенное его снижение.
В случае, когда показатель гормона начинает резко снижаться, не достигнув своего максимума это является сигналом возможной внематочной беременности или наличие отклонений в полноценном развитие малыша. Помимо этого, в этой ситуации появляется риск самопроизвольного выкидыша.
Концентрация после подсадки
Для того чтобы контролировать течение беременности и развития малыша после переноса оплодотворённой яйцеклетки в полость матки пациенткам необходимо сдавать анализ на концентрацию ХГЧ каждые два дня.
В медицинской практике существует специально разработанная таблица в которой есть минимальное, среднее и максимальное количество ХГЧ свойственное определённому дню подсадки эмбриона.
Рисунок взят с сайта example.com
Чтобы ей воспользоваться нужно выбрать необходимый возраст эмбриона или день его имплантации, провести горизонтальную линию и станет известен диапазон нахождения минимального, среднего либо максимального ХГЧ. С этими данными вы сравниваете свой результат ХГЧ.
14 день
На женских форумах ведется активная переписка между женщинами, которые хотят стать мамами, о количестве ХГЧ в различные дни после подсадки эмбриона.
Наиболее часто обсуждение идет именно о 14 дне переноса в связи с тем, что спустя две недели после манипуляции ЭКО пациентке назначают первую сдачу анализа. Это обосновано тем, что в этот период показатель хорионического гормона начинает активно возрастать и находиться в диапазоне от 29 до 170 мЕд/мл.
После этого рекомендуется сдавать повторные анализы каждые два или три дня для контроля прироста гормона и подтверждения наступления беременности и исключения неправдивых результатов.Когда результат попадает в приделы нормы, это может свидетельствовать о наступлении беременности.Были случаи, что концентрация гормона не доходила до минимального показателя, но беременность наступала. Такое состояние было вызвано особенностями женского организма.
В период экстракорпорального оплодотворения происходит подсадка не одной, а нескольких оплодотворённых яйцеклеток. Такая манипуляция выполняется для того, чтобы увеличить шансы приживления яйцеклетки и наступления желаемой беременности.
В связи с этим очень часто у пациентки наступает многоплодная беременность, начинает развиваться и расти не один ребёнок, а несколько, при этом концентрация хорионического гонадотропина человека значительно выше нежели при одноплодной беременности. В случае двух недельного протекания многоплодной беременности концентрация ХГЧ будет в пределах от 300 до 400 мЕд/мл.
Данный показатель в два раза превышает количество гормона нежели при одноплодной беременности. Такое явление происходит потому что ХГЧ активно вырабатывается одновременно двумя организмами.
При выполнении процедуры ЭКО необходимо контролировать показатель хорионического гонадотропина человека, так как его повышение и снижение может говорить о различных изменениях в момент вынашивания малыша.
Высокое содержание ХГЧ
Резкий прирост концентрации гормона в организме может констатировать о следующих изменениях, таких как:
- многоплодной беременности – формирование в организме женщины более чем одного плода;
- возможном приёме медикаментозных препаратов, составляющим которых есть гестагены;
- генетические аномалии и сбой функциональности хромосом у плода;
- наличие сахарного диабета у будущей мамы;
- гестационная трофобластическая опухоль – злокачественное новообразование, поражающие ткани, формирующие трофобласт;
- нарушение функционирования эндокринной системы.
В свою очередь, снижение количества ХГЧ также нельзя оставлять без внимания в связи с тем, что данное изменение является сигналом в развитии нарушений нормального течения важных процессов и состояний, таких как:
- замершая беременность;
- некорректно установленный срок протекания вынашивания плода;
- недостаточность плаценты – нарушение функционирования плаценты, развивающаяся в следствие влияния определённых факторов;
- смерть плода в утробе матери;
- аномалии в развитии эмбриона;
- перенос плода.
Рекомендации врача
Для того чтобы после подсадки эмбрион как можно быстрее приживился и в организме началась выработка необходимого количества ХГЧ для правильного его развития специалисты советуют выполнять следующие действия:
- избегать стрессовых ситуаций;
- вести спокойный образ жизни и не переживать;
- отказаться от занятий спортом и выполнения физических нагрузок;
- не принимать горячую ванну;
- больше отдыхать в положении лёжа.
Источник: https://1ivf.info/ru/other/hgch-14-den
Имплантационное кровотечение при ЭКО

Процедура экстракорпорального оплодотворения в современной медицине дает возможность каждой третей паре стать счастливыми обладателями ребенка после первой же попытки ЭКО, в то время как некоторым из них зачастую приходится прибегать к двум, трем, четырем или пяти попыткам проведения процедуры.
Прежде всего, это связано с методикой проведения такой репродуктивной технологии, так как перед пункцией ооцитов с получением яйцеклетки мужчина и женщина должны пройти полную диагностику организма с целью выяснения причины бесплодия и определить вероятность наступления беременности у каждой конкретной пары.
Если причина бесплодия кроется в особенностях женского организма, то ей предстоит гормональная терапия для стимуляции гиперовуляции, которая позволяет увеличить шансы наступления беременности.
Затем проводится в определенный момент, когда уровень гормонов максимальный к овуляции, пункция фолликулов с получением фолликулярной жидкости для отмывания яйцеклеток, оплодотворение их свежими или консервированными сперматозоидами и помещение в термостат для оплодотворения.
Далее на 3-5 сутки после подготовки зиготы в термостате происходит процедура переноса эмбриона и после этого определяют первые признаки появления беременности субъективные, в случае положительного результата ЭКО, контролируют анализ крови на ХГЧ и его прирост, уровень эстрадиола и прогестерона, которые с пятого дня беременности могут указывать на пролонгацию беременности или ее прерывание.
Когда женщина видит кровь после эко, то она сразу же начинает волноваться и переживать, так как думает, что это менструация после неудачной попытки оплодотворения.
Однако не стоит сразу нервничать и паниковать, так как появление нескольких капель крови или появление темных выделении не всегда указывает на отрицательный результат.
Постараемся немного разобраться в тех ситуациях, когда возможно появление после эко кровотечений и когда следует бить тревогу.
Как происходит процедура пересадки и кровь после эко
Итак, после процедуры подсадки эмбриона в матку может быть кровотечение, которое носит название – имплантационное? Что же это такое и насколько она опасно для развития беременности.
Имплантационное кровотечение при эко — это кровотечение в первые сутки после внедрения зиготы в полость матки и указывает на благоприятную имплантацию ее, так как эмбрион, который внедряется в эндометрий, хорошо снабжающийся сосудами, повреждает их и в результате появляется кровотечение в разной степени выраженности.
В большинстве случаев это появление нескольких капель алой крови, но может быть после эко кровотечение обильное, что связано с плохой подготовкой матки к оплодотворению. Чтобы этого не было следует предварительно провести подготовку матки путем улучшения кровоснабжения ее стенок.
Для этого следует женщинам, у которых наблюдается усиление свертывающей способности крови при предрасположенности к невынашиванию — после гиперстимуляции назначить низкомолекулярные гепарины, которые способствуют разжижению крови, улучшая тем самым кровообращение, но и для профилактики тромбообразования. Иногда случается наращивание эндометрия при ЭКОИмплантационное кровотечение после эко бывает всегда? Нет, это состояние встречается порядка 35% женщин и совпадает с естественной менструацией, поэтому «экошные» женщины думают при его появлении о начале менструации и неблагоприятной попытке ЭКО.
Для подтверждения имплантации и пролонгации беременности врачи прибегают к определению уровня ХГЧ, так как его рост в динамике указывает на хорошие результаты.
Если кровит при беременности после эко — когда беременность подтверждена по уровню ХГЧ, тогда не стоит расслабляться, а сразу обратиться к врачу для установления правильного диагноза и назначения лечения.
Во многих случаях это бывает при угрозе аборта, отслойке плаценты, замершей беременности или на фоне недостаточной продукции прогестерона.
В случае появления кровянистых выделений с схваткообразными или тянущими болями внизу живота, повышением температуры до высоких цифр, неприятным запахом выделений, то тогда только врач может правильно поставить диагноз и провести лечение, направленное на сохранение беременности.
Причины кровяных выделений после эко
Среди причин появления кровянистых выделений после процедуры экстракорпорального оплодотворения могут быть и такие:
- нарушение техники приема гормональных препаратов по схеме, назначенной врачом
- значительная физическая активность не только в период имплантации, а и на протяжении всей беременности
- воздействие стрессов и эмоциональное напряжение женщины
- не полное проведение гормональной недостаточности, что ведет к недостаточному гормональному фону женщины для вынашивания ребенка.
- нарушение в методике постановки или нарушение всасывания прогестероновых свечей.
Зачастую, женщины после ЭКО жалуются на незначительные тянущие боли, которые возможны при угрозе аборта или являются результатом травмы яичников во время пункции, что считается нормой до 12 недель. С целью точного установления диагноза проводится анализ крови на ХГЧ и контроль УЗИ.
При появлении обильных кровотечений после подсадки эмбриона и отрицательного ХГЧ — свидетельствует о неблагоприятном исходе процедуры.
Причины такой неудачи могут быть следующие:
- зигота с генетическими дефектами (поэтому следует пройти предимплантационную диагностику для их исключения)
- наличие воспалительных процессов или толщины эндометрия более 15мм
- ведения малоподвижного образа или чрезмерная физическая нагрузка после имплантации
- ведение нездорового образа жизни – курение, употребление алкоголя и наркотиков
- а также возраст женщины больше 39 лет, что существенно снижает овариальный резерв и шансы на благоприятный исход беременности.
Менструация после ЭКО, свидетельствующая о неблагоприятной имплантации, или имплантационное кровотечение, возникающее в первые три дня после подсадки, очень часто можно перепутать, но существуют признаки, позволяющие их отличить, поэтому при появлении крови на белье необходимо сразу обратится за медицинской помощью.
Появление незначительных ярких кровянистых выделений или коричневых выделений, нагрубание молочных желез, тянущие боли внизу живота, тошнота по утрам и раздражительность свидетельствуют об имплантационном кровотечении.
При этом очень строго нужно следить за количеством, интенсивностью, характером и цветом выделений и при усилении кровотечения в срочном порядке следует обратиться за квалифицированной врачебной помощью, так как это состояние требует лечения и наблюдение в условиях стационара.
В случае отрицательного значения ХГЧ, то тогда после ЭКО начнутся месячные обязательно на третий или 12й день после подсадки.
Вначале появляется кровомазанье в виде коричневых выделений, а затем обильная менструация, но сразу расстраиваться женщине не стоит, так как многие пары беременеют после второй или третей попытки, а стресс и переживания отрицательно сказываются на подготовке организма к следующей попытке оплодотворения в «пробирке».Если ХГЧ отрицательный, то шансы на вероятность наступления беременности равны нулю, при это месячные могут задерживаться и многие женщины тешут себя надеждами, что таки беременность есть и имплантация эмбриона прошла успешно.
Нет, метод определения крови на ХГЧ в 100% случаев правильный, а вот отсутствие месячных может быть связано с развитием кисты или внематочной беременностью, иногда стресс и переживания в результате неблагоприятного исхода оплодотворения. Бывает, что первая беременность наступает после неудачного ЭКО в первые две недели, а следующие с задержкой, что требует определенной гормональной коррекции.
Что делать если кровит при беременности эко
Не всегда наступает беременность после ЭКО, так как это вспомогательная репродуктивная технология, поэтому и процент положительных результатов не всегда равняется 100%. Среди основных неудач ЭКО выделяют:
- внематочную беременность, при которой показано только оперативное лечение с удалением плодного яйца с трубой
- замершую беременность – показано выскабливание полости матки
- синдромом гиперстимуляции яичников, так как после неудачной попытки оплодотворения происходят циклические колебания гормонального фона, требующие медикаментозной коррекции.
Итак, исходя из вышесказанного, мы знаем, что программа экстракорпорального оплодотворения предусматривает перенос эмбриона или сразу нескольких эмбрионов в матку после пункции фолликулов на 3-5й день, при этом в организме женщины искусственно создается имплантационное окно, при котором уровень гормонов и толщина эндометрия взаимосвязаны и максимально приближенные к естественному оплодотворению. При этом после переноса их в полость матки может быть кровомазанье еще до изменения уровня хорионического гонадотропина человека, что является признаком имплантации эмбриона в эндометрий с усиленным кровообращением и ломкостью сосудов. Поэтому, одной из задач репродуктологов является создание благоприятных условий, приближенных к естественным, для имплантации, так как при ЭКО уровень гормонов достаточно тяжело корректировать, а также механическое воздействие катетера на эндометрий при подсадке эмбрионов. Здесь невозможно обойтись без микротравм, поэтому и коричневые выделения являются тому подтверждением. Также не стоит забывать, что процент успешного исхода ЭКО при трех попытках достигает 55%, из них в 20% случаев происходит самопроизвольный аборт по причине патологии со стороны женского организма или из-за неудовлетворительного качества эмбрионов. Поэтому, при наличии кровянистых выделений после процедуры ЭКО следует в каждом отдельном случае принимать решения после полного осмотра, обследования, результатов лабораторных исследований и показателей УЗИ. Для 100% наличия следует прибегать к показателям уровня ХГЧ, так как тесты на беременности не всегда носят достоверный характер. И только ярко-красные обильные выделения после подсадки эмбриона указывают на повод к немедленному обращению к врачу для оказания качественной медицинской помощи, так как мажущие или коричневые выделения могут свидетельствовать об имплантации эмбриона. Поэтому только на 5й день после подсадки врач может с уверенностью сказать – наступила беременность или нет. Удачи Вам и Вашей семье!
Источник: https://registr-eco.ru/temyi/chto-takoe-eco-ekstrakorporalnoe-oplodotvorenie/implantaczionnoe-krovotechenie-pri-eko.html
Кровотечение на 7 дпп пятидневок — Про щитовидку
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вполне естественно, что каждая девушка с наступлением определенного возраста мечтает испытать счастье материнства. К сожалению, естественным образом забеременеть не всегда удается, чему способствуют различные негативные факторы.
К счастью, сейчас можно осуществить мечту, применив экстракорпоральный способ оплодотворения. В этом случае в матку женщины помещается яйцеклетка, оплодотворение которой произведено в искусственно созданных условиях.
Немудрено, что такая беременность требует наблюдения со стороны медперсонала. И особое внимание в данном случае уделяется контролю уровня ХГЧ. Как увеличивается ХГЧ после переноса эмбрионов, и о чем могут свидетельствовать те или иные его показатели?
Почему нужно контролировать ХГЧ
Хорионический гонадотропин — это важнейший гормон, выработка которого осуществляется сразу после того, как эмбрион помещается в полость матки. При этом на первых порах синтезирует его хорион – защитная оболочка, в которой располагается зародыш.
В начале следующего триместра беременности оболочка преобразуется в плаценту, которая продолжает продуцировать ХГЧ, поддерживая жизнеобеспечение будущего малыша. Значительный рост гормона наблюдается через пару недель после оплодотворения яйцеклетки. Именно в это время начинают отслеживать динамику ХГЧ после ЭКО.
Нормы ХГЧ контролируются на протяжении всей беременности. Этот гормон является маркером, позволяющим на ранней стадии выявить отклонения в развитии плода и возможные отклонения в течении беременности. Особенно важен он при экстракорпоральном оплодотворении, так как в этом случае в разы увеличивается риск отторжения плода клетками матери.
После переноса эмбрионов значения ХГЧ, превысившие 1000 мЕд/мл, уже позволяют более детально рассмотреть плод методом ультразвука.
Каждый человек неразделим с хорионическим гонадотропином, потому что в любом организме, как в женском, так и в мужском, он вырабатывается гипофизом. Однако его уровень в нормальном состоянии колеблется от 5 до 15 мЕд/мл.
На какой день после подсадки эмбрионов начинается активный рост ХГЧ? Данный процесс в среднем начинается через 5-6 дней. Стремительный рост уровня ХГЧ после ЭКО происходит со второй недели при условии, что процедура искусственного оплодотворения прошла успешно. Вплоть до 15 недели после ЭКО ХГЧ при беременности продолжает расти, а затем прирост замедляется, возобновляясь лишь к 22 неделе.
Показатели ХГЧ после ЭКО
гормона может многое рассказать о течении беременности. Низкий ХГЧ при ЭКО является сигналом о внутриутробном развитии патологий у плода. Этот же фактор может свидетельствовать об отторжении эмбриона, что неминуемо приводит к выкидышу. Анализ, показавший завышенный результат, как правило, является подтверждением многоплодной беременности.
Об успешности произведенной подсадки эмбрионов судят по результатам анализа крови, взятой у будущей мамы. А сверять полученные результаты с нормальными показателями помогает таблица ХГЧ после переноса оплодотворенных яйцеклеток по неделям.
| Неделя беременности | Предельно допустимые значения в мЕд/мл |
| Первая – вторая | 1550-5500 |
| Четвертая – пятая | 9500-31500 |
| Пятая – шестая | 21000-115000 |
| Шестая — седьмая | 51500-200500 |
| Седьмая – восьмая | 21000-115000 |
| Восьмая – девятая | 21000-115000 |
| Девятая – десятая | 21000-95500 |
| Десятая – одиннадцатая | 21000-95500 |
| Одиннадцатая – двенадцатая | 21000-91000 |
| Тринадцатая – четырнадцатая | 15150-61500 |
| Пятнадцатая – шестнадцатая | 9500-35100 |
| Двадцать шестая – тридцать седьмая | 9500-61500 |
Следует учитывать, что данные таблицы ХГЧ после ЭКО являются лишь приблизительным ориентиром, и небольшие отклонения не могут свидетельствовать о наличии патологии.
Но максимальный контроль за развитием плода позволяет осуществлять уровень роста ХГЧ по дням. С этой целью женщинам рекомендуется сдавать кровь в течение каждых 2-3 суток.
Результаты анализов можно сверять с таблицей ХГЧ после ЭКО по дням.
| Возраст эмбриона в днях | Предельно допустимые значения в мЕд/мл |
| 7-е сутки | От 2 до 10 |
| 8-ой дпп | От 3 до 15 |
| 9 день после переноса | От 5 до 20 |
| Десятый день | От 8 до 25 |
| 11-й дпп | От 12 до 45 |
| 12-й дпп | От 18 до 65 |
| на 13 день | От 25 до 105 |
| на 14 день после переноса | От 30 до 170 |
| 15-й дпп | От 40 до 270 |
| 16-й дпп | От 69 до 400 |
| 17-й дпп | От 120 до 580 |
| 18-й дпп | От 225 до 840 |
| 19-й | От 360 до 1300 |
| 20-й | От 525 до 2100 |
| 21-й | От 760 до 3000 |
| 22-й | От 1060 до 4950 |
| 23-й | От 1500 до 6250 |
| 24-й | От 1835 до 7850 |
| 25-й | От 2450 до 9850 |
| 26-й | От 4250 до 15500 |
| 27-й | От 5450 до 19550 |
| 28-й | От 7150 до 27300 |
| 29-й | От 8850 до 33000 |
| 30-й | От 10550 до 41000 |
| 31-й | От 11550 до 60000 |
| 32-й | От 12850 до 63000 |
| 33-й | От 14500 до 68000 |
| 34-й | От 15600 до 70000 |
| 35-й дпп | От 17100 до 74000 |
| 36-й дпп | От 19150 до 78150 |
| 37-й | От 20550 до 83100 |
| 38-й | От 22100 до 87000 |
| 39-й | От 23500 до 93100 |
| 40-й | От 25500 до 108150 |
| 41-й | От 26550 до 117150 |
В процессе экстракорпорального оплодотворения в полость матки, как правило, помещаются четыре или пять эмбрионов. Прижиться может один или два из них.
Не исключено, что все они будут полноценно развиваться. В этом случае лишние эмбрионы изымают из организма женщины и замораживают.
В дальнейшем при неблагоприятном течении беременности может быть осуществлен криоперенос уже подросших эмбрионов.
Но некоторые женщины соглашаются вынашивать сразу нескольких малышей. И этот фактор необходимо учитывать, сверяясь с показателями ХГЧ по дням после ЭКО. При многоплодной беременности нормальный ХГЧ по дням после переноса эмбрионов увеличивается пропорционально количеству плодов.Несмотря на уверения медиков о показательности тестов на значение ХГЧ, существуют реальные примеры, подтверждающие, что низкий ХГЧ после ЭКО не всегда является патологией. Данный результат, скорее, особенность организма каждой женщины, поэтому таблица роста ХГЧ не является показательной.
Первый случай произошел с женщиной, которой были подсажены две пятидневки. На 8 день уровень гормона равен 1,32, на 9 ДПП – чуть выше 5,6, в результате чего врач рекомендовал отмену гормональной поддержки беременности, посчитав ее несостоявшейся. Несмотря на это, женщина верила в чудо и не отказывалась от приема назначенных ей препаратов.
На 10 день практически ничего не изменилось, а оценив результат анализа следующим утром, врач высказал подозрение на внематочную беременность, и что дальнейший прием лекарственных средств приведет к поддержке патологической беременности.
На 14 и 16 ДПП результаты ХГЧ составляли 74,3 и 132,7 соответственно. А на 18 день было проведено ультразвуковое обследование, по результатам которого плодного яйца в полости матки не обнаружили.
Следующее УЗИ было проведено на 22 день после подсадки. Предварительные показатели ХГЧ выдали результат, равный 1152,82. И эта норма подтвердилась, наконец-то, ультразвуком, показавшим, что одно плодное яйцо находится в матке.
В дальнейшем уровень гормона находился в пределах нормы, а сердцебиение у эмбриона было обнаружено на 32 ДПП. При этом на всем протяжении беременности неоднократно наблюдалось маточное кровотечение, которое было вызвано приемом гормональных препаратов.
В другом случае женщине также подсадили двух пятидневок. Далее она отслеживала результаты ЭКО по дням.
На 7 день после подсадки результат был, казалось, безнадежным, так как ХГЧ находился на уровне 88,6. Через два дня он увеличился до 412, а экспресс-тест обнадеживал лишь слегка видимой второй полоской. ХГЧ на 14 день равен 840,5, а на 17 – плодное яйцо в матке одно, что подтвердили на УЗИ. На 25 ДПП пятидневок уже двое, и на УЗИ слышно два биения сердца.Пользоваться таблицей ХГЧ после ЭКО по дням нужно, но принимать данные цифры как догму не следует. Следует учитывать, что в каждой лаборатории по-разному высчитываются нормы.
К тому же норма гормона в крови женщины зависит от множества факторов, в том числе даты, прошедшей от зачатия, возраста, массы тела и генетической предрасположенности.
Поэтому важно перенести все невзгоды, не впадая в панику, которая способна навредить будущему малышу.
- Женская консультация. Руководство, Редактор: Радзинский В.Е. 2009 г. Издательство: Гэотар-Медиа.
- Лекарственные средства, применяемые в акушерстве и гинекологии /под редакцией В.Н. Серова, Г.Т. Сухих/ 2010 г., изд. 3, исправленное и дополненное – М.: ГЭОТАР-Медиа.
- Неотложная помощь в акушерстве и гинекологии: краткое руководство. Серов В.Н. 2008 г. Издательство: Гэотар-Медиа.
- Неотложные состояния в акушерств. Сухих В.Н., Г.Т.Сухих, И.И.Баранов и др., Издательство: Гэотар-Медиа, 2011.
- Клинические рекомендации. Акушерство и гинекология. Савельева Г.М., Серов В.Н., Сухих Г.Т. 2009 г. Издательство: Гэотар-Медиа.
- Аномалии родовой деятельности: руководство для врачей. Гриф УМО по медицинскому образованию. Подтетенев А.Д., Стрижова Н.В. 2006 г. Издательство: МИА.
Источник: http://analiz.shchitovidnaya-zheleza.ru/narodnyie-sredstva/krovotechenie-na-7-dpp-pyatidnevok/